
- DAZ.online
- DAZ / AZ
- DAZ 12/2014
- Grundlagen der Defekturpr...
Defektur
Grundlagen der Defekturprüfung
Risikobeurteilung und apothekengerechte Prüfempfehlungen
Hierbei ist grundsätzlich von einem einheitlichen Qualitätsstandard für alle Arzneimittel auszugehen, ganz gleich ob sie industriell oder offizinell hergestellt werden. Allerdings sind einige Aspekte zu berücksichtigen, in denen sich Defektur- und industriell hergestellte Fertigarzneimittel deutlich voneinander unterscheiden:
Im Gegensatz zur industriellen Fertigung
- sind Defekturchargen mengenmäßig begrenzt (ApBetrO 2012).
- werden Defekturarzneimittel ausschließlich von pharmazeutischem Fachpersonal hergestellt (ApBetrO 2012).
- handelt es sich bei Defekturarzneimitteln um Zubereitungen, die für spezifische Bedürfnisse kleiner Patientengruppen hergestellt werden und daher von der Zulassungspflicht sowie der damit einhergehenden Evaluierung durch staatliche Behörden ausgenommen sind. Deshalb unterliegen laut Ph.Eur. alle an der Verordnung und Herstellung von Defekturarzneimitteln Beteiligten (wie verschreibender Arzt und/oder herstellender Apotheker) innerhalb ihres Verantwortungsbereichs einer besonderen Sorgfaltspflicht gegenüber dem Patienten (Ph.Eur. 2013).
In Summe rechtfertigt es die Kombination der genannten Aspekte, die Prüfanforderungen bei Defekturarzneimitteln auf das unerlässliche Minimum zu reduzieren. Die Überlegungen, wo genau dieses Minimum zu verorten ist, obliegen dem für die Herstellung bzw. Freigabe verantwortlichen Apotheker. Sie sollen risikoorientiert durchgeführt und zum Zweck der Nachvollziehbarkeit dokumentiert werden (Pharm. Helv. XI 2012; Ph.Eur. 2013). Ein solcher risikobasierter Ansatz bei der Festlegung der zur Endkontrolle von Defekturarzneimitteln erforderlichen Prüfung(en) findet sich auch in den Resolutionen der Arbeitsgemeinschaft der Pharmazieräte Deutschlands (APD 2012, 2013) sowie in der Monografie „Pharmazeutische Zubereitungen“, die 2013 in die Ph.Eur. aufgenommen wurde. Die Beurteilung des Risikos, das von einer Zubereitung für ein bestimmtes Patientenkollektiv ausgeht, ist demnach die Voraussetzung für die Auswahl konkreter Prüfmethoden für die Endkontrolle eines Defekturarzneimittels. Was auf den ersten Blick nach Mehraufwand aussieht, erweist sich bei genauerem Hinsehen als interessante Möglichkeit den Prüfaufwand bei Defekturarzneimitteln enorm zu reduzieren – mitunter sogar so weit, dass die Wirtschaftlichkeitsschwelle erreicht und ihre Herstellung wieder als sinnvoll angesehen werden kann. Vor diesem Hintergrund ist es im wahrsten Sinne des Wortes lohnend, sich etwas Zeit zu nehmen, um eine Risikobeurteilung der entsprechenden Zubereitung vorzunehmen, zumal diese nicht mit umfassenden Literaturrecherchen verbunden sein muss und sich bei Verwendung geeigneter Arbeitshilfen mit geringem Aufwand realisieren lässt.
Risikobeurteilung von Defekturarzneimitteln
Ein interessantes Konzept für die Risikobeurteilung von in der Apotheke hergestellten Arzneimitteln findet sich in der Resolution CM/ResAP(2011)1 des Europarats (Europarat 2011). Die Resolution ist zwar lediglich eine Meinungsäußerung, der keine rechtliche Verbindlichkeit zukommt, allerdings wird die Überführung der Vorschläge in nationales Recht vom Europarat empfohlen, was im Hinblick auf die Risikobewertung beispielsweise in der Schweizer Verordnung über die Bewilligungen im Arzneimittelbereich (AMBV 2013) bereits vollzogen wurde. Die auf europäischer Ebene ausgearbeitete Resolution benennt die folgenden fünf Entscheidungskriterien, die mit abgestuften Risikofaktoren von 1 (wenig kritisch) bis 5 (sehr kritisch) bewertet werden:
- Jährliche Produktionsmenge,
- Applikationsart und Darreichungsform,
- Inhärente Risiken des Wirkstoffs,
- Herstellungsprozess,
- Abgabe.
Durch Multiplikation der fünf einzelnen Risikofaktoren ergibt sich ein Gesamtrisikoscore, aus dem sich die Anforderungen bei der analytischen Prüfung von Defekturarzneimitteln ableiten lassen. Liegt der Gesamtrisikoscore einer Zubereitung bei 100 oder darüber, so gilt sie im Sinne der Resolution als kritisches bzw. risikoreiches Arzneimittel („high-risk preparations“) während Zubereitungen mit einem Gesamtrisikoscore unter 100 als unkritisch bzw. risikoarm („low-risk preparations“) klassifiziert werden (Europarat 2011). Unter der Voraussetzung, dass eine angemessene Risikobewertung erzielt wird, sind grundsätzlich auch andere als die in der Resolution des Europarats beschriebene Evaluierungsmethode zulässig. Eine Suche nach solchen Alternativen, die derzeit nicht etabliert sind, erübrigt sich jedoch, da das vom Europarat verabschiedete Konzept nicht nur ausgewogen und praxisnah erscheint, sondern darüber hinaus jederzeit Ergänzungen oder Anpassungen gestattet, die den rechtlichen und wirtschaftlichen Rahmenbedingungen der einzelnen Mitgliedsländer Rechnung tragen. Das nachfolgend vorgestellte Konzept zur Risikobewertung von Defekturarzneimitteln basiert dementsprechend soweit als möglich auf den international konsentierten Empfehlungen des Europarats, berücksichtigt aber – wo notwendig oder vorgesehen – auch die Spezifika des deutschen Apothekenwesens sowie die verlautbarten Positionen einschlägiger Fachkreise bzw. nationaler Überwachungsinstanzen.
Wissenschaftlich vorbildlich und zugleich praxistauglich
Statement von Prof. Dr. Geoffrey Lee und Dr. Stefan Seyferth
Das Inkrafttreten der Apothekenbetriebsordnung 2012 sorgte in puncto Defektur für einige Verunsicherung, was bedauerlicherweise auch dazu führte, dass sich Apotheken vorschnell aus diesem Bereich der offizinellen Arzneimittelherstellung zurückzogen. Ein zunächst nicht klar erkennbarer Umfang der analytischen Prüfung von Defekturarzneimitteln trug dazu wesentlich bei. Die wenigen zu diesem Thema bisher existierenden Handreichungen blieben im Kern leider relativ vage und wurden aufgrund dessen von einigen Apotheken für die Praxis als wenig hilfreich angesehen. Demzufolge ist es wünschenswert, wenn diese Verunsicherung mithilfe des hier vorgestellten Konzepts zur Defekturanalytik beseitigt werden kann.
Es ist ein wichtiger Aspekt dieses Konzepts, dass nach transparenten und an jeder Stelle nachvollziehbaren Kriterien konkrete Prüfempfehlungen ausgesprochen werden. Die Art und Weise, wie diese Prüfempfehlungen hergeleitet werden, zeugt von einer profunden Kenntnis des nationalen wie internationalen regulatorischen Umfelds und kann aus fachwissenschaftlicher Sicht als vorbildlich bezeichnet werden. Die sich aus der Zusammenführung verschiedener Leitlinien, Empfehlungen und Resolutionen zwangsläufig ergebenden Inkonsistenzen werden klar adressiert und argumentativ aufgelöst, auftretende Lücken diskutiert und unter Berücksichtigung relevanter Aspekte sachgerecht geschlossen. Somit ist es gelungen, ein Konzept zu entwickeln, das einerseits mit nationalen und internationalen Normen in Einklang steht, andererseits aber auch den erforderlichen wissenschaftlichen Anspruch mit der Praxistauglichkeit im Apothekenalltag vereint.
Prof. Dr. Geoffrey Lee
Lehrstuhl für Pharmazeutische Technologie an der Friedrich-Alexander-Universität Erlangen-Nürnberg
Die mit Sachverstand ausgewählten Prüfparameter und die Aussagekraft der zu ihrer Überprüfung vorgeschlagenen Prüfmethoden stehen dabei in einem angemessenen Verhältnis zum Gefährdungspotenzial des jeweiligen Defekturarzneimittels. Zugleich sind die empfohlenen Prüfmethoden derart facettenreich, dass Apotheken in die Lage versetzt werden, Defekturarzneimittel mit vertretbarem Aufwand gesetzeskonform herzustellen. Als Hochschullehrer für Pharmazeutische Technologie, denen die Bewahrung der offizinellen Arzneimittelherstellung ein besonderes Anliegen ist, begrüßen wir es, dass nunmehr konkrete Empfehlungen für die Prüfung von Defekturarzneimitteln vorgelegt wurden, die den Prüfaufwand klarer definieren und damit die Defekturherstellung wiederbeleben können.
Das zugrunde gelegte wissenschaftliche Konzept ist schlüssig und in der dargelegten Form gut umzusetzen. Es dürfte daher bei Apotheken wie auch bei Überwachungsbehörden und Pharmazieräten auf fruchtbaren Boden fallen. Man kann sich vorstellen, dass es sich binnen kürzester Zeit für die Risikobewertung und Prüfung von Defekturarzneimitteln in der Apotheke etabliert.
Dr. Stefan Seyferth
Lehrstuhl für Pharmazeutische Technologie an der Friedrich-Alexander-Universität Erlangen-Nürnberg
Jährliche Produktionsmenge
Während sich Herstellungsfehler – sofern es sich nicht um systematische Fehler handelt – stets nur auf die betroffene Charge auswirken und das daraus resultierende Risiko im Wesentlichen von der Chargengröße mitbestimmt wird, stehen grundsätzliche Risiken, die aus dem korrekt hergestellten Arzneimittel selbst herrühren, meist in Relation zur Gesamtproduktionsmenge. Um es anschaulicher auszudrücken: Je mehr Einheiten eines Arzneimittels in Verkehr gebracht werden, desto größer ist die Wahrscheinlichkeit für ein Individuum, den von diesem Arzneimittel ausgehenden Risiken exponiert zu sein. Bei konstanter Nebenwirkungsrate steigt also die absolute Anzahl der Patienten, die von unerwünschten Arzneimittelwirkungen tatsächlich betroffen sind, proportional mit der Zahl der in Verkehr gebrachten Einheiten. Es ist daher folgerichtig, die jährliche Produktionsmenge in die Risikobetrachtung von Defekturarzneimitteln einzubeziehen. Die Resolution des Europarats (Europarat 2011) sieht dementsprechend vor, dass für jede Zubereitung in Abhängigkeit von der jährlichen Produktionsmenge ein Risikofaktor zwischen 1 und 5 festzulegen ist, wobei der Risikofaktor 1 für sehr kleine, der Risikofaktor 5 hingegen für sehr große Produktionsmengen zu vergeben ist. Ferner wird empfohlen, die Risikofaktoren für verschiedene Darreichungsformen separat zu definieren, was unter Berücksichtigung der deutschen Gegebenheiten in Tabelle 1 beispielhaft umgesetzt ist.
Applikationsart und Darreichungsform
Ein weiteres Kriterium für die Risikobeurteilung ist die Applikationsart, die in unmittelbarem Zusammenhang mit der Darreichungsform steht. Betrachtet werden vor allem anwendungsbezogene und erst nachrangig galenische Aspekte. Dies ist leicht nachvollziehbar, denn wie ein Blick in das Arzneibuch oder andere einschlägige pharmazeutische Fachliteratur zeigt, werden die galenischen Anforderungen für eine bestimmte Darreichungsform im Wesentlichen von den physiologischen Bedingungen des Applikationsortes bestimmt. Von Dermatika über Peroralia bis hin zu Parenteralia steigen die Qualitätsanforderungen kontinuierlich an. Dies betrifft nicht nur mikrobiologische Aspekte, sondern auch die Breite des einzuhaltenden pH-Bereichs, die Isotonie oder die maximale Partikelgröße disperser Zubereitungen. Grundsätzlich gilt: Je höher die Qualitätsanforderungen an ein Arzneimittel, desto schwieriger sind diese einzuhalten und desto größer ist auch das Risiko für den Patienten, falls Letzteres nicht gelingt.
Doch nicht nur die aus der Physiologie des Applikationsortes resultierenden Qualitätsanforderungen sind bei der Festlegung des Risikofaktors zu berücksichtigen, auch den aus der unterschiedlichen Bioverfügbarkeit herrührenden Risikounterschieden ist Rechnung zu tragen. So ist die Resorption von Dermatika und damit auch das Risiko systemischer Nebenwirkungen aufgrund der Barriereeigenschaften der Haut vergleichsweise gering. Demgegenüber werden oral oder rektal verabreichte Arzneimittel über die Darmschleimhaut deutlich schneller und besser resorbiert, womit im Falle eines Qualitätsmangels auch ein potenziell höheres Patientenrisiko einhergeht. Bei der parenteralen Verabreichung von i.v.-Injektionen entfällt der Resorptionsvorgang sogar vollständig, da die Zubereitung unmittelbar in das zentrale Kompartiment gespritzt wird und damit sofort und zu 100% bioverfügbar ist. Zudem kann bei Parenteralia die Arzneimittelexposition nach erfolgter Verabreichung auch im Falle schwerer Unverträglichkeitsreaktionen, anders als bei den meisten topisch applizierten Darreichungsformen, nicht mehr unterbrochen werden. Auch hieraus ergibt sich ein höherer Risikofaktor für diese Zubereitungsart. Unter Einbeziehung all dieser Gesichtspunkte werden den verschiedenen Zubereitungsarten in Tabelle 2 individuelle Risikofaktoren von 1 bis 5 zugeordnet.
Inhärente Risiken des Wirkstoffs
Hauptrisikoträger eines Arzneimittels ist der Wirkstoff selbst, dessen pharmakologische Wirkung in aller Regel untrennbar auch mit einem gewissen toxikologischen Potenzial einhergeht. Um dem besonderen Stellenwert der inhärenten Wirkstoffrisiken Rechnung zu tragen, sieht die Europaratsresolution (Europarat 2011) hierfür eine Dynamisierung der Risikofaktoren vor, d.h. die Klassifizierung dieses Entscheidungskriteriums kennt nur drei Gruppen, deren Risikofaktoren sich jeweils um zwei Zähler unterscheiden (Tab. 3).
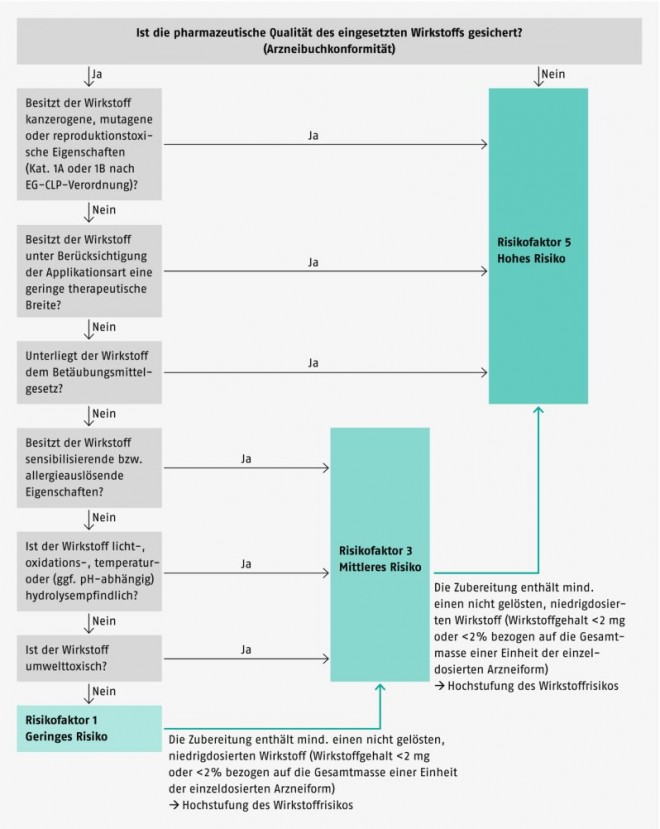
Neben dem vagen Schema für die Klassifizierung in Wirkstoffe geringen, mittleren und hohen Risikos liefert die Europaratsresolution auch einen Katalog von Kriterien, die bei der Einstufung mindestens zu berücksichtigen sind. Ausführungen dazu, wie diese Einzelkriterien konkret zu bewerten und im Verhältnis zueinander zu gewichten sind, fehlen jedoch. Um eine transparente, nachvollziehbare und vor allem auch standardisierte Risikobewertung in der Apotheke zu ermöglichen, wurde daher ein Schema entwickelt:
Der Entscheidungsbaum in Abbildung 1 umfasst alle Entscheidungskriterien, die in der Resolution des Europarats expressis verbis genannt werden (unter zusätzlicher Einbeziehung von Betäubungsmitteln). Dies schließt jedoch nicht aus, dass im Einzelfall ggf. weitere, das Risiko (mit)bestimmende Wirkstoffeigenschaften berücksichtigt werden müssen. Grundsätzlich besitzen weder die Europaratsresolution noch das vorstehende Schema für die Einschätzung des Wirkstoffrisikos verbindlichen Charakter. Eine individuelle Anpassung ist daher jederzeit möglich, in einigen Fällen vielleicht sogar unumgänglich.
Auch für den Fall, dass das hier vorgestellte Schema (Abb. 1) unverändert angewandt werden soll, würde dies für jeden Wirkstoff eine eigene Recherche bedeuten. Um den dadurch entstehenden Aufwand für die betroffenen Apotheken möglichst gering zu halten, existiert eine Liste mit den Daten zu rund 200 häufig in Defekturarzneimitteln verarbeiteten Wirkstoffen, die auf Basis des Schemas in Abbildung 1 mit verschiedenen Risikofaktoren bewertet wurden. Einen repräsentativen Eindruck davon vermittelt Tabelle 4, die einige ausgewählte Wirkstoffe enthält. Die ausführliche Liste finden Sie in: Ziegler AS. Defektur. Deutscher Apotheker Verlag, Stuttgart 2014, bzw. in den zugehörigen Arbeitshilfen.
Enthält eine Zubereitung mehr als einen Wirkstoff, so sind die inhärenten Risiken für jeden einzelnen Wirkstoff separat zu ermitteln. Eingang in die Gesamtbeurteilung des Arzneimittels findet jedoch nur der Risikofaktor des Wirkstoffs mit dem höchsten inhärenten Risiko. Bei Defekturen, die keinen Wirkstoff enthalten (z.B. Herstellung von Basiscreme DAC im Voraus zur späteren Wirkstoffeinarbeitung), wird das inhärente Wirkstoffrisiko standardmäßig mit dem Risikofaktor 1 bewertet.
Beurteilung von pflanzlichen Drogen
Auf pflanzliche Drogen ist das vorgenannte Konzept zur Ermittlung des inhärenten Risikos nur bedingt übertragbar. So existiert für Drogen beispielsweise keine Einstufung nach Gefahrstoffrecht, was in den allermeisten Fällen auch paradox erschiene, da viele arzneilich verwendete Drogen auch als Lebensmittel in den Handel gebracht und damit als sicher angesehen werden können. Angesichts der hohen Qualitätsstandards im Arzneimittelbereich erscheint es kaum begründbar, pharmazeutisch verwendeten Drogen ein erhöhtes Risiko zuzuschreiben, wenn diese parallel in gleicher oder gar geringerer Qualität als Genussmittel erhältlich sind. Von wenigen Ausnahmen abgesehen erscheint es daher legitim, das inhärente Risiko offizineller Drogen grundsätzlich mit dem Risikofaktor 1 zu bewerten. Einige Drogen, für die abweichend von dieser Grundregel eine höhere Risikobewertung gerechtfertigt erscheint, sind in Tabelle 5 gelistet. Rationale Grundlage für eine höhere Einstufung der entsprechenden Drogen ist das jeweilige Inhaltsstoffspektrum unter besonderer Berücksichtigung der pharmakologisch besonders bedeutsamen Hauptkomponente(n). Da die in Tabelle 5 gelisteten oder vergleichbar wirkstarke Drogen im Apothekenalltag jedoch kaum eine Rolle spielen, bleibt festzuhalten, dass die üblicherweise in der Apotheke abgegebenen oder zu Teemischungen verarbeiteten Drogen grundsätzlich mit dem Risikofaktor 1 bewertet werden können. Das inhärente Wirkstoffrisiko von durch Verarbeitung aus pflanzlichen Drogen gewonnenen (Zwischen-)Produkten wie Extrakten oder Tinkturen kann analog zu den chemisch definierten Wirkstoffen gemäß dem Entscheidungsbaum in Abbildung 1 ermittelt werden. Die hierfür notwendigen Informationen für derlei Zubereitungen sind in einschlägiger Fachliteratur, insbesondere den entsprechenden Gefahrstoffverzeichnissen, zu finden (Schulz 2013).
Durchdachte Hilfe zur Selbsthilfe
Statement von Dr. Dominic Kram
Ich hatte das Glück, das Konzept zur Risikobeurteilung von Defekturarzneimitteln von Dr. Andreas Ziegler im alltäglichen Apothekenbetrieb auf Anwenderfreundlichkeit und Funktionalität testen zu dürfen. Da unsere Apotheke seit mehr als 20 Jahren mit der Versorgung einer Hautklinik betraut ist, hat die Herstellung von Dermatika in Rezeptur und Defektur einen großen Stellenwert und ist immer wieder eine besondere Herausforderung.
Die novellierte Apothekenbetriebsordnung von 2012 brachte auch einige Neuerungen bei der Herstellung dieser Dermatika mit sich. Da die Eigenherstellung allerdings seit jeher besonders arbeitsintensiv und nicht sehr lukrativ ist, sind wir sehr bemüht, die neuen Anforderungen wie Plausibilitätskontrolle, Herstellungsanweisungen, Prüfanweisungen usw. praktikabel umzusetzen. Bezüglich der Rezeptur war dies mithilfe des Laborprogramms von Dr. Hans Lennartz möglich. Im Bereich der Defektur gab es in unserem Betrieb bis dato einige nicht befriedigend gelöste Fragestellungen. Insbesondere die Prüfung von Defekturarzneimitteln erfordert eine klare und strukturierte Vorgehensweise. Unser Ziel war eine hinsichtlich des Zeitaufwands umsetzbare, wissenschaftlich aussagekräftige und rechtlich einwandfreie Risikobeurteilung und Prüfung. Es gibt zwar bereits einige Anregungen, wie dies bewerkstelligt werden könnte. Eine umfassende Vorgehensweise konnten wir allerdings noch nicht finden.
Hier hat Dr. Andreas Ziegler mit seinem Konzept zur Risikobewertung von Defekturarzneimitteln eine Lücke geschlossen. Kriterien der Risikobewertung sind die jährliche Produktionsmenge, die Applikationsart bzw. Darreichungsform, die Risiken des Wirkstoffs, die Art des Herstellungsprozesses sowie der Ort der Abgabe des Arzneimittels. Die Basis dafür bildet die Resolution CM/ResAp(2011)1 des Europarats von 2011.
Auch bei der Beurteilung der verwendeten Wirkstoffe steht man nicht im Regen, sondern kann diese anhand von Wirkstofftabellen schnell bewerkstelligen. Die Risiken werden nicht nur bewertet, sondern auch im Einzelnen begründet (z.B. mögliche Kanzerogenität, therapeutischer Index oder Risiko für Sensibilisierung). Das detaillierte Aufzeigen der Kriterien ermöglicht jedem Apotheker, etwaige nicht genannte Wirkstoffe selbst in gleicher Vorgehensweise zu beurteilen. Die Dokumentation kann zeitsparend anhand eines vorgefertigten Protokolls zur Ermittlung des Gesamtrisikoscores erfolgen.
Für die Prüfung einer Defektur werden je nach Gesamtrisikoscore verschiedene analytische Methoden besprochen und vorgeschlagen. Da von Dermatika meist nur ein geringes Risiko ausgeht, können sie legitim mittels Surrogatparametern getestet werden. Hierzu bietet Dr. Ziegler eine große Auswahl möglicher geeigneter Parameter.
Auf den Punkt gebracht, bietet das Konzept die nötige Hilfe zur Selbsthilfe und ist eine wertvolle, gut durchdachte Option, die Neuerungen in der Defekturherstellung erfolgreich und nachvollziehbar umzusetzen.
Dr. Dominic Kram
Marien-Apotheke Neukirchen b. Hl. Blut
Herstellungsprozess
Ein Teil des von einem Arzneimittel potenziell ausgehenden Patientenrisikos resultiert aus möglichen Herstellungsfehlern, die ihrerseits mit den prozessimmanenten Fehlerquellen des jeweiligen Herstellungsvorgangs korrelieren. Je komplexer der Prozess, desto größer sind auch Vielfalt und Anzahl möglicher Fehlerquellen, die einen nachteiligen Einfluss auf die Qualität des Arzneimittels haben können. Während bei der Abfüllung einer Lösung – außer etwaigen Fehlern bei der volumetrischen Dosierung – kaum relevante Störgrößen zu erwarten sind, kommen bei einer Sterilisation zahlreiche weitere potenzielle Fehlerquellen hinzu, etwa die Auswahl eines adäquaten Sterilisationsverfahrens bzw. die Einhaltung der festgelegten Sterilisationsbedingungen. Doch nicht nur in ihrer Anzahl auch hinsichtlich ihrer möglichen Auswirkungen unterscheiden sich die Fehlerquellen der beiden exemplarisch genannten Herstellungsprozesse. So stellt die Unterfüllung des Abgabebehältnisses zwar einen Qualitätsmangel des entsprechenden Arzneimittels dar, bedingt aber kein unmittelbares Gesundheitsrisiko für den Patienten, anders hingegen, wenn etwa der Sterilisationsprozess versagt und bei einem immunsupprimierten Patienten eine mikrobiell verunreinigte Zubereitung appliziert wird. Dieses einfache Beispiel veranschaulicht die Notwendigkeit, verschiedenen Herstellungsprozessen unterschiedliche Risikofaktoren zuzuweisen (vgl. Tab. 6).
Abgabe
Auch die Art und Weise der Abgabe hat gemäß Resolution des Europarats Auswirkungen auf das Risiko, das von einem Arzneimittel ausgeht (Europarat 2011). Dem liegt die Annahme zugrunde, dass sich ein Patient bei etwaigen Unverträglichkeitsreaktionen, Stabilitätsproblemen o.ä. vorrangig an die Abgabestelle des Arzneimittels wenden wird. Sind Abgabestelle und Herstellbetrieb identisch, kann dieser unmittelbar auf derlei Patientenberichte reagieren und etwaige Restbestände der betreffenden Charge ggf. verwerfen, wodurch sichergestellt wird, dass keine weiteren Patienten ein Arzneimittel der möglicherweise mangelhaften Charge erhalten. Durch diese direkte Interventionsmöglichkeit wird das Risiko für das Patientenkollektiv als Ganzes entsprechend reduziert. Erfolgt die Abgabe auch außerhalb der herstellenden Apotheke, führt dies zu einer Zersplitterung des Patientenkollektivs, das ein bestimmtes Defekturarzneimittel erhält. Die an verschiedenen Stellen einlaufenden Patientenrückmeldungen müssen erst mühsam zusammengeführt werden, bevor ein auf eventuelle Probleme hindeutendes Signal erkannt werden kann. Mit den längeren Informationswegen geht zudem die Gefahr von Informationsverlusten einher. Eine möglicherweise notwendige Intervention der herstellenden Apotheke wird dadurch erschwert, zumindest aber verzögert, wodurch sich das Patientenrisiko verständlicherweise erhöht. Dementsprechend bewertet die Resolution des Europarats das Risiko umso geringer, je ausgeprägter und unmittelbarer der Patientenkontakt der herstellenden Apotheke ist (Tab. 7). Umgekehrt wird der höchste Risikofaktor für den Fall vergeben, dass der Herstellbetrieb überhaupt nicht in die Abgabe des von ihm hergestellten Arzneimittels eingebunden ist.
Hierzulande dürfte die abgebende Apotheke in der weit überwiegenden Zahl der Fälle mit der herstellenden Apotheke identisch und das Entscheidungskriterium „Abgabe“ dementsprechend mit dem Risikofaktor 1 zu bewerten sein. Dies ist nicht zuletzt auf die deutsche Rechtslage zurückzuführen, die dem Arzneimittelbezug zwischen Apotheken enge Grenzen setzt. Denkbar und mit den Vorgaben der Apothekenbetriebsordnung vereinbar wäre es allerdings, dass der Inhaber einer Mehrbetriebserlaubnis für verschiedene Filialen die Defekturherstellung so organisiert, dass eine Apotheke im Filialverbund herstellt und die anderen Apotheken das fertige Defekturarzneimittel nach §17 Abs. 6c Satz 2 Nr. 2 ApBetrO von der herstellenden Filiale beziehen (Cyran, Rotta 2012). In diesem Fall wäre das Risiko der Zubereitung unter Umständen mit einem höheren Risikofaktor zu bewerten. Hierbei spielt es keine Rolle, wie viele Filialen mit dem jeweiligen Defekturarzneimittel beliefert werden, entscheidend ist ausschließlich das Verhältnis der Arzneimittelmengen, die inner- bzw. außerhalb der herstellenden Apotheke abgegeben werden (vgl. Tab. 7). Da in der Regel davon auszugehen ist, dass die Herstellung innerhalb eines Filialverbundes dort angesiedelt ist, wo der größte Bedarf besteht, dürfte auch bei der Abgabe von Defekturarzneimitteln in verschiedenen Apotheken eines Filialverbundes der Risikofaktor 2 kaum überschritten werden.
Dokumentation der Risikobeurteilung
Zum Zwecke der Nachvollziehbarkeit sollte die Risikobeurteilung eines Defekturarzneimittels dokumentiert werden (Pharm. Helv. XI 2012; Ph.Eur. 2013). Nur so kann gegenüber Pharmazieräten und Überwachungsbehörden ggf. schlüssig dargelegt werden, welche rationalen Entscheidungen bei der Auswahl bestimmter Prüfmethoden für ein spezifisches Defekturarzneimittel zugrunde gelegt wurden. Hierfür eignet sich beispielsweise das Protokollformular aus Abbildung 2, das dem vorausgehend beschriebenen Konzept zur Risikobeurteilung inhaltlich exakt entspricht. Der zu ermittelnde Gesamtrisikoscore ergibt sich durch Multiplikation der einzelnen Risikofaktoren.
Risikobasiertes Stufenmodell für die Endprüfung von Defekturarzneimitteln
Das Arzneimittelgesetz (AMG) definiert pharmazeutische Qualität in § 4 als „die Beschaffenheit eines Arzneimittels, die nach Identität, Gehalt, Reinheit, sonstigen chemischen, physikalischen, biologischen Eigenschaften oder durch das Herstellungsverfahren bestimmt wird“. Eine vollumfängliche Qualitätsprüfung, wie sie für Ausgangsstoffe in den Einzelmonografien der Arzneibücher realisiert ist, umfasst folglich eine Identitäts-, Gehalts- und Reinheitsprüfung. Eine solche Prüfungs-Trias ermöglicht eine profunde und abschließende Qualitätsbeurteilung, deren Aussagekraft im Allgemeinen auch durch den Einsatz zusätzlicher Prüfmethoden nicht gesteigert werden kann. Die Durchführung einer Identitäts-, Gehalts- und Reinheitsprüfung ist demnach nicht als Minimal-, sondern als Maximalforderung zu verstehen. Geht man davon aus, dass die durchzuführende Endprüfung von Defekturen an dem von einem Arzneimittel ausgehenden Risiko zu bemessen ist, ergibt sich hieraus implizit, dass von dieser Maximalforderung – sofern die Risikobeurteilung es gestattet – nach unten abgewichen werden kann und ein geringerer Prüfumfang ausreichend ist. Diese Auffassung vertritt auch die Arbeitsgruppe Arzneimittel-, Apotheken-, Transfusions- und Betäubungsmittelwesen (AATB), in der die für die Arzneimittelüberwachung zuständigen Repräsentanten der obersten Landesgesundheitsbehörden aller 16 Bundesländer vertreten sind. In einem Konsensuspapier zur Apothekenbetriebsordnung schreibt die AATB: „Unter der Prüfung zur Feststellung der Qualität des hergestellten Endprodukts von Defekturen ist nicht die vollständige analytische Prüfung (z.B. laut Arzneibuch) zu verstehen“ (AATB 2013). Auch nach Ph.Eur. ist es statthaft, den Prüfumfang für Defekturarzneimittel zu reduzieren. So heißt es in der 2013 neu aufgenommenen Monografie „Pharmazeutische Zubereitungen“: „Die relevanten Prüfungen, die zur Sicherstellung einer angemessenen Qualität einer bestimmten Darreichungsform durchzuführen sind, sind in der Allgemeinen Monografie für die entsprechende Darreichungsform beschrieben. In den Fällen, in denen es bei nicht zulassungspflichtigen pharmazeutischen Zubereitungen unmöglich ist, die Prüfungen durchzuführen (zum Beispiel aufgrund der Chargengröße, der begrenzten Zeit), werden andere geeignete Methoden eingesetzt, um zu gewährleisten, dass die angemessene Qualität in Bezug auf die durchgeführte Risikobeurteilung, die geltenden lokalen Leitlinien und die gesetzlichen Anforderungen erzielt wird.“
Es ist demnach dezidierter Konsens der pharmazeutischen Fachkreise, dass unter der in §8 ApBetrO geforderten Defekturarzneimittelprüfung nicht zwangsläufig eine vollumfängliche Identitäts-, Gehalts- und Reinheitsprüfung zu verstehen ist. Was bleibt, ist die spannende Frage, in welchem Verhältnis Prüfaufwand und Risikopotenzial eines Arzneimittels zueinander stehen müssen. Hierzu gibt es bislang leider nur wenige und vor allem weitgehend unkonkrete Anhaltspunkte. Der DAC sieht in Anlage J, die sich mit der Prüfung von Defekturarzneimitteln nach §8 ApBetrO beschäftigt, eine Einteilung in drei Risikogruppen vor, aus denen allgemein gehaltene Anforderungen für die durchzuführenden Prüfungen abgeleitet werden (DAC/NRF 2013):
- Niedriges Risiko: allgemeine analytische Merkmale.
- Mittleres Risiko: allgemeine analytische Merkmale und halbquantitative Methoden.
- Hohes Risiko: qualitative und quantitative Prüfungen.
Die Kriterien, die bei der Einstufung in Betracht zu ziehen sind, werden zwar genannt (sie entsprechen inhaltlich jenen der Europaratsresolution), wie die Eingruppierung konkret zu erfolgen hat, bleibt jedoch offen. Um den für die Festlegung der durchzuführenden Prüfungen Verantwortlichen eine konkrete Hilfestellung zu geben, soll nachfolgend eine Brücke zwischen der Risikobewertung gemäß Resolution CM/ResAP(2011)1 des Europarats (Europarat 2011) und dem risikobasierten Drei-Stufen-Modell gemäß DAC (DAC/NRF 2013) geschlagen werden, die es erlaubt, aus dem Gesamtrisikoscore eines Defekturarzneimittels unmittelbar die Anforderungen hinsichtlich des analytischen Aufwands abzuleiten.
Die Kuh muss vom Eis
Statement von Prof. Dr. Andreas Link
Der Verunsicherung auf dem Höhepunkt des BSE-Skandals konnte durch ein rationales Risikoscore-Verfahren begegnet werden. Muskelfleisch (geringes Risiko) aus Argentinien (geringes Risiko) konnte als sicher eingestuft werden, Rinderhirn (hohes Risiko) aus England (hohes Risiko) durfte nicht mehr verzehrt werden. Hysterische Reaktionen wie die kategorische Ablehnung von Rindfleischprodukten konnten zugunsten einer differenzierten Bewertung überwunden werden.
Die geänderten Anforderungen an die Analytik in der Apotheke haben Überreaktionen ausgelöst wie der BSE-Skandal, bis hin zur mentalen Verabschiedung von der unverzichtbaren Arzneimittelherstellung in Rezeptur und Defektur. Interpretationsbedürftige Vorgaben für die legitime Vereinfachung der Prüfung von Defekturarzneimitteln erfordern deshalb dringend die Etablierung eines Systems zur Ermittlung eines Gesamtrisikoscores und der Korrelation des konkreten Zahlenwerts mit dem erforderlichen analytischen Aufwand. Das von Dr. Andreas Ziegler vorgeschlagene Risikoscore-Klassifikationssystem ist hier ein sehr gutes Fundament. Das Modell ist stringent und zugleich facettenreich. Es gibt entscheidende Anhaltspunkte für die Einstufung von Risikopotenzial und Prüfaufwand eines Arzneimittels in der Offizin. Das Klassifikationssystem und das enthaltene Surrogatparameterkonzept wollen noch keinen Anspruch auf Allgemeingültigkeit erheben und laden zu einer Weiterentwicklung durch alle Arzneimittelfachleute ein.
Der praktische Nutzen dieses Beitrags ist dennoch bereits unübersehbar: Das Konzept stellt einen adäquaten Ausgleich zwischen Patienteninteresse einerseits und dem für Apotheken zumutbaren Aufwand andererseits her. Wissenschaftlicher Anspruch und Praktikabilität im Apothekenlabor müssen vereinbar bleiben!
Prof. Dr. Andreas Link
Professor für Pharmazeutische/Medizinische Chemie an der Ernst-Moritz-Arndt-Universität Greifswald
Korrelation von Gesamtrisikoscore und analytischem Aufwand
Die Resolution CM/ResAP(2011)1 des Europarats (Europarat 2011) unterscheidet zwischen risikoarmen und risikoreichen Arzneimitteln. Sie kennt damit nur zwei Risikoklassen („low-risk preparations“ bzw. „high-risk preparations“). Für die Auswahl der analytischen Methoden erscheint dies jedoch unzureichend, da die Gruppe der risikoarmen Arzneimittel ein so breites Spektrum an Zubereitungen umfasst, dass ein einheitliches Prüfkonzept schwerlich allen gleichermaßen gerecht werden kann. So erscheint es beispielsweise wenig angemessen, bei der unveränderten Abfüllung von 50g Zinksalbe DAB die gleichen analytischen Anforderungen zu stellen wie bei der Herstellung von 50 Thalidomid-Kapseln 100mg (NRF 32.2). Würde man ausschließlich gemäß der Europaratsresolution in die Kategorien „risikoarm“ und „risikoreich“ unterscheiden, wären beide Defekturarzneimittel (Abgabe in der herstellenden Apotheke und geringe Produktionsmengen vorausgesetzt) als risikoarm zu klassifizieren. Es erscheint daher opportun, eine weitergehende Differenzierung der Risikogruppen vorzunehmen. Hierzu wurden bislang zwei Konzepte erarbeitet: eines von der DAC/NRF-Kommission (vgl. DAC-Anlage J „Weitergehende Prüfung der Defekturarzneimittel“) und eines von der Arbeitsgemeinschaft der Pharmazieräte Deutschlands (APD 2013). Bedauerlicherweise sind die beiden Klassifizierungsschemata nicht kongruent. Während die DAC/NRF-Kommission eine Einteilung in drei Risikoklassen vornimmt, unterscheidet die APD vier verschiedene Risikoklassen (vgl. Tab. 8). Beim Versuch beide Stufenmodelle miteinander zu korrelieren, stößt man auf gewisse Probleme. Während die Risikobeschreibungen der Klassen für „niedriges“, „mittleres“ und „hohes“ Risiko einander im Wortlaut nahezu vollständig entsprechen, ist dies bei den Prüferfordernissen nicht der Fall. Während halbquantitative Analysen laut DAC/NRF-Kommission bereits in der mittleren Risikostufe notwendig werden, ist dies bei im APD-Modell erst bei „hohem Risiko“ der Fall. Auch die im APD-Modell getroffene Unterscheidung zwischen „einfachen sensorischen Prüfungen oder charakteristischen Merkmalen“ und „einfachen Methoden zur Qualitätskontrolle“ (vgl. Tab. 8) erscheint recht diffus und ist trotz einiger beispielhaft genannter Prüfmethoden interpretationsbedürftig, zumal es in der Resolution an anderer Stelle auch heißt: „Eine ausschließlich organoleptische Prüfung … ist nicht ausreichend.“ Eine organoleptische Prüfung ist jedoch letztlich nichts anderes als eine sensorische. Betrachtet man die von der APD formulierten Prüfanforderungen, so wird deutlich, dass das Drei-Stufen-Modell der DAC/NRF-Kommission genau genommen nicht um eine zusätzliche Klasse „Sehr hohes Risiko“ erweitert wurde, sondern eigentlich um eine Klasse „Sehr niedriges Risiko“, auch wenn die gewählte Nomenklatur der einzelnen Risikogruppen auf den ersten Blick einen anderen Schluss nahelegt. Die durch diese nomenklatorische Inkonsistenz entstehende Verwirrung lässt sich nur lösen, indem die einzelnen Risikostufen beider Modelle mit konkreten Risikoscores korreliert werden. Auf diese Weise lassen sich zum einen die beiden vorliegenden Schemata miteinander in gewisser Weise in Einklang bringen, zum anderen kann ein derart konkretisiertes Klassifikationssystem problemlos auf jede beliebige Defekturherstellung angewendet werden, ohne dass hierfür eine interpretationsbedürftige Zuordnung zu vage beschriebenen Risikoklassen erforderlich wäre. Darüber hinaus wird ein solchermaßen ausdifferenziertes Klassifikationssystem dem äußerst facettenreichen Spektrum denkbarer Defekturarzneimittel wesentlich besser gerecht als die mitunter etwas holzschnittartige Korrelation mit abstrakt formulierten Risikobegriffen.
Zum Zwecke der besseren Übersichtlichkeit soll hier von den in DAC-Anlage J vorgeschlagenen drei Risikostufen ausgegangen werden. Dies erscheint auch deshalb sinnvoll, weil die vorstehend beschriebene, unscharfe Abgrenzung der Prüferfordernisse zwischen den beiden weniger risikobehafteten Zubereitungsklassen des APD-Schemas (Tab. 8) dem Ziel der Konkretisierung für die Praxis in gewisser Weise zuwiderliefe. Eine Aufspaltung der niedrigsten Risikoklasse gemäß DAC-Anlage J in zwei Unterklassen, was inhaltlich der APD-Empfehlung entspräche, wäre jedoch jederzeit (auch nachträglich) möglich. Für die Orientierung an der DAC-Anlage sprechen zudem ganz praktische Gründe, so ist der DAC in nahezu allen Apotheken vorhanden und damit jederzeit verfügbar, um für Detailfragen zurate gezogen zu werden.
Als Maßstab für die Eingruppierung in die drei Risikoklassen „niedrig“, „mittel“ und „hoch“ dient der ermittelte Gesamtrisikoscore. Als Grenzwert, ab dem von einem hohen Risikopotenzial für den Patienten auszugehen ist, nennt die Resolution des Europarats einen Gesamtrisikoscore von 100. Dieser Grenzwert erscheint nachvollziehbar, angemessen und praktikabel. Er kann daher unmittelbar und unverändert als Demarkationslinie zwischen der mittleren und der hohen Risikoklasse herangezogen werden. Schwieriger zu beantworten ist die Frage, wo die Grenze zwischen der niedrigen und der mittleren Risikoklasse verlaufen könnte, da bislang keine Empfehlungen oder Anhaltspunkte existieren, von denen ein solcher Grenzwert direkt oder im Analogieschluss abgeleitet werden könnte. Es stellt sich also die Frage, welche Rationale als Grundlage für die Festlegung dienen kann. In Ermangelung anerkannter Vorgaben soll hier anhand praktischer Beispiele aus der alltäglichen Defekturherstellung versucht werden, einen solchen Grenzwert rational abzuleiten. Hierfür wird zunächst von kleinen Produktionsmengen und einer Abgabe der Arzneimittel in der herstellenden Apotheke ausgegangen, da das geforderte Maß an Analytik für Betriebe, die unter diesen Rahmenbedingungen arbeiten, von besonders großer Bedeutung ist. Betrachtet werden soll die Herstellung einer oral applizierten Lösung. Es dürfte Konsens sein, dass eine halbquantitative Untersuchung, wie sie laut DAC-Konzept für Zubereitungen mittleren Risikos vorgesehen ist, erst dann sinnvoll ist, wenn die Konzentration der Ausgangsstoffe in irgendeiner Weise durch Mischen, Lösen oder zumindest durch Verdünnen verändert wird. Wird ein Ausgangsstoff, dessen Gehalt ja bereits durch ein Prüfzertifikat bestätigt sein muss, lediglich abgefüllt, erscheint eine, wenn auch nur halbquantitative Gehaltsbestimmung absolut unangemessen und übertrieben. Insofern ist auch der Auffassung der Arbeitsgruppe Arzneimittel-, Apotheken-, Transfusions- und Betäubungsmittelwesen (AATB) zu widersprechen, derzufolge bei oraler Verabreichung stets eine Gehaltsbestimmung erforderlich sein sollte (AATB 2013). Für Mischungen, Lösungen und Verdünnungen mag man sich dem unter bestimmten Umständen anschließen, für ansonsten unveränderte Abfüllungen eher nicht. Insbesondere wenn man bedenkt, dass für reine Abfüllungen im Rezepturmaßstab sogar vereinfachte Abfüllprotokolle gestattet sind, ist es kaum plausibel, dass bei der zeitgleichen Abfüllung mehrerer Abgabegefäße im Voraus eine halbquantitative Endprüfung notwendig sein soll. Diese Betrachtung gilt zweifelsohne auch für Zubereitungen, die Wirkstoffe mit dem Risikofaktor 5 für ein hohes inhärentes Risiko enthalten. Man bedenke nur die praktischen Auswirkungen in der Substitutionstherapie, wenn für jede unveränderte Abfüllung von L-Polamidon-Tropfen eine eigene halbquantitative Analytik notwendig würde.
Berechnet man den Gesamtrisikoscore für den vorausgehend beschriebenen Herstellungsvorgang und legt (wie plausibel dargelegt) zugrunde, dass von einem mittleren Risiko auch bei oraler Verabreichung erst dann ausgegangen werden darf, wenn die Konzentration der Ausgangsstoffe während des Herstellungsprozesses verändert wird, so ergibt sich ein Gesamtrisikoscore von ≥30, ab dem von einem mittleren Risiko gesprochen werden kann bzw. muss. Von Zubereitungen mit einem niedrigeren Gesamtrisikoscore geht ein so geringes Gefährdungspotenzial für den Patienten aus, dass die Bestimmung allgemeiner analytischer Merkmale (Surrogatparameter) als ausreichend angesehen werden kann. In Summe ergibt sich demnach für die Ermittlung des erforderlichen Prüfaufwands für die Freigabe von Defekturarzneimitteln das in Tabelle 9 zusammengefasste risikobasierte Stufenmodell.
In der Praxis dürften die allermeisten Defekturarzneimittel in die niedrige, allenfalls in die mittlere Risikoklasse fallen, sodass sie mit vertretbarem Aufwand im Apothekenlabor geprüft werden können. Allerdings ist es nicht auszuschließen, dass in Einzelfällen, insbesondere bei parenteral applizierten Darreichungsformen oder sehr hohen Produktionsmengen, auch die erhöhten Prüfanforderungen der hohen Risikoklasse Geltung erlangen. Die dann möglicherweise notwendigen Gehaltsbestimmungen oder mikrobiologischen Untersuchungen lassen sich nicht immer ohne Weiteres in den Routinebetrieb eines Apothekenlabors integrieren. Für diesen Fall sei darauf hingewiesen, dass §6 Abs. 3 ApBetrO gestattet, in der Apotheke hergestellte Arzneimittel unter der Verantwortung des Apothekenleiters auch außerhalb der Apotheke prüfen zu lassen.
Konzept der Risikobewertung gibt klare Antworten
Statement von Prof. Dr. Kurt Grillenberger
Mit Inkrafttreten der neuen Apothekenbetriebsordnung vom Juni 2012 gilt für in der Apotheke hergestellte Defekturarzneimittel eine generelle Prüfpflicht – basierend auf einer Prüfanweisung und dokumentiert durch ein entsprechendes Prüfprotokoll. Unbeantwortet lässt die ApBetrO jedoch die Frage, in welchem Umfang diese Prüfung im Einzelnen durchzuführen ist. Klare Antworten auf diese Frage und ganz praktische Hilfestellung gibt das von Dr. Andreas Ziegler erstellte Konzept zur Risikobewertung selbst hergestellter Arzneimittel. Basierend auf Empfehlungen des Europarates und ergänzt um praxisorientierte Zusatzkriterien, gelingt es, mit einem einfachen Punktesystem bei möglichst geringem Zeitaufwand eine wissenschaftlich fundierte Bewertung des Gefährdungspotenzials der wichtigsten Wirkstoffe vorzunehmen. Aus den so ermittelten Einzelstoff-bezogenen Risikofaktoren und unter Berücksichtigung der gesamten Arzneizubereitung erfolgt eine Einordnung in drei Risikoklassen, aus der sich das Ausmaß des empfohlenen analytischen Aufwands ableiten lässt.
Zahlreiche konkrete Beispiele überzeugen den Leser schnell von der Praktikabilität des vorgestellten Konzepts. Durch die konkrete Empfehlung spezifischer Analysenmethoden und Prüfparameter gelingt es mit der apothekenüblichen Laborausstattung – auch ohne komplexe instrumentelle Analytik – in jeder Apotheke, eine zeitnahe und sichere Qualitätsbewertung der Defekturarzneimittel vorzunehmen und damit eine der ureigensten Aufgaben des Offizinapothekers, die Herstellung von Arzneimitteln, weiterhin auf dem geforderten Qualitätsstandard zu gewährleisten.
Prof. Dr. Kurt Grillenberger
Schulleiter des PTA-Berufskollegs an der Naturwissenschaftlich-technischen Akademie nta Isny
Praktische Beispiele
Um einen Eindruck davon zu vermitteln, wie sich das hier vorgestellte risikobasierte Stufensystem auf die Praxis auswirkt, wurden einige repräsentative Zubereitungen exemplarisch klassifiziert und in Tabelle 10 aufgelistet. Zur besseren Vergleichbarkeit wurden einheitlich geringe Produktionsmengen vorausgesetzt und davon ausgegangen, dass die jeweilige Zubereitung in der herstellenden Apotheke abgegeben wird. Die gewählten Beispiele decken das gesamte Risikospektrum ab und machen deutlich, dass der weit überwiegende Teil der in deutschen Apotheken hergestellten Defekturarzneimittel in die niedrigste Risikoklasse eingruppiert werden kann. Das risikobasierte Stufensystem ist demnach geeignet, die Prüfanforderungen bei Defekturarzneimitteln auf das unerlässliche Minimum zu reduzieren und somit den zeitlichen, personellen und apparativen Aufwand gering zu halten. Das von den Pharmazieräten formulierte Ziel, „die Herstellung von qualitätsgesicherten Defekturarzneimitteln in jeder Apotheke zu ermöglichen“ (APD 2012), wird demzufolge erreicht. In ihrer Resolution gab die Arbeitsgemeinschaft der Pharmazieräte Deutschlands (APD 2013) ebenfalls einige Zubereitungsbeispiele für verschiedene Risikoklassen an, ohne hierbei jedoch ein Punkteschema zugrunde zu legen. Werden die dort genannten Beispiele nach dem hier vorgestellten System klassifiziert, ergibt sich jedoch die gleiche Risikozuordnung. Gleiches gilt für die laut DAC/NRF in die niedrige Risikogruppe einzuordnende Hydrophile Dexpanthenol-Creme 5% sowie für die in die mittlere Risikogruppe einzuordnende Methadonhydrochlorid-Lösung (Hörnig 2013).
Schlüssiges Konzept für „Arzneimittel erster Klasse“
Statement von Erika Fink, Präsidentin der LAK Hessen
§ 8 der neuen Apothekenbetriebsordnung verpflichtet Apotheken, die Defekturarzneimittel herstellen, zur Erstellung einer Prüfanweisung und eines Prüfprotokolls. Es werden aber keine Aussagen darüber gemacht, wie die Endprüfung im Einzelnen aussehen soll.
Damit ist dem Apothekenleiter die Verantwortung übertragen, eine passende Prüfanweisung für jede Defektur in seiner Apotheke zu erstellen. Dafür hält der Gesetzgeber den Apotheker offenbar für geeignet, sonst hätte er wohl Genaueres bestimmt. Die Prüfung muss in der Apotheke mit vertretbarem Aufwand durchgeführt werden können, muss aber andererseits eine vollständige Risikobeurteilung erkennen lassen.
Das vorliegende Konzept bietet meines Erachtens eine sehr gute Hilfestellung bei der Risikobeurteilung. Dr. Andreas Ziegler bezieht sich auf eine Resolution, die auf europäischer Ebene ausgearbeitet wurde und fünf Entscheidungskriterien mit abgestuften Risikofaktoren benennt. Schritt für Schritt wird erklärt, wie der Apotheker einen Gesamtrisikoscore für sein Arzneimittel ermitteln kann. Je höher dieser ist, desto intensiver sollte die analytische Prüfung erfolgen.
Wer sich mal in das schlüssige Konzept eingedacht hat, dem werden die Risikobewertung und die Auswahl geeigneter Prüfmethoden problemlos gelingen. Und wenn die Anweisung erstellt ist und befolgt wird, steht der Anfertigung der Defektur nichts mehr im Weg. Einer Diskussion mit den Aufsichtsbeamten, die die Revisionen durchführen, ist man, denke ich, ebenfalls gewachsen, wenn man die Grundidee des hier vorgestellten Konzepts verinnerlicht hat. Falls sie im Einzelfall anderer Meinung sind, wird sich sicher ein Kompromiss finden lassen. Damit sollte sichergestellt sein, dass in der Apotheke angefertigte Arzneimittel wirklich „Arzneimittel erster Klasse“ sind. Geprüft und dokumentiert.
Erika Fink
Präsidentin der Landesapothekerkammer Hessen, Ehem. Präsidentin der Bundesapothekerkammer
Surrogatparameter-Konzept
Wie vorausgehend erläutert, gestattet das Europäische Arzneibuch in den Fällen, in denen es bei nicht zulassungspflichtigen pharmazeutischen Zubereitungen (z.B. aufgrund der Chargengröße oder der begrenzten Zeit) unmöglich ist, die eigentlich im Arzneibuch vorgesehenen Prüfungen durchzuführen, andere geeignete Methoden einzusetzen, sofern diese in Bezug auf die durchgeführte Risikobeurteilung, die geltenden lokalen Leitlinien und die gesetzlichen Anforderungen eine angemessene Qualitätsaussage ermöglichen (Ph.Eur. 2013). Das Arzneibuch legitimiert es demnach, den Freigabeentscheid bei Defekturarzneimitteln auf einfache analytische Merkmale zu stützen, solange diese in kausalem Zusammenhang zur pharmazeutischen Qualität der Zubereitung stehen. Von dieser Option machen sowohl die Empfehlungen der DAC/NRF-Kommission als auch der Arbeitsgemeinschaft der Pharmazieräte Deutschlands (APD) Gebrauch, indem sie bei Defekturarzneimitteln mit einem geringen Gefährdungspotenzial für Patienten keine vollumfängliche Arzneibuchprüfung, sondern lediglich die Bestimmung einfacher analytischer Merkmale vorsehen (DAC/NRF 2013; APD 2013). Was auf den ersten Blick ungewöhnlich erscheint, ist in der Pharmazie keineswegs neu. Vielmehr könnte man dieses prüfaufwandreduzierende Vorgehen in gewisser Weise als die Übertragung des in der therapeutischen Arzneimittelprüfung bereits etablierten Surrogatparameter-Konzepts auf die stoffliche Arzneimittelprüfung interpretieren. Vereinfacht gesagt versteht man unter Surrogatparametern (von lat. surrogatum = Ersatz) Messwerte, die als Indikator für eine bestimmte Eigenschaft (z.B. die Wirkung einer pharmakotherapeutischen Intervention oder eine physikochemische Eigenschaft) dienen, mit der nicht zwangsläufig ein unmittelbarer, zumindest aber ein statistisch signifikanter Zusammenhang besteht. Dabei ist es das Wesen eines Surrogatparameters, dass dieser einfacher und schneller zugänglich ist als das beschriebene Phänomen selbst. Einige in der Arzneimittelprüfung gängige Surrogatparameter sind in Tabelle 11 genannt. Wie diese Beispiele zeigen, muss der Messwert eines Surrogatparameters nicht zwangsläufig monokausal auf ein einzelnes Qualitätskriterium zurückführbar sein, sondern kann auch mehrere, die Qualität des Defekturarzneimittels (mit)bestimmende Einflussgrößen in ihrer Gesamtheit repräsentieren.
Ein weiterer Vorteil der Verwendung einfacher analytischer Marker für die Qualitätsprüfung von Defekturarzneimitteln liegt in der allgemeinen Durchführbarkeit. Da die wenigsten Apotheken mit HPLC-Geräten oder UV/Vis-Spektrometern ausgestattet sein dürften, scheiden derlei instrumentelle Methoden als apothekenübergreifende Routineempfehlungen aus. Zwar kann die Laborausstattung auch jenseits der instrumentellen Analytik von Labor zu Labor variieren, die für die Ermittlung von einfachen analytischen Merkmalen (= Surrogatparametern) notwendigen Voraussetzungen dürften jedoch in den meisten Apotheken gegeben sein. Andernfalls können diese in der Regel kurzfristig mit vertretbarem Aufwand geschaffen werden. De facto ist damit jede Apotheke in der Lage, zumindest Defekturarzneimittel mit geringem Gefährdungspotenzial herzustellen und mit vertretbarem Aufwand zu prüfen.
Methoden-Auswahl
In Tabelle 9 wurden die Prüfanforderungen der einzelnen Risikoklassen grundsätzlich beschrieben. Im nächsten Schritt sollen diesen noch recht allgemein gehaltenen Empfehlungen konkrete Prüfmethoden zugeordnet werden, sodass für nahezu alle offizinell hergestellten Defekturarzneimittel in Abhängigkeit von Darreichungsform und Gefährdungspotenzial apothekengerechte Vorschläge für die jeweils durchzuführende Prüfung unterbreitet werden können. Kritiker eines solchen Ansinnens mögen zu Recht feststellen, dass die Auswahl einer Prüfmethode von diversen zubereitungsspezifischen Imponderabilien abhängt, die in defekturarzneimittelübergreifenden Handlungsempfehlungen kaum in Gänze berücksichtigt werden können. Im konkreten Einzelfall kann es daher bisweilen erforderlich sein, die Vorschläge durch Anpassungen, Änderungen oder Ergänzungen zu modifizieren. Auch wenn die umstehende Matrix zur Methodenauswahl (Tab. 12) zur Prüfung halbfester Darreichungsformen keinen Anspruch auf Allgemeingültigkeit erheben kann und will, ist ihr praktischer Nutzen dennoch unübersehbar. Eindeutige Prüfempfehlungen ermöglichen es den Apotheken, eine greifbare Vorstellung des notwendigen Prüfaufwands zu entwickeln und reduzieren auf diese Weise ggf. latent vorhandene Vorbehalte gegenüber der Defekturherstellung und -prüfung. Der Entwurf eines klaren Prüfschemas, wie es beispielhaft in Tabelle 12 dargelegt ist, erleichtert es den Apotheken zudem, sich in die „Architektur“ eines solchen Prüfkonzepts einzudenken und dieses ihren individuellen Bedürfnissen anzupassen. Hier ist exemplarisch die Methoden-Matrix für halbfeste Darreichungsformen abgedruckt. Für flüssige und feste Defekturarzneimittel stehen analoge Matrices zur Verfügung, die dem Werk „Defektur“ oder den zugehörigen Arbeitshilfen (beide: Deutscher Apotheker Verlag, Stuttgart 2014) entnommen werden können.
Konkretes Beispiel: Prüfmethoden für halbfeste Darreichungsformen
Wesentlichstes Charakteristikum halbfester Zubereitungen ist ihre plastische Verformbarkeit. Daher können rheologische Untersuchungen unabhängig von Phasenlage, innerer Struktur, Dispersitätsgrad, Wassergehalt etc. darreichungsformübergreifend als Qualitätskriterium für halbfeste Zubereitungen herangezogen werden. Die Messung erfolgt je nach Viskositätsbereich mit verschiedenen Methoden. Eine sehr einfache Prüfung für halbfeste Produkte ist die Bestimmung der Spreitbarkeit mithilfe eines Extensometers. Als Prüfmethode für relativ zähe Produkte eignet sich insbesondere die Penetrometrie. Für vergleichsweise flüssige und insbesondere thixotrope Zubereitungen empfiehlt sich die Messung der Viskosität z.B. mithilfe eines Rotationsviskosimeters. Das Vorhandensein geeigneter Pyknometer vorausgesetzt, kann auch die Dichte ein geeignetes Qualitätskriterium für halbfeste Darreichungsformen sein.
Im Gegensatz zu den rheologischen und densitometrischen Untersuchungen sind die meisten anderen in Tabelle 12 genannten Prüfkriterien an gewisse Voraussetzungen geknüpft und jeweils nur für ausgewählte Zubereitungen einsetzbar. So kann der Brechungsindex nur zur Charakterisierung transparenter Gele herangezogen werden. Die Messung des pH-Wertes setzt einen gewissen Mindestwassergehalt sowie ggf. eine für Messungen zugängliche O/W-Phasenlage voraus. Die pH-Wert-Bestimmung dient z.B. zur Sicherstellung der korrekten Neutralisierung bei der Herstellung von Carbomergelen oder als Indikator für hydrolytische Prozesse.
Häufig handelt es sich bei halbfesten Zubereitungen um disperse Systeme, bei denen analog zu flüssigen Dispersionen Tropfen- bzw. Partikelgröße der dispergierten Phase ein wesentliches Qualitätsmerkmal darstellen. Die einfachste Möglichkeit der Grenzgrößenbestimmung von Wirkstoff- oder Fettagglomeraten in halbfesten Zubereitungen ist die Grindometer-Prüfung. Darüber hinaus erlaubt die mikroskopische Beurteilung bei etwa 80- bis 100-facher Vergrößerung eine genaue Vermessung der Größe von Wirkstoffteilchen in Pasten und Suspensionssalben bzw. von Tröpfchen der inneren Phase eines Emulsionssystems. Zu den Prüfmethoden, die Hinweise auf die physikalische Stabilität der halbfesten Dispersion geben, zählen die Messung der Sedimentation und des Aufrahmens. Je nach Viskosität der Grundlage eignen sich hierfür jene Methoden, die auch bei flüssigen Zubereitungen angewandt werden. Bei höheren Viskositäten lässt sich die Tendenz zur Phasentrennung mithilfe des Zentrifugentests bewerten.
Obgleich bei Cremes mit gegebener Rezeptur und festgelegtem Verfahren immer der erwünschte Emulsionstyp erreicht werden sollte, ist die Ermittlung der Phasenlage möglicher Teil der analytischen Prüfung von Defekturarzneimitteln. Hierfür kommen Anfärbe- und Verdünnungsmethoden, bei entsprechender Ausstattung auch Leitfähigkeitsmessungen infrage. Das Leitfähigkeitsspektrum einer Zubereitung kann jedoch nicht zur Bestimmung der Phasenlage, sondern auch zur Stabilitätsbeurteilung herangezogen werden.
Für die Prüfung halbfester Zubereitungen mit einem höheren Gefährdungspotenzial für den Patienten steht eine Reihe von Untersuchungsmethoden zur Verfügung. Sie betreffen z.B. den analytischen Nachweis der Wirkstoffmenge oder den mikrobiellen Status (Keimzahl, ggf. Sterilität bzw. ausreichende Konservierung). Außerdem lassen sich zum Teil Arzneibuchprüfungen für die entsprechenden Grundlagen, z.B. bestimmte Fettkennzahlen, auch auf die fertigen Zubereitungen anwenden.
Wie sich aus den vorausgehenden Ausführungen ergibt, sind nicht zwangsläufig alle in Tabelle 12 gelisteten Prüfmethoden anwendbar. Vielmehr steht es im Ermessen des verantwortlichen Apothekers eine – ggf. auch mehrere – aussagekräftige Prüfmethoden auszuwählen. Selbstverständlich ist er hierbei nicht auf die in Tabelle 12 genannten Prüfmethoden beschränkt.
Literaturtipp
Ziegler, Andreas S.
Defektur
Risikobasiertes Stufenmodell und apothekengerechte Prüfmethoden
Deutscher Apotheker Verlag, Stuttgart 2014
355 Seiten, 100 Abb., 36 Tab. Geb. 44,80 €
ISBN 978-3-7692-6094-6
Neben einer ausführlichen Erläuterung und Herleitung des in diesem Beitrag vorgestellten risikobasierten Stufenmodells erhalten Sie praxisnahe Hilfestellungen sowie zuverlässige und fundierte Antworten zu folgenden Themen:
- Rechtliche Grundlagen der Defektur
– Was ist noch Rezeptur, was schon Defektur?
– Spezielle Kennzeichnungsvorschriften für Defekturarzneimittel
- Risikobasiertes Stufenmodell zur Ableitung des Prüfaufwands
– Schritt-für-Schritt-Anleitung zur Risikobeurteilung von Defekturarzneimitteln
– Individuelle Risikofaktoren für rund 200 defekturrelevante Wirkstoffe
– Orientierungshilfen für die Auswahl geeigneter Prüfmethoden in Abhängigkeit von Risikoklasse und Darreichungsform
- Vorstellung ausgewählter Prüfmethoden, die im Apothekenlabor leicht durchführbar sind
– Einfache, kostengünstige Methoden für den Routineeinsatz bei der Defekturprüfung
– Richtige Probenahme und Festlegung der Probenanzahl
- Dokumentation
– Rechtliche Anforderungen an Herstellungsanweisung/-protokoll sowie Prüfanweisung/-protokoll
– Rationale Festlegung von selbstdefinierten Soll-/Grenzwerten
Einfach und schnell bestellen
Deutscher Apotheker Verlag
Postfach 10 10 61
70009 Stuttgart
Tel. (0711) 2582-341
Fax (0711) 2582-290
E-Mail: service@deutscher-apotheker-verlag.de
oder unter www.deutscher-apotheker-verlag.de
Fazit
Das hier vorgestellte risikobasierte Stufensystem geht konform mit den gesetzlichen Vorgaben der Defekturherstellung bzw. -prüfung sowie dem nationalen und internationalen pharmazeutisch-regulatorischen Umfeld; soweit möglich werden die Empfehlungen internationaler Leitlinien aufgegriffen, wo erforderlich deutsche Spezifika berücksichtigt. Die Grenzwerte der einzelnen Risikoklassen wurden aus international konsentierten Empfehlungen übernommen bzw. nach pharmazeutischen Gesichtspunkten rational abgeleitet. In Summe steht das damit erzielte Ergebnis im Einklang mit den bisherigen Verlautbarungen einschlägiger Fachkreise bzw. nationaler Überwachungsinstanzen. Es entspricht demnach den anerkannten pharmazeutischen Regeln und kann von den verantwortlichen Apothekern zur Risikobewertung und Prüfung der von ihnen bzw. unter ihrer Aufsicht hergestellten Defekturarzneimitteln herangezogen werden. Darüber hinaus können apothekenspezifische Gesichtspunkte, soweit fachlich vertretbar, Berücksichtigung finden.
Literatur
AATB (Arbeitsgruppe Arzneimittel-, Apotheken-, Transfusions- und Betäubungsmittelwesen). Umsetzung der Apothekenbetriebsordnung (ApBetrO) (unter Berücksichtigung der durch die 4. Verordnung zur Änderung der ApBetrO vorgenommenen Änderungen) 13. Februar 2013.
AMBV (Verordnung über die Bewilligungen im Arzneimittelbereich vom 17. Oktober 2001 – Arzneimittel-Bewilligungsverordnung). Stand 1. Mai 2013.
AMG (Gesetz über den Verkehr mit Arzneimitteln – Arzneimittelgesetz) geändert am 23. Juli 2013. Bundesgesetzblatt, Berlin 2013.
ApBetrO (Verordnung über den Betrieb von Apotheken – Apothekenbetriebsordnung) geändert am 12. Juni 2012. Bundesgesetzblatt, Berlin 2012.
APD (Arbeitsgemeinschaft der Pharmazieräte Deutschlands). Die neue ApBetrO – Pharmazieräte schaffen Klarheit. Deutsche Apotheker Zeitung 47: 90–93, 2012.
APD (Arbeitsgemeinschaft der Pharmazieräte Deutschlands). Defekturarzneimittel. Deutsche Apotheker Zeitung 48: 64–66, 2013.
Cyran W (Begr.), Rotta C (Hrsg.). Apothekenbetriebsordnung – Kommentar. 5. Aufl., Deutscher Apotheker Verlag, Stuttgart 2012.
DAC/NRF. Bundesvereinigung Deutscher Apothekerverbände (ABDA) (Hrsg.). Deutscher Arzneimittel-Codex (DAC) inkl. Neues Rezeptur-Formularium (NRF). Govi-Verlag Pharmazeutischer Verlag GmbH, Eschborn 2013 und Deutscher Apotheker Verlag, Stuttgart 2013.
Europarat. Resolution CM/ResAP(2011)1 on quality and safety assurance requirements for medicinal products prepared in pharmacies for the special needs of patients. Straßburg 2011.
Hörnig M. Umsetzung ApBetrO in der Praxis – Analytik in der Defektur. 14. Symposium Herstellung in der Krankenhausapotheke, Neu-Ulm 2013.
Ph. Eur. 2013. Amtliche deutsche Ausgabe (einschl. aller Nachträge bis 7.8). Deutscher Apotheker Verlag, Stuttgart 2013.
Pharm. Helv. XI (Pharmacopoea Helvetica XI). Eidgenössische Drucksachen- und Materialzentrale, Bern (CH) 2012.
Schulz A. Hörath – Gefahrstoff-Verzeichnis. 9. Aufl., Deutscher Apotheker Verlag, Stuttgart 2013.
Ziegler AS. Defektur – Risikobasiertes Stufenmodell und apothekengerechte Prüfmethoden. Deutscher Apotheker Verlag, Stuttgart 2014.
Ziegler AS. Arbeitshilfen Defektur – Risikobeurteilung, Prüfempfehlungen mit Musterdokumenten. Deutscher Apotheker Verlag, Stuttgart 2014.































0 Kommentare
Das Kommentieren ist aktuell nicht möglich.