
- DAZ.online
- DAZ / AZ
- DAZ 50/2023
- Diarrhö durch ...
AMTS-Spezial
Diarrhö durch Blutdrucksenker?
Ungewöhnliche Nebenwirkung von Sartanen
Die Spurensuche auf dem Weg zur genauen Diagnose kann manchmal richtig steinig sein. Ein Paradebeispiel hierfür lieferten Mediziner des Klinikums Kassel. Sie berichteten im Fachjournal „Case Reports in Gastroenterology“ über ihre umfangreichen und am Ende erfolgreichen Ermittlungen bei einer von Durchfällen geplagten 90-jährigen Patientin [1]. Die Dame beklagte bis zu acht Darmentleerungen pro Tag, begleitet von nächtlichen Durchfallepisoden. Es galt, die unklare Ätiologie der seit sechs Wochen bestehenden, chronischen Diarrhö zu ergründen. Die Patientin hatte mittlerweile mehrere Kilogramm an Gewicht verloren und wies zum Zeitpunkt der Krankenhausaufnahme eine Exsikkose auf.
Ist es Zöliakie?
Die initial durchgeführten Magen- und Darmspiegelungen waren makroskopisch zunächst unauffällig. In den Gewebeproben der Duodenum-Biopsien stieß man jedoch histologisch auf eine vollständige Zottenatrophie mit chronischer Schleimhautentzündung und signifikanter T-Lymphozyten-Infiltration in den Epithelien der Schleimhäute. Diese für eine Zöliakie (Sprue) sprechende Histopathologie ließ sich jedoch serologisch nicht bestätigen (normales Gesamt-Immunglobulin A [IgA], negative IgA-Gewebstransglutaminase-Antikörper und negative IgA/IgG-Gliadin-Antikörper). Ebenso konnten beide Krankheitsbilder einer mikroskopische Kolitis (lymphozytäre und kollagene Kolitis) ausgeschlossen werden. Die hierfür charakteristischen Kriterien lagen bei der Patientin zwar jeweils vor, allerdings wurden klinisch relevante Grenzwerte nicht überschritten. Weitere Differenzialdiagnosen entzündlicher Darmerkrankungen wurden eruiert, kamen aber ebenso wenig in Betracht. Zudem konnte ein infektiöser Ursprung mittels negativer Keimnachweise ausgeschlossen werden.
POP-Fall und AMTS-Spezial
Begleitend zu den POP-Fällen greifen wir immer einen aus Sicht der Arzneimitteltherapiesicherheit interessanten Aspekt heraus, der vertiefend im „AMTS-Spezial“ dargestellt wurde. Im aktuellen POP-Fall „Eine Patientin mit starker Diarrhö und generalisiertem Juckreiz“ in der DAZ 2023, Nr. 49, S. 61 bis 73 haben Ihnen Dorothee Dartsch und Olaf Rose eine 88-jährige Patientin vorgestellt, die sehr unter anhaltender Diarrhö und Juckreiz leidet und die wegen einer unklaren Dysphagie und Magenschmerzen stationär auf die gastroenterologische Station aufgenommen wurde. Da die Dame im POP-Fall auch unter ungeklärten, chronischen, wässrigen Durchfällen leidet und mit Candesartan therapiert wird, fokussiert unser AMTS-Spezial auf dieses Thema.
Liegt es an Arzneimitteln?
Bei der Frage nach iatrogenen Ursachen der Darmentzündung legte man den Fokus schließlich auf potenzielle medikamentöse Auslöser. Der Verdacht fiel hier auf Candesartan. Ausschlaggebend war vermutlich, dass für einen anderen Angiotensin(AT)1-Rezeptorantagonisten (Olmesartan) bekannt ist, dass er Sprue-ähnliche Enteropathien auslösen kann [2]. Und das nach monate- oder jahrelanger nebenwirkungsfreier Anwendung! Auch die Patientin nahm ihr Sartan (16 mg, 1-0-0) schon seit mehreren Jahren und ohne entsprechende Beschwerden ein.
Ein Auslassversuch gab den Medizinern schließlich Recht: Bereits vier Tage nach Absetzen des AT1-Rezeptorantagonisten und der Einführung einer laktosefreien Diät wurde ein deutlicher Rückgang der Durchfallsymptomatik und ein verbessertes Allgemeinbefinden der Patientin verzeichnet. Die Beschwerden gingen gemäß Aussagen des Hausarztes auch nach Entlassung aus dem Krankenhaus weiter zurück und waren nach sechs Wochen vollständig abgeklungen. Ein vergleichbarer Fall mit Candesartan-assoziierten Durchfällen wurde zuvor bereits von französischen Medizinern geschildert [3]. Hier konnte sogar in einer Kontrollbiopsie gezeigt werden, dass die Zottenatrophie drei Monate nach Absetzen des Sartans reversibel war. Im Fall der Kasseler Patientin verzichtete man aus Altersgründen auf eine weitere Darmspiegelung im Verlauf, weshalb keine Aussagen zu potenziellen histologischen Veränderungen möglich waren.
Erst seit 2012 beschrieben
Es ist noch nicht lange her, dass die Fachwelt erstmalig auf mysteriöse, Zöliakie-artige Enteropathien (sprue-like enteropathy, SLE) aufmerksam gemacht wurde, die in Verbindung mit Sartanen stehen: Im Jahr 2012 fassten Mediziner der renommierten Mayo Clinic in Rochester, USA, die Krankengeschichten von 22 mit Olmesartan behandelten Patienten zusammen. Sie wiesen alle eine der Zöliakie im klinischen und histologischen Bild zum Verwechseln ähnelnde Erkrankung auf, welche aber erstens nicht mit der charakteristischen Antikörperbildung einherging und zweitens auch bei keinem Patienten auf eine glutenfreie Diät ansprach [4]. Erst nach Absetzen des AT1-Rezeptorantagonisten sistierte die chronische, teilweise schwere Durchfallsymptomatik, und das schon innerhalb weniger Tage. Die Patienten nahmen im Anschluss wieder an Körpergewicht zu und auch histologisch konnte eine vollständige, rückläufige Entwicklung der zuvor bestehenden Atrophie der Dünndarmmukosa nachgewiesen werden. Als Reaktion auf diese Erkenntnisse wurden die Hersteller verpflichtet, einen entsprechenden Warnhinweis zu Sprue-ähnlichen Enteropathien in die Fach- und Gebrauchsinformationen von Olmesartan-haltigen Präparaten aufzunehmen [5].
Nicht nur Olmesartan
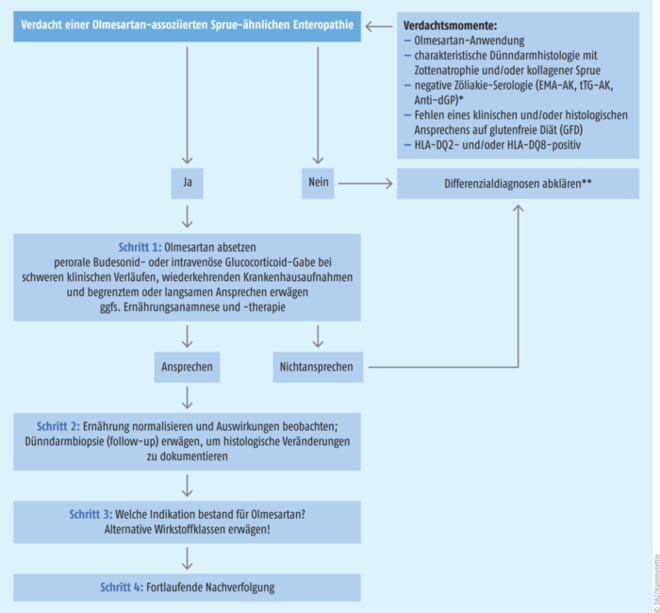
Enteropathien treten jedoch nicht nur unter Olmesartan auf, wie viele publizierte Fallberichte zu weiteren Vertretern der Wirkstoffklasse zeigen. Es wird daher angenommen, dass es sich bei der Komplikation um einen Klasseneffekt der Sartane handelt. So listen Autoren in zusammenfassenden Reviews neben dem hauptsächlichen Beteiligten Olmesartan auch Telmisartan, Irbesartan, Valsartan, Losartan, Candesartan und Eprosartan als sporadische Verursacher wässriger, auch nächtlicher, starker Durchfälle mit einhergehendem Gewichtsverlust auf [6, 7]. Bei einigen Patienten wurde der kausale Zusammenhang durch eine Reexposition bestätigt [4], weshalb die Behandlung mit Sartanen nach dem Absetzen des Wirkstoffs und Abklingen der Beschwerden nicht wieder aufgenommen werden sollte. Ein Wechsel auf einen anderen AT1-Rezeptorantagonisten scheint nicht zielführend zu sein, sondern hält die Symptomatik weiter aufrecht, wie ein Fallbericht verdeutlicht [8]. Die Bluthochdrucktherapie ist entsprechend auf alternative Präparate umzustellen. Warnhinweise in den Fach- und Gebrauchsinformationen finden sich aber nach wie vor nur zu Olmesartan und nicht zu den anderen Wirkstoffvertretern, obwohl entsprechende Hinweise auf eine mögliche Beteiligung vorliegen. Sollten Ärzte den Verdacht hegen, dass eine Zöliakie-ähnliche Enteropathie mit der Einnahme eines Sartans in Zusammenhang stehen könnte, empfiehlt sich die in der Abbildung empfohlene Vorgehensweise zur Sicherung der Diagnose und zum anschließenden weiteren Management.
*EMA-Antikörper (AK): Antikörper gegen Endomysium; tTG-AK: Antikörper gegen Gewebstransglutaminase, Anti-dGP: Antikörper gegen deaminierte Gliadinpeptide
**Die Differenzialdiagnosen umfassen, sind aber nicht beschränkt auf: seronegative Zöliakie, andere (arzneimittelbezogene) Enteropathien, Autoimmun-Enteropathie, tropische Sprue, bakterielle Dünndarmfehlbesiedlung (SIBO), Morbus Crohn, Lambliasis mit Giardia lamblia, refraktäre Zöliakie, Morbus Whipple, mikroskopische Kolitis, kollagene Sprue und unklassifizierte Sprue
Inzidenz unklar
Chronischen Durchfällen muss sorgfältig auf den Grund gegangen werden, um Fehldiagnosen, rein symptomorientierte Therapien und lange Leidenswege inklusive Krankenhausaufenthalte zu vermeiden. Es besteht möglicherweise ein unzureichendes Wissen darüber, dass auch eine Sartan-Therapie Zustände hervorrufen kann, die im klinischen Bild einer Zöliakie ähneln. Daher erscheint es schwierig, Aussagen zur tatsächlichen Inzidenz zu treffen. Zur Orientierung: Im Fünfjahreszeitraum zwischen Januar 2017 und Dezember 2021 wurden dem Pharmakovigilanz-System der US-amerikanischen FDA (FAERS) 4337 Fälle einer Sartan-induzierten Sprue-ähnlichen Enteropathie gemeldet [9]. 98% der Einträge bezogen sich auf Olmesartan, der Rest auf die anderen Sartane. In den letzten zwei Jahren des Erhebungszeitraums gingen zu Olmesartan allerdings deutlich weniger Meldungen ein. Vermutlich steht dies in Zusammenhang zu einer kurz zuvor ausgeschöpften Vergleichszahlung des Herstellers Daiichi Sankyo an Schadensersatz-Anspruchsberechtigte, sodass es für weitere Betroffene „nichts mehr zu holen gab“ und eine Meldung unterlassen wurde.
Großer zeitlicher Abstand zwischen Therapiebeginn und Nebenwirkung möglich
Besonders rätselhaft ist, dass sich die Symptomatik auch erst Monate bis Jahre nach Therapiebeginn mit einem Sartan manifestieren kann, wie im Fall der eingangs vorgestellten Kasseler Patientin. Zieht man eine medikamenteninduzierte Allergie in Betracht, werden im Allgemeinen vier verschiedene Arten von Überempfindlichkeitsreaktionen unterschieden (Typ I bis IV). Der lange Zeitraum zwischen Exposition mit dem Agens und Symptommanifestation spricht klar gegen eine IgE-vermittelte Immunreaktion vom Soforttyp (Typ I). Es könnte sich eher um eine lokale, verzögerte Hypersensitivitätsreaktion beziehungsweise eine gänzlich antikörperunabhängige, zellvermittelte Immunantwort handeln (Typ IV). Für Letztere würde auch die in vielen Fällen beobachtete Lymphozyten-Infiltration der Schleimhautepithelien sprechen, sowie die Besserung der Symptomatik in Therapieversuchen mit Glucocorticoiden und/oder weiteren Immunsuppressiva.
Auffällige Gemeinsamkeiten
Betroffene, bei denen diese sehr seltene Nebenwirkung beobachtet wurde, zeigen interessanterweise ein paar Gemeinsamkeiten. Auffällig ist beispielsweise, dass sich oft eine extraintestinal manifestierte Autoimmunerkrankung findet (z. B. Rheumatoide Arthritis, Cholangitis, Uveitis, Sklerodermie und Sjögren-Syndrom) [10]. Inwiefern Autoimmunerkrankungen für das Auftreten der Sartan-induzierten Enteropathie prädestinieren, ist jedoch noch Gegenstand der Forschung. Auch exprimieren die von der unerwünschten Arzneimittelwirkung betroffenen Patienten zu einem höheren Prozentsatz HLA-DQ2- und/oder HLA-DQ8-Antigene (circa 70%), im Vergleich zur Allgemeinbevölkerung (circa 30 bis 40%) [4, 11]. Dieser HLA(Human Leukocyte Antigen)-Risiko-Marker ist für Zöliakie-Betroffene typisch und für die immunvermittelte Pathophysiologie der Erkrankung maßgebend. Hieraus ergeben sich vage Überlegungen zu möglichen Gemeinsamkeiten in der Immunpathologie.
Weitere Auffälligkeiten zeigen sich in vielen Fallberichten, so auch in dem aus Kassel, hinsichtlich einer zusätzlichen Beteiligung der Dickdarmschleimhaut mit Merkmalen einer mikroskopischen beziehungsweise kollagenen Kolitis, die sich deutlich von den klassischen Symptomen der Zöliakie unterscheiden. Wohlgemerkt ist auch diese Symptomatik nach Absetzen des Sartans reversibel.
Möglicher Mechanismus über AT2-Rezeptoren
Welcher Mechanismus könnte hinter diesem augenscheinlich komplexen Geschehen stecken? Eine Hypothese geht auf den Umstand ein, dass Angiotensin-II-Rezeptoren nicht nur am Herzen und im Gefäßsystem, sondern unter anderem auch im Darm exprimiert werden. Dabei sorgen AT1-Rezeptoren für die Aufrechterhaltung der Darmhomöostase, während die Stimulation von AT2-Rezeptoren in vitro eine Apoptose intestinaler Epithelzellen auslöst [7, 12]. Alle Sartane führen bekanntlich zu einer nahezu vollständigen Blockade von Angiotensin II am AT1-Rezeptor, es wird aber postuliert, dass Olmesartan diesen Rezeptortyp besonders stark hemmt [7]. Da Angiotensin II weiterhin (und sogar vermehrt) gebildet wird, könnte es auch mit AT2-Rezeptoren interagieren, was der Hypothese nach zur Apoptose der Darmzellen und nachfolgender Zottenatrophie führt [7, 12]. Möglicherweise antagonisieren andere Sartane den AT1-Rezeptor weniger intensiv, weshalb eine Sprue-ähnliche Enteropathie unter ihnen seltener beobachtet wird.
Alternativer Mechanismus über IL-15
Weshalb sich ausgerechnet Olmesartan in den Fallberichten hervorhebt, wird jedoch plausibler durch folgende Beobachtung gestützt: Generell wird bei der Olmesartan-assoziierten Enteropathie eine starke Beteiligung des Interleukin(IL)-15-Signalwegs angenommen, ähnlich wie bei einer echten Zöliakie. Man konnte nachweisen, dass bei Patienten, die unter Olmesartan eine Enteropathie entwickelten, IL-15-Rezeptoren auf duodenalen Epithelzellen hochreguliert waren [13]. Nach Absetzen von Olmesartan war wieder eine normale Rezeptordichte zu verzeichnen, was die Hypothese zur Immunpathogenese weiter stärkt [13]. Unterstützt wurde diese Beobachtung durch Zellkulturexperimente mit Caco-2-Zellen. Während Olmesartan in der Lage war, die Expression von IL-15 und IL-15-Rezeptoren hochzuregulieren, gelang dies unter Telmisartan und Losartan nicht [13].
Ein weiterer Mechanismus, über den Olmesartan seine Wirkung entfalten könnte, ist die Störung von ZO-1 (Zonula occludens Protein-1), einem Protein, das an der Bildung der tight junctions beteiligt ist [13]. Auch dieses Protein, beziehungsweise die hierüber modulierte Durchlässigkeit der Zellzwischenräume, spielt in der Pathophysiologie der Zöliakie eine Rolle. Die beschriebenen Gemeinsamkeiten deuten darauf hin, dass Olmesartan eine ähnliche Veränderung in den Darmepithelzellen auslösen kann, wie Gluten bei Zöliakie-Betroffenen, wenngleich weitere Untersuchungen für das vollständige Verständnis des Pathomechanismus erforderlich sind. |
Literatur
[1] Holtgrewe LML et al. Candesartan-Induced Enteropathy That Mimics Celiac Disease in a 90-Year-Old Patient. Case Rep Gastroenterol 2023;17(1):178-184, doi: 10.1159/000529003
[2] AkdÄ Drug-Safety-Mail 52–2013 vom 11. September 2013
[3] Mondet L et al. Angiotensin II receptor blockers-induced enteropathy: not just olmesartan! A case report with candesartan. Fund Clin Pharmacol. 2016;30:S1 Poster Abstract PS-067
[4] Rubio-Tapia A, Herman ML, Ludvigsson JF, Kelly DG, Mangan TF, Wu TT, Murray JA. Severe spruelike enteropathy associated with olmesartan. Mayo Clin Proc. 2012 Aug;87(8):732-8, doi: 10.1016/j.mayocp.2012.06.003, 22. Juni Epub 2012
[5] FDA Drug Safety Communication: FDA approves label changes to include intestinal problems (sprue-like enteropathy) linked to blood pressure medicine olmesartan medoxomil. 3. Juli 2013, www.fda.gov/media/86382/download
[6] Malfertheiner P und Formigoni C. Severe cases of sprue-like enteropathy associated with angiotensin receptor blockers other than Olmesartan. GastroHep. 2021;3:88–99, doi.org/10.1002/ygh2.447
[7] Kamal A et al. Angiotensin II receptor blockers and gastrointestinal adverse events of resembling sprue-like enteropathy: a systematic review. Gastroenterol Rep (Oxf). 2019;7(3):162-167, doi: 10.1093/gastro/goz019, Epub 1. Juni 2019
[8] Gade K et al. Olmesartan-Associated Enteropathy Without Chronic Diarrhea: An Atypical Presentation of a Difficult Diagnosis: 2139. American Journal of Gastroenterology. 111. S1021-S1022, doi:10.14309/00000434-201610001-02139
[9] Meader R et al. Angiotensin Receptor Blocker-Related Sprue-like Enteropathy: Review of Food and Drug Administration Adverse Event Reporting System. Ann Pharmacother. 2023:10600280231191834, doi: 10.1177/10600280231191834, Epub ahead of print
[10] Scialom S et al. Gastrointestinal Disorder Associated with Olmesartan Mimics Autoimmune Enteropathy. PLoS One 2015;10(6):e0125024, doi: 10.1371/journal.pone.0125024
[11] Fabian E et al. Clinical-Pathological Conference Series from the Medical University of Graz: Case No 156: 82-year-old woman with chronic diarrhea and weight loss of 20 kilograms. Wien Klin Wochenschr. 2015 Dec;127(23-24):974-80, doi: 10.1007/s00508-015-0882-8, Epub 26. November 2015
[12] Sun L et al. Angiotensin II induces apoptosis in intestinal epithelial cells through the AT2 receptor, GATA-6 and the Bax pathway. Biochem Biophys Res Commun. 2012 Aug 10;424(4):663-668, doi: 10.1016/j.bbrc.2012.07.003, Epub 7. Juli 2012
[13] Marietta EV et al. Immunopathogenesis of olmesartan-associated enteropathy. Aliment Pharmacol Ther 2015;42(11-12):1303-1314, doi: 10.1111/apt.13413, Epub 1. Oktober 2015
[14] Hujoel IA et al. Sprue-Like Enteropathy Associated With Olmesartan: A New Kid on the Enteropathy Block. GE Port J Gastroenterol 2016;23(2):61-65, doi: 10.1016/j.jpge.2016.02.005
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.