
- DAZ.online
- DAZ / AZ
- DAZ 25/2021
- Mehr Vorsicht, weniger ...
Beratung
Mehr Vorsicht, weniger Nachsicht
Ein diabetischer Fuß muss nicht sein
Je länger ein Diabetes besteht und je schlechter die Blutzuckerwerte eingestellt sind, desto wahrscheinlicher tritt ein diabetisches Fußsyndrom auf. Unter diesem Begriff werden Krankheitsbilder verschiedener Ätiologie zusammengefasst. Dazu zählen Fußverletzungen, abnorme Hornhautschwielen, Ulzera, Schwäche der Fußmuskulatur, Verformungen des Fußes bzw. der Zehen sowie der Charcot-Fuß, bei dem es zu Veränderungen des knöchernen Fußskeletts kommt sowie nachweisbaren Gefühls- und/oder Durchblutungsstörungen der Füße. Allen gemeinsam ist, dass Läsionen am Fuß des Patienten mit Diabetes mellitus zu Komplikationen führen können, die bei verzögerter oder ineffektiver Behandlung die Amputation der gesamten Extremität zur Folge haben können. Das diabetische Fußsyndrom ist in der Richtlinie des Gemeinsamen Bundesausschusses (G-BA) in der Anlage 1 definiert als krankhafte Schädigungen am Fuß, infolge Diabetes mellitus mit Schädigungen an Haut und Zehennägeln, bei nachweisbaren Gefühls- und/oder Durchblutungsstörungen der Füße.
Die Behandlung ist langwierig und erfordert daher viel Geduld vom Patienten. Zudem stellt der diabetische Fuß wegen seiner Komplexität eine Herausforderung dar und muss interdisziplinär therapiert werden, am besten in einer Fußambulanz oder einer diabetischen Schwerpunktpraxis. Ein „Shared-Care“ durch ein Team aus Hausärzten, Diabetologen, Gefäßmedizinern, Chirurgen, Orthopäden, Diabetesberatern, Schuhmachern und Podologen senkt die Inzidenz für Amputationen deutlich [1, 2]. Über entsprechend zertifizierte Einrichtungen informiert die AG Diabetischer Fuß auf den Seiten der Deutschen Diabetes Gesellschaft (www.ag-fuss.de) [3].
Risikofaktoren und Pathophysiologie
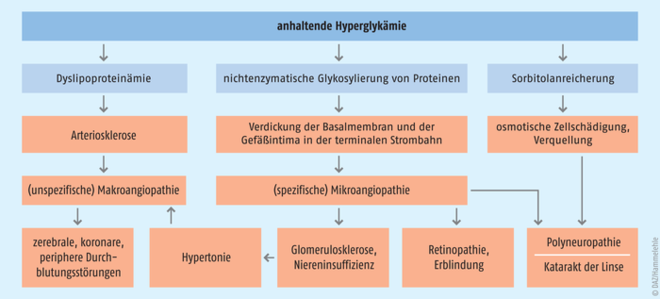
Fußläsionen bei Menschen mit Diabetes sind das Ergebnis eines multifaktoriellen Geschehens (s. Abb.). Die Hauptrolle spielen eine diabetische Polyneuropathie und eine Schädigung der Gefäße, daneben sind eingeschränkte Gelenkmobilität, Druckeinwirkung und Fehlbelastungen mit der Bildung von Hornhautschwielen sowie biopsychosoziale Aspekte (z. B. Depression, Vernachlässigung, fehlende soziale Unterstützung) von zentraler Bedeutung.
Abb.: Pathogenese der diabetischen Spätschäden. Eine erhöhte Blutglucosekonzentration gilt als eine wichtige Ursache dieser Komplikationen. Glucose kann vor allem in höherer Konzentration mit einer Reihe von körpereigenen Eiweißen nichtenzymatisch reagieren. Diese Glykosylierung kann zu Struktur- und Funktionsveränderungen der betroffenen Proteine führen, die an der Entstehung der Arteriosklerose und anderer diabetesbedingter Folgeerkrankungen wie Retinopathie und Nephropathie beteiligt sein sollen (nach Mutschler Arzneimittelwirkungen [13]).
Diabetische Neuropathie
Ist der Blutzuckerspiegel dauerhaft erhöht, kommt es zu Nervenschäden, der neuropathische diabetische Fuß entsteht. Hier sind die Füße warm und rosig und die Fußpulse tastbar, die Schmerz-, Temperatur- und Druckempfindung nimmt ab. Bereits ein leichtes Trauma durch schlecht sitzende Schuhe oder eine akute mechanische oder thermische Einwirkung kann Verletzungen verursachen, was die Betroffenen jedoch oft nicht bemerken. Durch Fehlbelastung der Füße, etwa infolge von Adipositas oder von Fuß- und Zehendeformitäten wie Spreizfuß, Hammerzehen oder Hallux valgus, können sich Druckstellen bilden und überschießende Hornhaut. Diese übt selbst Druck auf das Gewebe aus und ruft Blasen, Einblutungen und schwerwiegende Ulzerationen hervor, vor allem im besonders druckbelasteten Vorfußbereich. Die Geschwüre infizieren sich leicht mit Bakterien, Infektionen können sich ungehindert auf Gelenke und Knochen ausbreiten. Darüber hinaus führt die Schädigung der autonomen Nervenfasern zu einer herabgesetzten Schweißsekretion. Das Resultat ist eine trockene, mechanisch weniger belastbare Haut mit Rhagaden, die wiederum Eintrittspforten für Bakterien darstellen [1, 4].
Das A & O: Frühzeitiges Erkennen
Bei Menschen mit Diabetes gibt es keine harmlosen Läsionen an den Füßen. Schon Druckstellen und kleine Verletzungen sollten ernst genommen werden. Es ist sehr wichtig, bei Auffälligkeiten rechtzeitig den Hausarzt, Diabetologen oder eine Fußambulanz zu konsultieren. Alle Patienten mit einem diabetischen Fußulcus sollten an ein multidisziplinäres Fußbehandlungsteam verwiesen werden – und zwar ohne Verzögerung [1]! Für eine wirksame Prävention ist die frühzeitige Identifikation von Risikopatienten entscheidend. Konkret heißt das: Besonders bei Personen mit langer Diabetesdauer muss geklärt sein, ob eine Neuropathie und/oder eine periphere arterielle Verschlusskrankheit vorliegen. Darüber hinaus können Sie bereits in der Apotheke im Beratungsgespräch hellhörig werden, wenn Diabetiker Präparate zur Hornhautreduzierung oder Mittel zur Behandlung von Fußpilz verlangen. Stellen Sie gezielt Fragen nach möglichen Symptomen wie Taubheitsgefühl, Kribbeln in den Füßen oder „Gehen wie auf Watte“ sowie z. B. Begleiterkrankungen und Lebensstil (Nicotin, Alkohol) und verweisen Sie bei Bedarf sofort an den behandelnden Arzt. Eine praktische Übersicht zu den wichtigsten Beratungspunkten stellt die ABDA auf ihrer Website zur Verfügung (SOP: Beratung zum Thema „Fuß von Menschen mit Diabetes“, Checklisten „Polyneuropathie“ und „Neuropathie-Symptom-Score“) [5].
Ein weiterer Ansatzpunkt zur zeitnahen Diagnose ist die Telemedizin. Die Arbeitsgemeinschaft Diabetischer Fuß der Deutschen Diabetes Gesellschaft und der Bund der Internisten haben ein telemedizinisch basiertes Facharztkonsil für das diabetische Fußsyndrom entwickelt – mit dem Ziel, Risikopatienten rechtzeitig zu identifizieren sowie Amputationen zu verhindern. Über eine digitale Plattform kann der teilnehmende Hausarzt alle Befunde hochladen und erhält dann von einem Experten Unterstützung hinsichtlich der Diagnostik, der Wundbehandlung, aber auch der Nachsorge. Darüber hinaus können Fachärzte in einem digitalen Zweitmeinungsverfahren prüfen, ob eine geplante Amputation tatsächlich notwendig ist [6].
Diabetische Angiopathie
In Deutschland liegt bei mehr als 50% der Fälle eine periphere arterielle Verschlusskrankheit vor, deren gewohnte Symptomatik (Claudicatio intermittens: Schmerzen in den Waden nach einer gewissen Gehstrecke, Ruheschmerzen, niedrige Hauttemperatur und blass, bläuliche Hautfarbe) häufig durch die Polyneuropathie verdeckt ist. Erhöhte Blutzuckerspiegel führen zu Gefäßschädigungen, die Füße werden schlechter durchblutet, es kommt zu Wundheilungsstörungen. Auf lange Sicht können durch die Mangelversorgung auch ganze Gewebebezirke nekrotisieren – vor allem an Ferse und Zehen –, so dass Amputationen der unteren Extremitäten drohen. Rauchen, Hypertonie und Bewegungsmangel können die Gefäße zusätzlich schädigen und die Durchblutung der Beine und Füße verschlechtern.
Während Nervenschäden und Durchblutungsstörungen oft miteinander einhergehen, also häufig Mischformen vorliegen, entwickelt sich nur selten ein rein ischämischer Fuß mit charakteristischen kalten, lividen Füßen und nicht tastbaren Fußpulsen. Zudem bleibt hier die Sensibilität bestehen, sodass Läsionen als schmerzhaft empfunden werden [1, 4].
Grundprinzipien der Behandlung und Ecksteine der Prävention
Erfolgreich behandeln lässt sich ein diabetischer Fuß nur, wenn die Ursachen behoben werden. Die wichtigste Maßnahme ist daher eine nahezu normoglykämische Blutzuckereinstellung. Zudem sind weitere Risikofaktoren wie Rauchen auszuschalten und eine Hypertonie oder Hypercholesterinämie adäquat zu behandeln. Weiterhin gilt es, Ernährungsdefizite und einen bei Diabetikern häufig vorkommenden Mangel an Vitamin B1 zu beheben. Ansonsten müssen alle Anzeichen von Ulzeration am Fuß therapiert werden. Dies beinhaltet:
- Entfernen von übermäßigen Schwielen,
- Schutz vor Blasen,
- angemessene Behandlung von eingewachsenen oder verdickten Nägeln und
- gegebenenfalls die Behandlung von Fuß- und Nagelpilz.
Bei Patienten mit wiederkehrenden Geschwüren aufgrund von Fußdeformitäten ist ein chirurgischer Eingriff in Betracht zu ziehen. Für die Heilung von bereits bestehenden Fußwunden ist eine effektive Druckentlastung unerlässlich. Die vielfältigen Möglichkeiten reichen von speziellen orthopädischen Einlagen sowie Vorfuß- oder Fersenentlastungsschuhen, über Orthesen und Vollkontaktgips bis zum Rollstuhl. Doch auch das beste Hilfsmittel bringt nur etwas, wenn der Patient es konsequent nutzt. Aktuelle Empfehlungen zu den geeigneten Maßnahmen gibt die International Working Group on the Diabetic Foot [4, 7, 8]. Als Präventionsmethoden stehen vor allem eine regelmäßige ärztliche Kontrolle und Untersuchung des gefährdeten Fußes, eine Druckentlastung der Füße, das Vermeiden von Verletzungen, eine adäquate Fußpflege, eine Beratung zu geeigneten Schuhen sowie die Aufklärung von Patienten, Angehörigen und medizinischem Fachpersonal auf dem Programm [7, 8].
Meist sind es banale Verletzungen, die schwere Folgen haben und zu gefährlichen Infektionen führen. Häufige Auslöser von Fußverletzungen bei Diabetes sind Verbrennungen (Wärmflasche, Heizdecke, zu heißes Badewasser), falsche Fuß- oder Nagelpflege, Socken und Strümpfe mit zu engen Bündchen oder Nähten, Barfußlaufen sowie ungeeignetes Schuhwerk oder unbemerkte Fremdkörper im Schuh. Die möglichen Folgen einer Wunde werden häufig unterschätzt, da die Wunde aufgrund der Nervenschädigung kaum oder keine Schmerzen bereitet. Und weil der entsprechende Schmerzreiz fehlt, unterbleibt sehr häufig eine ausreichende Entlastung des Wundbereiches.
Täglicher Fußcheck und regelmäßige ärztliche Kontrollen
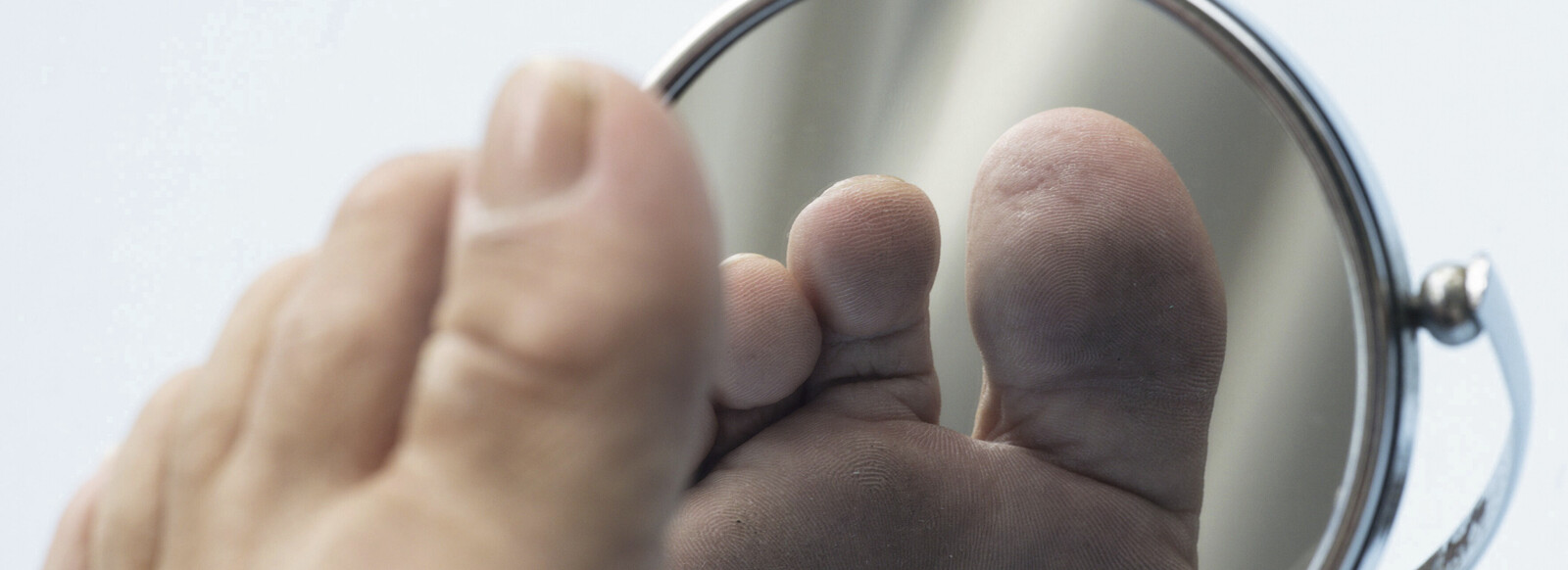
Der Patient selbst sollte täglich seine Füße inspizieren, vor allem bei bereits bestehenden Gefäß- und Nervenschäden, um eventuelle Veränderungen und kleine Verletzungen frühzeitig zu erkennen. An schlecht einsehbaren Stellen kann ein Spiegel helfen, mögliche Hornhautverdickungen, Druckstellen oder Hühneraugen zu entdecken. Hilfsmittel wie ein Teleskoparm am Handspiegel oder ein Vergrößerungsglas können dabei unterstützen. Ansonsten sollten Angehörige oder Pflegekräfte regelmäßig die Füße anschauen. Patienten mit erheblicher Sehbehinderung oder eingeschränkter Beweglichkeit, die die Fußpflege nicht selbstständig durchführen können, sollten unbedingt eine professionelle medizinische Fußpflege in Anspruch nehmen. Hierzu können sich Betroffene mit diabetischem Fußsyndrom eine podologische Therapie verschreiben lassen, die seit 2001 Leistungspflicht der GKV ist. Eine solche medizinische Fußpflege kommt infrage, wenn Folgeschädigungen der Füße wie Entzündungen und Wundheilungsstörungen drohen. Haben sich bereits Geschwüre gebildet, muss die Therapie durch einen Arzt erfolgen. Ohnehin sollte der Arzt regelmäßig die Füße eines Diabetikers inspizieren, auch bei fehlenden Beschwerden. Die Kontrollintervalle hängen vom individuellen Risikostatus ab. Wenn keine Neuropathie besteht, reicht eine jährliche Untersuchung aus. Sind die Nerven bereits geschädigt, wird empfohlen, sich alle sechs Monate untersuchen zu lassen. Hat bereits ein Ulkus bestanden oder ist eine Amputation erfolgt, steht eine Kontrolle alle ein bis drei Monate an. Im Rahmen der Disease-Management-Programme für Typ-1- und Typ-2-Diabetes ist der Anspruch auf regelmäßige Kontrolluntersuchungen der Füße sogar gesetzlich geregelt [4, 7].
Richtige Fußpflege – verletzungsfreie Pediküre
Zum täglichen Pflegeritual gehört es, die Füße mit lauwarmem Wasser zu reinigen und sie gut abzutrocknen, besonders die Zehenzwischenräume, um ein feucht-warmes Milieu und damit Fußpilz zu vermeiden. Weil bei Diabetes-Patienten mit Nervenschädigungen die Haut an den Füßen häufig sehr trocken ist, sollte sie mit einer adäquaten Feuchtigkeitspflege versorgt werden. Hierbei ist entscheidend, dass die Pflegemittel den Mangel an Feuchtigkeit und Lipiden ausgleichen, die natürliche Schutzbarriere der Haut stabilisieren und somit das Risiko für Ekzeme und Infektionen minimieren. Auf die zweimal tägliche Pflege sollte unbedingt im Beratungsgespräch hingewiesen werden. Allgemein können Diabetiker alle Produkte zur Pflege verwenden, die für eine trockene Haut vorgesehen sind (z. B. Eucerin®, Linola®, Dermasence®, La Roche-Posay, Cetaphil®). Darüber hinaus sind auch Kosmetik- und Medizinprodukte erhältlich, die speziell für Diabetiker entwickelt wurden (z. B. Allpresan® Diabetic, Eubos® Diabetische Hautpflege). Ratsam sind schnelleinziehende Cremes, Lotionen oder Schäume mit feuchtigkeitsbindenden Substanzen wie Harnstoff, Glycerol oder Milchsäure (z. B. Bepanthol® Fußcreme, Lipikar Podologics Fußpflegekonzentrat, Allpresan® diabetic Schaum-Creme intensiv). Sie erhöhen das Wasserbindungsvermögen der Haut und wirken somit dem transepidermalen Wasserverlust entgegen. Ungeeignet sind hingegen fettige Salben wie Vaseline oder Melkfett, Öle, Puder oder Zinkpasten, weil sie einen Wärme- und Feuchtigkeitsstau auf der Haut erzeugen [9, 10].
Maßnahmen | geeignet | ungeeignet |
|---|---|---|
tägliche Fußinspektion |
|
|
Fußbad |
|
|
verletzungsfreie Pediküre |
|
|
Fußpflege-Präparate |
|
|
Strümpfe |
|
|
Schuhwerk |
|
|
adäquate Entfernung von Hornhaut |
|
|
Behandlung von Hühneraugen, dickeren Hornschwielen, verdickten Zehennägeln |
|
|
Ein- bis zweimal in der Woche sollte die Hornhaut vorsichtig mit einem Bimsstein entfernt und die Nägel gekürzt werden, und zwar nicht mit scharfen Gegenständen wie Nagelschere oder -knipser, hier droht Verletzungsgefahr. Besser geeignet ist eine Sandpapierfeile oder eine abgerundete Diamantfeile, mit der die Nägel gerade gefeilt werden sollten, damit sie nicht einwachsen. Nach einem kurzen Fußbad lassen sich die Nägel besser feilen und die Hornhaut leichter entfernen. Die folgenden Punkte sind dabei zu beachten: Betroffene mit diabetischen Nervenschädigungen merken oft nicht, wenn das Wasser zu heiß ist und können sich dann leicht verbrühen. Daher stets die Wassertemperatur mit einem Thermometer kontrollieren (ideal sind 30 bis 35°C) und eine Badezeit von maximal fünf Minuten nicht überschreiten, ansonsten weicht die Haut zu stark auf und trocknet aus. pH-Wert-neutrale, rückfettende Seifen erhalten den natürlichen Schutzmantel der Haut. Auf ein Fußbad verzichten, wenn eine Verletzung am Fuß vorliegt. Genauso wichtig ist: Dicke Hornhautschwielen sollte ein Podologe entfernen. Auch eingewachsene Zehennägel, Warzen oder Hühneraugen sind beim Diabetiker kein Fall für die Selbstbehandlung mit keratolytischen Pflastern oder Tinkturen [9, 10].
Spezialfall: Geriatrie
Geriatrische Menschen mit Diabetes leiden wesentlich häufiger an einem diabetischen Fußsyndrom als jüngere. Ursache dafür sind verschiedene Komorbiditäten sowie die im Alter bedeutsame Mangelernährung. Hinzu treten Besonderheiten der Altershaut. So resultieren aus der abnehmenden Aktivität von Schweiß- und Talgdrüsen vermehrt Ekzeme und Hautinfektionen. Erschwerend wirken sich physische und mentale Defizite auf die Selbsthilfekapazität aus, sie schränken klassische Prophylaxemöglichkeiten stark ein. Schnell münden der diabetische Fuß und nachfolgende Amputationen in einen Negativzyklus mit immer schlechter werdender Selbsthilfefähigkeit und abnehmender Lebensqualität [12].
Geeignetes Schuhwerk und Diabetiker-Socken
Schlecht sitzende Schuhe gehören zu den Hauptauslösern von Fußverletzungen bei Diabetes. Daher ist das richtige Schuhwerk von größter Bedeutung. Zu den Kriterien für die passende Versorgung beim diabetischen Fuß zählen: genügend Raum für die Zehen in Länge und Höhe, ausreichende Breite, Vermeiden von drückenden Nähten oder scheuernden Riemchen, weiches Material über druckgefährdeten beweglichen Fußregionen sowie keine auf den Fuß einwirkende Vorderkappe. Grundsätzlich sollten Diabetiker nur Schuhe mit flachem Absatz tragen und Schuhe nachmittags oder abends kaufen, da die Füße über den Tag anschwellen. Das Fußbett lässt sich gegebenenfalls mit Polstereinlagen anpassen (z. B. ErgoPad® soft Diabetes). Diese verteilen den Druck gleichmäßig über die Lauffläche, sodass es nicht zu erhöhter Belastung einzelner Fußbereiche kommt. Fuß- oder Zehenfehlstellungen sind mit individuell angemessenen Einlagen oder mit speziellen orthopädischen Maßschuhen zu versorgen. Besteht ein reduziertes Berührungsempfinden, können ebenfalls bestimmte Einlagen oder Diabetes-Schutzschuhe verschrieben werden. Der verordnende Arzt muss zusammen mit dem Orthopädieschuhmacher die entsprechende Versorgungsart auswählen, die Passgenauigkeit kontrollieren und die Einlaufphase überwachen. Die Arbeitsgemeinschaft Diabetischer Fuß der Deutschen Diabetes Gesellschaft stellt eine praxisorientierte Einteilung der stadiengerechten Verordnung therapeutischen Schuhwerks zur Verfügung (www.ag-fuss-ddg.de) [2]. Bei Socken und Strümpfen sollten Diabetiker auf Materialien mit hohem Baumwollanteil achten sowie enge, einschnürende Bündchen und scheuernde Nähte mit Druckstellengefahr vermeiden. Hier kann in der Apotheke auch zu speziellen Diabetiker-Strümpfen geraten werden.
Auf einen Blick
- Der diabetische Fuß ist ein häufiges Problem bei Diabetes-Patienten.
- Hauptverantwortlich für die Fußläsionen sind Durchblutungsstörungen und periphere Nervenschädigungen.
- Bereits leichte Verletzungen führen schnell zum Ulkus, im schlimmsten Fall drohen Amputationen.
- Wichtigster Auslöser von Läsionen ist ungeeignetes oder nicht getragenes Schuhwerk.
- Mit einer guten Blutzuckereinstellung, regelmäßigen Arztkontrollen und täglichen Fußchecks lassen sich schwere Komplikationen oft vermeiden.
- Eine fachgerechte Fußpflege durch den Podologen ist ratsam, vor allem für Patienten mit Sehbehinderung oder eingeschränkter Beweglichkeit.
Patientenschulung und Prävention
Machen Sie Diabetikern bewusst, welche Probleme an ihren Füßen auftreten können! Eine wiederholte Aufklärung über die richtige Pflege spielt eine wichtige Rolle bei der Prävention von diabetischen Fußulzera und Amputationen. Ziel ist es, das Selbstschutzverhalten des Patienten zu verbessern. Diabetiker sollten durch strukturierte Schulungsprogramme lernen, Fußgeschwüre und präulzerative Anzeichen zu erkennen, und sich der Schritte bewusst sein, die sie bei Problemen unternehmen müssen. Neben der Beratung zu adäquaten Fußpflege-Präparaten können Sie dem Patienten Adressen von Podologen oder Fußambulanzen mitgeben. Praktische Tipps hinsichtlich Bewegung und Ernährungsumstellung helfen dem Diabetiker zudem, seinen Blutzuckerspiegel zu senken. Beachten Sie: Bei der Umsetzung aller Präventionsmaßnahmen sind stets geduldige und wiederholte Motivation und Hilfestellung gefragt. Darüber hinaus gilt es besonders bei Älteren, den Unterstützungsbedarf durch Angehörige, Betreuer oder Pflegepersonal zu eruieren [5, 11]. |
Literatur
[1] Morbach S et al. Diabetisches Fußsyndrom. Diabetologie 2020;15(Suppl 1):206–215, doi:10.1055/a-1194-1790
[2] Buggy A, Moore Z. The impact of the multidisciplinary team in the management of individuals with diabetic foot ulcers: a systematic review. J Wound Care 2017;26(6):324-339
[3] Informationen der Arbeitsgemeinschaft Diabetischer Fuß der Deutschen Diabetes Gesellschaft (DDG), https://ag-fuss-ddg.de
[4] IWGDF Guidelines on the prevention and management of diabetic foot disease 2019. The International Working Group on the Diabetic Foot, https://iwgdfguidelines.org/wp-content/uploads/2019/05/IWGDF-Guidelines-2019.pdf
[5] Beratung zum Thema Fuß von Menschen mit Diabetes. Standardarbeitsanweisung (SOP) für die Apotheke, ABDA – Bundesvereinigung Deutscher Apothekerverbände, www.abda.de/fuer-apotheker/qualitaetssicherung/leitlinien/leitlinien-und-arbeitshilfen/ SOP_Beratung_zum_Thema_Fuss_von_Menschen_mit_Diabetes_Praeambel.pdf
[6] Telemedizin soll Behandlung des Diabetischen Fußsyndroms verbessern. Deutsches Ärzteblatt online vom 12. August 2019, www.aerzteblatt.de/nachrichten/105252/Telemedizin-soll-Behandlung-des-Diabetischen-Fusssyndroms-verbessern
[7] Typ-2-Diabetes, Präventions- und Behandlungsstrategien für Fußkomplikationen. Nationale Versorgungsleitlinie, Version 2.8 Februar 2010, AWMF-Register: nvl/001c, www.awmf.org/leitlinien/detail/ll/nvl-001c.html
[8] Kreuzwieser E. Diabetisches Fußsyndrom – Behandlungswege. Diabetes Forum 2011;1, 4. Februar 2011, www.medmedia.at/diabetes-forum/diabetisches-fussyndrom-behandlungswege/
[9] Winterhagen I. Immer gut zum Fuß sein: Richtige Hautpflege kann Diabetiker vor Amputation bewahren. DAZ 2014;17:44, www.deutsche-apotheker-zeitung.de/daz-az/2014/daz-17-2014/immer-gut-zum-fuss-sein
[10] Haß M. Pflege beugt vor. Diabetes ist auch Hautsache. www.pharmazeutische-zeitung.de/diabetes-ist-auch-hautsache-117733/seite/alle
[11] Dorresteijn JA, Kriegsman DM, Assendelft WJ, Valk GD. Patient education for preventing diabetic foot ulceration. Cochrane Database Syst Rev 2012;10:CD001488; doi: 10.1002/14651858.CD001488.pub4
[12] Diagnostik, Therapie und Verlaufskontrolle des Diabetes mellitus im Alter. S2k-Leitlinie der Deutschen Diabetes Gesellschaft (DDG) (Hrsg.), 2. Auflage 2018, AWMF-Registernummer: 057-017, www.deutsche-diabetes gesellschaft.de/fileadmin/user_upload/05_Behandlung/01_Leitlinien/Evidenzbasierte_Leitlinien/2018/LL_Alter_Gesamtdokument_20180713.pdf
[13] Geisslinger G, Menzel S, Gudermann T, Hinz. B. Ruth P. Mutschler Arzneimittelwirkungen. Pharmakologie – Klinische Pharmakologie – Toxikologie. 11., völlig neu bearbeitete Auflage 2020, Wissenschaftliche Verlagsgesellschaft Stuttgart





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.