
- DAZ.online
- DAZ / AZ
- DAZ 49/2020
- 90-90-90 verfehlt
Arzneimittel und Therapie
90-90-90 verfehlt
Deutschland scheitert erneut an globalen Zielen für HIV-Diagnostik und -Therapie
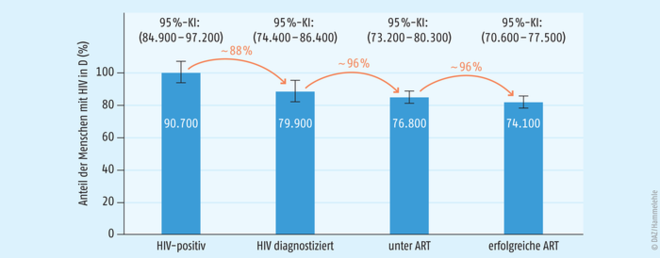
Von den mittlerweile 90.700 in Deutschland lebenden Menschen mit HIV-Infektion wissen 10.800 nicht, dass sie infiziert sind (Stand: Ende 2019) [1]. Somit haben nur 88% der Infizierten von ihrem Krankheitsstatus Kenntnis (n = 79.900), und nicht 90%, wie das Programm UNAIDS fordert. Es geht aber längst nicht nur um die Erfüllung erstrebenswerter Visionen, die im Übrigen nur von 14 Ländern weltweit bereits eingehalten werden [2]. Es bedeutet für jeden Einzelnen der fast 11.000 unwissentlich Infizierten innerhalb Deutschlands, dass ihnen keine antiretrovirale Therapie (ART) angeboten werden kann, die das Fortschreiten der Erkrankung aufhalten kann und ein nahezu normales Leben ermöglicht. Für die Gesellschaft bedeutet jede nicht aufgedeckte Infektion (sowie jede nicht erfolgreich behandelte Infektion) eine gefährliche potenzielle Übertragungsquelle, die eine Beendigung der Epidemie vereitelt.
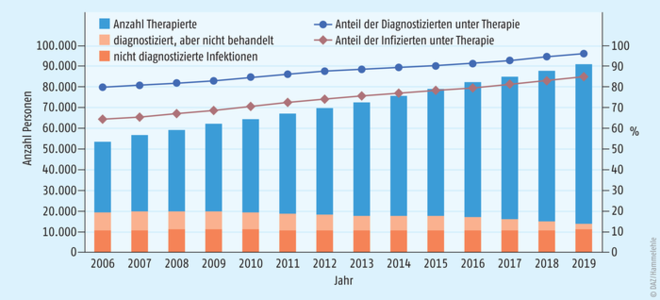
Abb. 1: Anzahl der Menschen, die in Deutschland mit HIV leben, nach Diagnose- und Therapiestatus, 2006 bis 2019 und entsprechende Anteile. Angaben ohne Berücksichtigung noch nicht diagnostizierter Auslandsinfektionen [1].
Deutschland steht bei 88-96-96
Die Zahl der nicht Diagnostizierten hat sich seit Jahren bei circa 10.000 bis 11.000 eingependelt (siehe Abb. 1). Ihr Anteil nimm bei steigender Gesamtzahl der HIV-Infizierten langsam ab. Die hohe Zahl Betroffener ist bedauerlich, denn sie könnten effektiv therapiert werden. Schließlich besteht in Deutschland ein außerordentlich guter Zugang zu Therapiemöglichkeiten, im Gegensatz zu den trostlosen Möglichkeiten in vielen anderen Ländern. Von den 79.900 in Deutschland Diagnostizierten wenden erfreuliche 96% eine antiretrovirale Therapie an und folgen hier der seit 2015 in den HIV-Behandlungsleitlinien ausgesprochenen Empfehlung, jede diagnostizierte HIV-Infektion umgehend antiretroviral zu therapieren. Diese ist bei 96% der Behandelten auch derart erfolgreich, dass sich das Virus nicht mehr nachweisen und somit nicht mehr übertragen lässt, getreu dem Leitgedanken „n = n“ („nicht nachweisbar = nicht übertragbar“) (siehe Abb. 2). Experten des Robert Koch-Instituts stellen fest, dass sich in beiden Bereichen kaum noch weitere Fortschritte erzielen lassen, und resümieren, dass der Anteil Diagnostizierter unter Therapie schon seit vielen Jahren zunimmt (siehe Abb. 1), auch bei der Effizienz der Therapien liege man seit 2011 bei einem Anteil von über 90% [1]. Verbesserungspotenzial sieht man bei der Bereitstellung von HIV-Therapien für Personen ohne gültige Krankenversicherung und Konsumenten intravenös verabreichter Drogen.
Abb. 2: Continuum of Care von HIV-Infektionen in Deutschland, Ende 2019. Dargestellt sind die Anteile der Menschen, die hierzulande mit HIV leben, die diagnostiziert, antiretroviral behandelt (ART) und erfolgreich behandelt werden. Die Angaben sind ohne Berücksichtigung noch nicht diagnostizierter Auslandsinfektionen. Die antiretrovirale Therapie gilt als erfolgreich, wenn im Blut weniger als 200 Viruskopien pro ml nachweisbar sind [1].
Neuinfektionen
Wie viele der geschätzten 2600 HIV-Neuinfektionen (95%-iges Konfidenzintervall [KI]: 2400 bis 2900) in 2019 auf eine Übertragung von Personen zurückzuführen ist, die ihren HIV-Status nicht kennen, lässt sich nicht beziffern. Es kann aber davon ausgegangen werden, dass der Löwenanteil hier seinen Ursprung hat. Schließlich ist fast zwei Dritteln aller Infektiösen ihre Erkrankung nicht bekannt (siehe Kasten „16.600 sind infektiös!“), und diejenigen, die von ihrer Infektion wissen und (noch) nicht erfolgreich behandelt werden, verhalten sich wahrscheinlich anders als Unwissende. Ein nachhaltiger Rückgang bei der Zahl der Neuinfektionen lässt sich also vermutlich nur realisieren, wenn an der Stellschraube der Diagnose konsequent und besser als bisher gedreht wird. Zum Beispiel durch Ausweitung der HIV-Testmöglichkeiten, Beratungen und Aufklärungskampagnen in der Bevölkerung und bei ärztlichem Personal. In der jüngeren Vergangenheit wurden hier bereits einige Bestrebungen unternommen, wie die Verkaufsfreigabe von HIV-Selbsttests im Herbst 2018. Gerade bei heterosexuellen Männern und Frauen müssen Ärztinnen und Ärzte aber noch daran arbeiten, bei Auftreten von Indikatorkrankheiten einen HIV-Test anzubieten. Aufhorchen lassen sollten zum Beispiel sexuell übertragbare Erkrankungen, maligne Lymphome, zervikale oder anale Dysplasien oder Tumoren, Herpes Zoster, Infektion mit Hepatitis-B- und -C-Viren oder seborrhoische Dermatitis und Exantheme. Vielleicht muss aber auch über ein generelles Angebot zur HIV-Testung im Rahmen von jährlichen Gesundheitschecks nachgedacht werden.
Musterschüler und Sorgenkinder
Wie dem RKI-Bericht für das Jahr 2019 zu entnehmen ist, geht die geschätzte Zahl der HIV-Neuinfektionen bei Männern, die Sex mit Männern haben (MSM), stetig zurück, wobei sich der Rückgang aber gerade verlangsamt [1]. Während vor zehn Jahren noch 2500 HIV-Neuinfektionen bei Männern, die Sex mit Männern haben, verzeichnet wurden, sind es aktuell nur noch 1600 (95%-iges KI: 1500 bis 1800). Dieser Erfolg hat mehrere Standbeine und ist vorrangig auf zielgruppenspezifische Testangebote, die gestiegene Testbereitschaft, das frühzeitige Erkennen einer kürzlich erworbenen HIV-Infektion und die sofortige und effektive Therapieeinleitung zurückzuführen [1]. Auch nimmt in der Gruppe der MSM die Zahl der nicht Diagnostizierten ab. Durch diese erfreulichen Entwicklungen lassen sich bei Männern, die Sex mit Männern haben, immer besser Folgeerkrankungen und AIDS sowie damit verbundene Behandlungskosten und die Sterblichkeit reduzieren, darüber hinaus wird ein großer Beitrag zur HIV-Prävention geleistet (treatment as prevention). Sorgen bereitet die Zunahme der HIV-Neuinfektionen und der nicht diagnostizierten Infektionen, die über andere Transmissionswege erfolgt sind. Beim Gebrauch intravenös verabreichter Drogen (IVD) stiegen die Neuinfektionszahlen nach vielen Jahren des rückläufigen Trends deutlich an und liegen aktuell bei 360. Man nimmt an, dass dies unter anderem mit dem vermehrten Gebrauch neuer psychoaktiver Substanzen zusammenhängt, die teilweise hohe Injektionsfrequenzen erfordern [1]. Über heterosexuelle Kontakte erfolgten schätzungsweise 650 HIV-Neuinfektionen in 2019 (400 Frauen, 250 Männer), hier setzt sich der Trend der langsamen Zunahme dieser Zahl über die Jahre fort. Man geht aber davon aus, dass eigenständige heterosexuelle Infektionsketten begrenzt und für die Ausbreitung der HIV-Epidemie in Deutschland von geringer Bedeutung sind [1]. Hauptsächlich ergeben sich in dieser Gruppe Infektionen über sexuelle Kontakte zu Personen, die sich Drogen intravenös verabreichen, Männern, die Sex mit Männern haben, und im Ausland mit HIV infizierten Personen.
16.600 sind infektiös!
Insgesamt ergibt sich aus der Gesamtzahl der HIV-Positiven und derjenigen unter einer erfolgreichen antiviralen Therapie (siehe Abb. 2) eine Differenz von 16.600 Personen, die als potenzielle HIV-Überträger infrage kommen. Zum Großteil, weil sie noch nicht diagnostiziert wurden (65,1%), und zu einem geringeren Anteil, weil eine antiretrovirale Therapie abgelehnt oder diese mangels gültigem Aufenthaltsstatus/Krankenversicherungsschutz nicht angeboten werden kann (18,7%) oder aber, weil trotz antiretroviraler Therapie eine zu hohe Viruslast vorliegt (16,3%).
Gleichbleibend hohe late presenter
Trotz großer Bemühungen in der Diagnostik unentdeckter HIV-Erkrankungen erfolgt aktuell immer noch circa jede dritte Erstdiagnose sehr spät [1]. Von den 3300 geschätzten Erstdiagnosen im Jahr 2019 hatten 1100 Personen schon einen fortgeschrittenen Immundefekt. Das Immunsystem der Betroffenen, die als late presenter bezeichnet werden, ist dann schon derart geschwächt, dass CD4-Werte unter 200 Zellen/µl Blut vorliegen oder gar eine simultane HIV/AIDS-Diagnose gestellt wird. Etwa jede zweite Erstdiagnose mit fortgeschrittenem Immundefekt (n = 510) zeigte im Jahr 2019 das klinische Bild von AIDS. Der Anteil dieser simultanen HIV/AIDS-Diagnosen scheint zuletzt etwas rückläufig zu sein, ansonsten ergeben sich bezüglich der late presenter nur geringfügige Veränderungen im Vergleich zu den Vorjahren. Bei Männern, die Sex mit Männern haben, findet man 32% late presenter unter den Erstdiagnostizierten, bei heterosexueller HIV-Transmission liegt der Anteil etwas höher, bei 35%. Hier ist auch die simultane Diagnose HIV und AIDS häufiger als bei Männern, die Sex mit Männern haben. Wurde HIV beim Gebrauch intravenös verabreichter Drogen übertragen, zeigen 30% bei Erstdiagnose einen fortgeschrittenen Immundefekt.
Schätzungen zur Zahl der HIV-Neuinfektionen
Das Robert Koch-Institut (RKI) veröffentlicht jährlich im Vorfeld des Welt-AIDS-Tages die HIV-Statistiken des abgeschlossenen Vorjahres. Die HIV-Neuinfektionen können nicht direkt gemessen werden, da viele Infektionen nicht im ersten Jahr diagnostiziert werden. Sie lassen sich anhand von Modellrechnungen abschätzen. Grundlage der Statistiken zur Beschreibung der HIV-/AIDS-Epidemie sind die HIV-Meldungen gemäß Infektionsschutzgesetz (IfSG), das AIDS-Fallregister mit AIDS- und HIV-Todesfallberichten an das RKI, die Todesursachen-Statistik der statistischen Landesämter sowie Abrechnungsdaten zur antiretroviralen Therapie aus Apothekenabrechnungszentren [1].
Einfluss von HIV-Selbsttests unklar
Unklar ist, welchen Beitrag die seit Herbst 2018 offiziell zur Verfügung stehenden HIV-Selbsttests bei der Entwicklung dieser Zahlen hatten und für die Zukunft haben werden. Nach Einschätzung von Experten werden HIV-Selbsttests eher von Personen in Anspruch genommen, die sich ihres eigenen potenziellen Risikoverhaltens bewusst sind (zum Beispiel MSM), und weniger von denjenigen, die keinen Bedarf für eine HIV-Testung sehen, da sie sich nicht einer Risikogruppe mit erhöhter HIV-Prävalenz zugehörig fühlen. Man hofft, dass HIV-Einsende- und HIV-Selbsttests helfen, besonders in ländlichen Regionen und kleineren Großstädten die Testbereitschaft zu erhöhen und die Testlücken zu verkleinern [1]. Diejenigen, die sich keiner HIV-Risikosituation bewusst sind oder entsprechende Anzeichen verdrängen, wird man damit vermutlich nicht erreichen.
Ausblick 2020
Mit Spannung und auch Unbehagen können die HIV-Infektionszahlen des aktuellen, Corona-gebeutelten Jahres 2020 erwartet werden. Man geht davon aus, dass die Inanspruchnahme von HIV-Testangeboten und die Testbereitschaft im laufenden Jahr durch die Coronavirus-Pandemie eher negativ beeinflusst worden sind [1], eventuell sind aber HIV-Selbst- oder -Einsendetests stärker genutzt worden. Veränderungen wurden bei der Wahrnehmung und auch bei der Verfügbarkeit von Arztterminen in HIV-Schwerpunktpraxen sowie bei Gesprächen und Beratungen in Beratungsstellen beobachtet. So ergab eine Mitgliederbefragung von 60 Praxen im Auftrag der Arbeitsgemeinschaft niedergelassener Ärzte in der Versorgung HIV-Infizierter (dagnä e. V.), dass 53% eine Abnahme der Besuche HIV-positiver Patientinnen und Patienten seit Mitte März 2020 feststellen konnten [3]. Auch hinsichtlich der HIV-Präexpositionsprophylaxe (PrEP) hatte man sich wichtige Impulse erhofft, da diese seit Ende letzten Jahres zulasten der gesetzlichen Krankenversicherung verordnet werden kann. Hier berichten drei Viertel der 37 Schwerpunktpraxen, die auf eine Anfrage des RKI geantwortet haben, von einem Rückgang der PrEP-Nachfrage in Zeiten der Corona-Pandemie [4]. Es soll untersucht werden, ob dieser Rückgang bei der Initiierung von Behandlungen zur HIV-Präexpositionsprophylaxe auf eine eventuell gedeckte Nachfrage oder die COVID-19-Pandemie zurückgeführt werden kann. Bei einer nichtrepräsentativen Umfrage unter 141 Anwenderinnen und Anwendern einer HIV-Präexpositionsprophylaxe gaben aber immerhin 56% eine Änderung im Einnahmeverhalten zu Zeiten des ersten Lockdowns an (28% hatten die PrEP dauerhaft abgesetzt, 19% zeitweise und 9% stiegen von einer kontinuierlichen Einnahme auf eine „On-demand“-Anwendung um) [4]. Vielleicht kommt es aber auch durch andere Effekte gar zu einer Abnahme bei den HIV-Neuinfektionen, denn mitunter führten die Kontaktbeschränkungen zu einem Rückgang sexueller Kontakte und damit potenzieller HIV-Übertragungsmöglichkeiten. Vertreter einiger Interessengruppen geben an, dass sich zum Beispiel durch die Schließung von Clubs, Bars oder Darkrooms Veränderungen im Sexualverhalten ergeben haben könnten, mit eventuellen Auswirkungen auf HIV-Übertragungsmöglichkeiten [4]. Weltweit bedrohte die Corona-Pandemie aber massiv die Teilnahme an Hilfsprogrammen und auch die Versorgung mit HIV-Arzneimitteln, wie in einem Bericht des Programms der Vereinten Nationen gegen HIV/AIDS (UNAIDS) festgestellt wurde [2]. Auch die Kondomproduktion war zwischenzeitlich eingeschränkt. Zudem ginge die angespannte Wirtschaftslage mit extremen finanziellen Nöten einher, die insbesondere Mädchen und Frauen in die Prostitution geführt und sie so gegenüber HIV-Ansteckungsrisiken gefährdet habe. Ob und wie sich die Corona-Pandemie auf die Versorgung mit HIV-Arzneimitteln auswirkt und welchen Beitrag HIV-Schwerpunktapotheken leisten können, lesen Sie im Interview „HIV und PrEP in Zeiten von Corona“ auf S. 50 in dieser Ausgabe der DAZ. |
Literatur
[1] an der Heiden M et al. Schätzung der Zahl der HIV-Neuinfektionen und der Gesamtzahl von Menschen mit HIV in Deutschland, Stand Ende 2019. Epid Bull 2020;48:3–16, doi: 10.25646/7213
[2] Seizing the moment – global AIDS update 2020. UNAIDS Joint United Nations Programme on HIV/AIDS, https://www.unaids.org/sites/default/files/media_asset/2020_global-aids-report_en.pdf, Abruf: 30. November 2020
[3] Winnat C. HIV-Praxen halten der Krise stand. Ärzte Zeitung online vom 20. Mai 2020, www.aerztezeitung.de/Wirtschaft/HIV-Praxen-halten-der-Krise-Stand-409648.html
[4] Merbach M, Friebe M, Bartmeyer B, Bremer V, Schmidt D. Bericht zur 2. virtuellen Sitzung der Community-Vertretungen zur Evaluation der Einführung der medikamentösen HIV-Präexpositionsprophylaxe als Leistung der GKV (EvE-PrEP). Informationen des Robert Koch-Instituts (RKI), www.rki.de/DE/Content/InfAZ/H/HIVAIDS/Bericht_Sitzung-2_Community-Vertretungen_EvE-PrEP.pdf?__blob=publicationFile, Abruf: 30. November 2020























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.