
- DAZ.online
- DAZ / AZ
- DAZ 19/2020
- Staugefahr
Beratung
Staugefahr!
Wie man die Muttermilch wieder zum Fließen bringt
Stillen ist nachweislich die optimale Ernährungsform für gesunde reif geborene Säuglinge. Die Zusammensetzung der Muttermilch ist den Bedürfnissen des Kindes angepasst und bietet obendrein einen relativen Schutz gegen zahlreiche infektionsbedingte und nicht infektiöse Krankheiten – bis über die Stillzeit hinaus. So tragen gestillte Kinder beispielsweise ein geringeres Risiko für Infekte der unteren Atemwege, Mittelohrentzündungen, Adipositas und Typ-2-Diabetes. Und auch die Mutter genießt gesundheitliche Vorteile, beispielsweise die beschleunigte Rückbildung des Uterus und ein vermindertes Risiko für Brust- und Ovarialkrebs [1].
Ohne Milchspendereflex geht nichts
Es ist ein fein abgestimmter Prozess: Die Produktion und die Zusammensetzung von Muttermilch sind variabel und werden den Bedürfnissen des Säuglings je nach Altersstufe angepasst. Kurz nach der Geburt enthält die erste Milch, das sogenannte Kolostrum, viele Proteine und Antikörper, während die reife Milch etwa ab der dritten Lebenswoche einen hohen Fettanteil und nur einen niedrigen Eiweißanteil aufweist. Das Saugen des Babys an der Brustwarze stimuliert den Milchspendereflex, das Startsignal für den Milchfluss aus den Alveolen des Brustdrüsengewebes über die Milchgänge in Richtung Brustwarze [2]. Das Hormon Oxytocin bewirkt dabei die Kontraktion der Muskeln, die die Milchbläschen umgarnen. Zu Beginn einer Stillmahlzeit ist der Milchspendereflex am stärksten. Das Baby erhält zunächst Milch mit einem hohen Wasseranteil und relativ wenig Fett. Nach und nach werden die Fettkügelchen an den Alveolen in Suspension gebracht. Je mehr sich die Brust leert, desto fett- und kalorienreicher wird die Milch.
Während einer Stillmahlzeit wird der Milchspendereflex immer an beiden Brüsten ausgelöst. Die Milch der inaktiven Brust wird anschließend wieder zurück in die Alveolen transportiert (retrograder Milchfluss). Fehlt der Milchspendereflex, können – wenn überhaupt – nur wenige Milliliter der Milch gewonnen werden.
Zurück zum Ursprung
Man hört es immer wieder: Stillen muss man wollen. Dabei ist Stillen kein Instinkt, sondern eine sozial erlernte Fähigkeit [3]. Vor allem kurz nach der Geburt, wenn sich der Milchfluss erst einstellen muss, kann das Stillen für eine Mutter äußerst kräftezehrend sein. Nicht wenige Frauen werfen nach einigen Tagen das Handtuch und wechseln zur vermeintlich einfacheren Fütterung des Säuglings mit Fertignahrung. Da somit die zahlreichen Vorteile des Stillens verloren gehen, hat es sich die Weltgesundheitsorganisation (WHO) zur Aufgabe gemacht, diesen Trend zu stoppen [4]. Bereits in den 1990er-Jahren verabschiedete sie die Innocenti Declaration „zum Schutz, zur Förderung und Unterstützung des Stillens“. Empfohlen wird, Säuglinge im ersten Lebenshalbjahr zu stillen, mindestens bis zum Beginn des 5. Monats ausschließlich. Auch nach der Einführung der Beikost sollte weiter gestillt werden.
In den Global Nutrition Targets animiert die WHO die Länder, die Quoten des ausschließlichen Stillens in den ersten sechs Monaten nach der Geburt bis zum Jahr 2025 auf mindestens 50% zu steigern. In Deutschland kümmert sich die 1994 gegründete Nationale Stillkommission (NSK) um die Stillförderung. Die aktuell publizierte „Studie zur Erhebung von Daten zum Stillen und zur Säuglingsernährung in Deutschland (SuSe II) zeigt, dass sich die Rahmenbedingungen für das Stillen in den teilnehmenden Geburtskliniken im Verlauf der vergangenen 20 Jahre verbessert haben und Maßnahmen wie Rooming-in und praktische Unterstützung beim Stillen von Erfolg gekrönt sind. Die Stillquoten der Mütter sind mit 82% für Stillen überhaupt und 56% für ausschließliches Stillen vier Monate nach der Geburt erfreulich hoch. Als Grund für eine kürzere Stilldauer nannten die meisten Mütter eine unzureichende Milchmenge. Aber auch Stillprobleme trugen zur Entscheidung bei, das Stillen zu beenden. So berichtete etwa jede zweite Mutter innerhalb der ersten zwei Wochen von Schwierigkeiten wie wunden Brustwarzen und Milchstau [4].
Stillen zu Zeiten von Corona
Die Nationale Stillkommission weist in ihrer Stellungnahme vom 11. März 2020 darauf hin, dass bisher kein SARS-CoV-2 in der Muttermilch von infizierten Frauen nachgewiesen wurde. Die Vorteile des Stillens überwiegen, sodass das Stillen unter Einhaltung der erforderlichen Hygienemaßnahmen nach wie vor empfohlen wird. Infizierte Mütter oder Verdachtsfälle sollten beim Stillen durch Hygienemaßnahmen wie gründliches Händewaschen vor und nach dem Kontakt mit dem Kind und durch das Tragen eines Mundschutzes eine Übertragung des Virus durch Tröpfcheninfektion verhindern. Wenn eine Mutter nicht in der Lage ist, ihr Kind zu stillen, kann die Muttermilch auch abgepumpt und über eine weitere Person an den Säugling verfüttert werden. Auch hierbei sollte auf die Hygiene geachtet und Pumpe sowie Fläschchen nach dem Gebrauch sterilisiert werden.
Warum staut sich die Milch?
Die S3-Leitlinie zur „Therapie entzündlicher Brusterkrankungen in der Stillzeit“ (befindet sich derzeit in Überarbeitung) definiert Milchstau als einen Zustand, bei dem durch die Blockierung eines Milchgangs dieser unzureichend entleert wird [1]. Der Begriff Milchstau suggeriert zunächst einen Überschuss. Tatsächlich ist aber eine übermäßige Milchproduktion nur eine Ursache von vielen. Wesentlich häufiger ist ein fehlender Milchspendereflex der Grund, zum Beispiel bei Stress und Überlastung der Mutter. Daneben kann eine unzureichende Entleerung der Brust aber auch aus einer ungünstigen Stillposition oder Saugtechnik, Stillen nach festen Zeiten, zu schnellem Abstillen, getrockneten Sekreten und Verletzungen an der Brustwarze oder Druck auf die Brust, beispielsweise durch einen zu engen Büstenhalter oder eine falsch gebundene Tragehilfe, resultieren [5].
Infolge des gestörten Milchflusses und der Akkumulation von Milch treten lokale Entzündungsreaktionen auf [1].
Zu den wichtigsten Symptomen zählen:
- lokale Schmerzen
- lokale Verhärtung („Knoten“)
- keine oder leichte Überwärmung der betroffenen Stellen
- zum Teil ein kleines weißes Bläschen auf der Mamille
Ein Milchstau tritt zwar häufiger kurz nach der Geburt auf, ist aber die gesamte Stillzeit über möglich. In Abgrenzung zu anderen Komplikationen wie einer Brustentzündung entwickelt die Mutter kein Fieber (< 38,4 °C) und zeigt ein gutes Allgemeinbefinden. Die Verhärtungen im Drüsengewebe können jedoch äußerst schmerzhaft sein. Die Entzündungsreaktionen führen zu einer erhöhten Permeabilität der Kapillaren und Öffnung des parazellulären Transportweges in den Milchgängen und infolgedessen zu einem Anstieg von Proteinen im Interstitium und der Entstehung von Ödemen. Durch die veränderten Druckverhältnisse ändert sich zudem die Zusammensetzung der Milch: Sie enthält mehr Mineralstoffe wie Natrium und Chlorid, dafür weniger Lactose und Glucose. Die Folge: Die Milch schmeckt eher salzig. Häufig verweigert der Säugling aus diesem Grund das Trinken an der betroffenen Brust, was die Stresssituation für die Mutter verstärkt und in einen Teufelskreis führen kann.
SOS-Maßnahmen bei Milchstau
Wenn Probleme beim Stillen auftreten, sind Hebammen und Stillberaterinnen die ersten Ansprechpartnerinnen [6]. Frauen profitieren von einer Beratung zur optimalen Stilltechnik und Stillposition und nicht zuletzt von der emotionalen Unterstützung, auch wenn der Beweis durch kontrollierte, randomisierte Studien aus ethischen Gründen fehlt. Dafür gibt es Studien, die Interventionen einschließlich nichtmedizinischer Behandlungen bei einem Milchstau untersuchen. Es kristallisieren sich klar zwei Maßnahmen heraus. Erstens: (Bett-)Ruhe. Die Mutter sollte sich mit dem Säugling zurückziehen, keinen Besuch empfangen, keine Termine wahrnehmen und auch keine Hausarbeit erledigen. Damit soll die Produktion von Stresshormonen, die den Milchfluss behindern, so weit wie möglich heruntergefahren werden. Zweitens: Die Brust muss entleert werden, auch wenn es schmerzt. Dazu sollte der Säugling so oft wie möglich angelegt werden, idealerweise mehr als achtmal innerhalb von 24 Stunden in verschiedenen Stillpositionen [5]. Die Brust sollte nach einer Stillmahlzeit weicher sein. Vollständig „leer getrunken“ werden kann sie nicht, da ständig Milch nachgebildet wird [3]. Wird die Brust durch das Trinken des Kindes nicht weich, sollte die Milch mit der Hand gewonnen oder abgepumpt werden.
Beratungstipps bei Milchstau
- (Bett-)Ruhe mit dem Kind, Stress vermeiden
- häufiges Stillen (mindestens 8-mal innerhalb von 24 Stunden) in verschiedenen Stillpositionen
- vor dem Stillen die Brust wärmen (z. B. Kirschkernkissen), nach dem Stillen kühlen (z. B. kühlschrankkalte Weißkohlblätter)
- lockere Kleidung tragen
- Druck auf Brüste vermeiden (z. B. durch Taschen)
- Brüste regelmäßig mit klarem Wasser abwaschen und vorsichtig trocken tupfen
Weißkohl und Co. – was hilft noch?
Ein Cochrane-Review aus dem Jahr 2016 untersuchte anhand von 19 Studien mit insgesamt 919 Frauen, was neben den oben genannten Basismaßnahmen noch hilfreich sein kann, um einen Milchstau zu lösen [7].
Eine Überlegung ist, die Myoepithelzellen der Brust, die die Milch produzierenden Alveolen umgeben, mit exogen zugeführtem Oxytocin zu stimulieren und auf diese Weise den Milchfluss anzuregen. In Deutschland ist kein derartiges Präparat auf dem Markt, jedoch kann das Nasenspray Syntocinon® importiert werden, das zur „Förderung der Milchentleerung bei Frauen mit Schwierigkeiten beim Stillen oder beim Abpumpen der Brust“, „Vorbeugung und Behandlung vor Milchstauung“ und „Vorbeugung von Brustentzündung“ indiziert ist. Die Evidenz dieser Maßnahme ist laut Cochrane-Review jedoch nicht ausreichend, um eine Empfehlung auszusprechen.
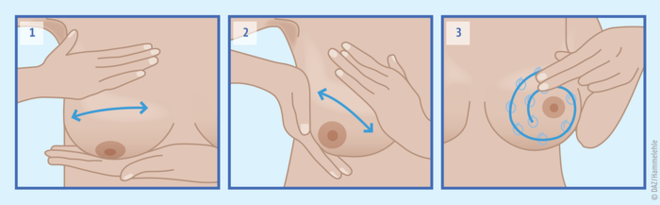
Erfahrungen aus der Praxis sprechen dafür, dass Brustmassagen nach Plata Rueda bzw. nach Marmet (siehe Abbildung) den Milchfluss anregen. Wissenschaftliche Untersuchungen liegen dazu jedoch nicht vor. Akupunktur scheint keine direkten Auswirkungen auf die Entwicklung eines Milchstaus zu haben, allerdings entwickelten die Frauen in den Studien unter dieser Behandlung seltener einen Abszess oder Fieber. Intermittierende Heiß-/Kaltpackungen, die zweimal täglich 20 Minuten lang angewendet wurden, erwiesen sich als wirksamer als Akupressur.
Abb.: Bei der Massage nach Plata Rueda nimmt man die Brust zwischen die flachen Hände und bewegt diese hin und her – einmal waagrecht (1) und einmal senkrecht zur Brust (2). Die Massage nach Marmet (3) erfolgt in kreisenden Bewegungen [Quelle: BDL]
Das Kühlen der betroffenen Stelle nach dem Stillen dient dazu, die Schwellung zu lindern. Ein beliebter Tipp aus der Praxis ist die Anwendung von Weißkohlblättern, die gewalzt, zurechtgeschnitten und kühlschrankkalt auf die betroffene Brust aufgelegt werden. Bisher fehlen jedoch Beweise, dass diese Behandlung besser ist als gar keine, da sich die Schwellung unabhängig von der Behandlung mit der Zeit verbessert. Sowohl der aktuelle Cochrane-Review als auch die Drugs and Lactation Database (LactMed) [8] kommen jedoch zu dem Schluss, dass Kohlblätter auch nicht schaden können. Die breite Verfügbarkeit, die niedrigen Kosten und die beruhigende Wirkung machen Kohlblätter somit immerhin zu einer Behandlungsoption, auch wenn die Autoren dahinter zumindest teilweise einen Placebo-Effekt vermuten – Hauptsache, die Frauen stillen weiter [7].
Wenn der Knoten nicht platzt …
Die ersten 24 Stunden sind entscheidend, ob ein Milchstau gelöst werden kann oder die Gefahr für eine Brustentzündung (Mastitis) besteht. Die Grenzen sind fließend: Fieber (> 38,4 °C), verbunden mit Schüttelfrost, Gliederschmerzen, Müdigkeit und Abgeschlagenheit, ist ein wichtiger Hinweis darauf, dass mehr dahintersteckt als ein Milchstau und sich die Mutter in ärztliche Behandlung begeben sollte. Auch die Therapie einer Brustentzündung erfolgt symptombezogen. In der Regel besteht kein Grund für eine Stillpause oder ein Abstillen. Die bisherigen Maßnahmen sollten weiter durchgeführt werden. Zur Linderung von Schmerzen und Fieber wird Ibuprofen wegen seiner antiphlogistischen Wirkung vor Paracetamol der Vorzug gegeben.
Wunde Mamillen als Risikofaktor
Wunde Brustwarzen stehen in einem engen Zusammenhang mit Milchstau. Neben der richtigen Stilltechnik ist auch die Pflege entscheidend, um schmerzfrei durch die Stillzeit zu kommen. Einen Überblick über die bunte Palette an Hilfsmitteln gibt der Artikel „Probleme beim Stillen – diese Hilfsmittel erleichtern den Alltag“ (DAZ 2018, Nr. 19, S. 36). Geben Sie einfach den Webcode E9AR4 auf www.deutsche-apotheker-zeitung.de ein und gelangen Sie direkt dorthin.
Einige Lehrbücher und wissenschaftliche Publikationen knüpfen eine Mastitis an das Vorliegen einer Infektion [1]. Wichtige Risikofaktoren sind vorangegangene Brustdrüseninfektionen, wunde Brustwarzen, akute Verletzungen der Brust (z. B. durch Piercing), eine allgemein reduzierte lokale oder systemische Immunabwehr und Begleiterkrankungen (z. B. Diabetes mellitus). Als Erreger kommen Staphylococcus aureus, β-hämolysierende Streptokokken und andere zur Entstehung von Infektionen von Haut- und Hautanhangsgebilden befähigte Mikroorganismen (z. B. Enterobakterien, Pseudomonas aeruginosa, Hefen) in Betracht. Eine bakterielle Mastitis sollte antibiotisch therapiert werden. Als Mittel der ersten Wahl haben sich Cephalosporine der ersten und zweiten Generation oder Betalaktamase-Inhibitor-geschützte Penicilline bewährt, die in der Stillzeit sicher sind. Liegt eine Allergie vor, ist bei nachgewiesener Empfindlichkeit auch Clindamycin eine Option.
Informationen rund ums Stillen
- Der Berufsverband Deutscher Laktationsberaterinnen IBCLC stellt Infoblätter zur Verfügung und räumt mit Ammenmärchen zum Thema Stillen auf: www.bdl-stillen.de
- Die La Leche Liga Deutschland bietet fachliche und emotionale Unterstützung zu allen Fragen rund um das Stillen und Muttersein. Über eine Postleitzahl-Suche finden Frauen Stillberaterinnen in ihrer Nähe: www.lalecheliga.de
- Das Europäische Institut für Stillen und Laktation bietet Seminare und Fortbildungen für alle Gesundheitsberufe an: www.stillen-institut.com
- Wissenswertes von A bis Z: www.still-lexikon.de
- Tipp von Stillberaterin Gudrun von der Ohe (siehe Interview): Zu einem anschaulichen Video über das Gewinnen von Muttermilch per Hand gelangen Sie, wenn Sie den Webcode B9WU4 direkt in die Suchfunktion unter www.deutsche-apotheker-zeitung.de eingeben.
Wird eine bakterielle Mastitis nicht adäquat behandelt, kann sich in seltenen Fällen ein Abszess bilden. Der Eiterherd ist im Ultraschall sichtbar und muss entleert werden. Als erste Option nennt die S3-Leitlinie Abszesspunktion, erst in zweiter Linie sind chirurgische Maßnahmen, darunter Abszessspaltung oder Drainage, jeweils parallel zu einer Antibiose indiziert [1]. Die Behandlung eines Abszesses ist teilweise ohne Narkose ambulant möglich. Auch dem Stillen steht in der Regel nichts im Weg, die Wunde sollte jedoch beim Anlegen abgedeckt werden. Als Ausnahme gelten Frühgeborene, die mit der Milch aus einer bakteriell infizierten Brust nicht gefüttert werden sollten.
Einige Mütter möchten nach den schmerzhaften Erfahrungen sofort abstillen, jedoch erhöht dies das Risiko für einen weiteren Abszess. Es muss mindestens das Ausheilen abgewartet werden, bevor dann schrittweise abgestillt werden kann. |
Literatur
[1] Therapie entzündlicher Brusterkrankungen in der Stillzeit. S3-Leitlinie unter Federführung der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe (DGGG), Stand: Februar 2013, befindet sich derzeit in Überarbeitung
[2] Bauer Z. Hintergrundwissen zum Milchspendereflex und Fettgehalt der Muttermilch, www.still-lexikon.de/hintergrundwissen-zum-milchspendereflex-und-fettgehalt-der-muttermilch/, Stand Mai 2019
[3] Der BDL räumt auf mit: Mythen zum Stillen und Ammenmärchen. Berufsverband Deutscher Laktationsberaterinnen IBCLC e. V. (BDL), www.bdl-stillen.de/tl_files/bdl/files/eigene_Infoblaetter/Infoblatt_Myhten_2015.pdf
[4] Kersting M et al. Studie zur Erhebung von Daten zum Stillen und zur Säuglingsernährung in Deutschland – SuSe II. Vorveröffentlichung im 14. Ernährungsbericht der Deutschen Gesellschaft für Ernährung (DGE)
[5] Infoblatt „Milchstau und Brustentzündung“. La Leche Liga Deutschland e. V., Stand 2013, www.lalecheliga.de
[6] Patienteninformation „Milchstau und Mastitis“. Kassenärztliche Bundesvereinigung (KBV), Mai 2017
[7] Mangesi L, Zakarija-Grkovic I. Treatments for breast engorgement during lactation (Review). Cochrane Library 2016;6:CD006946, DOI: 10.1002/14651858.CD006946.pub3
[8] Drugs and Lactation Database (LactMed), National Library of Medicine (US); 2006, Cabbage, www.ncbi.nlm.nih.gov/books/NBK501774/, Stand 3. Dezember 2018
Autorin
Rika Rausch ist Apothekerin und Journalistin. Seit 2017 arbeitet sie neben ihrer Tätigkeit in einer öffentlichen Apotheke als freie Redakteurin bei der DAZ.
Regel Nummer 1: Weiterstillen!
Drei Fragen an die Ärztin und Still- und Laktationsberaterin IBCLC* Gudrun von der Ohe
DAZ: Welche Ursachen für Milchstau begegnen Ihnen in Ihrer Praxis in Hamburg am häufigsten?
Von der Ohe: Die eigentliche Ursache ist immer Stress, der selten länger als zwölf bis 24 Stunden zurückliegt. Durch Stress steigt der Prolaktin-Spiegel und es wird mehr Milch gebildet. Gleichzeitig wird die Oxytocin-Ausschüttung gehemmt und die Milch läuft nicht. Das Ergebnis ist ein Milchstau. Die Faktoren, die Stress bei stillenden Müttern auslösen, sind vielfältig. Häufig sind es wunde Mamillen, Schmerz und Druck auf dem Gewebe, es können aber auch Überlastung, zu viel Besuch, Stress in der Familie oder sogar eine Depressionen dahinterstecken.
DAZ: Welche Erste-Hilfe-Maßnahmen empfehlen Sie bei Milchstau?
Von der Ohe: Ab ins Bett, Ruhe und stillen, stillen, stillen. Um die Milch zum Fließen zu bringen, kann vorab Wärme angewendet werden, beispielsweise mit einem Kirschkernkissen. Unterstützend kann zusätzlich eine leichte Fingerkuppen-Regentropfenmassage ohne Druck wirken, schmerzen darf es nicht. Ein „Ausstreichen“ der Milch ist dagegen falsch, weil so die Hände über die Haut der Brust schären und das Gewebe belastet wird. Bei einer Entleerung der Brust von Hand rutschen hingegen die Finger nicht auf der Haut entlang. Zum Stillen sollte das Kind so an die Brust angelegt werden, dass sein Kinn zum Stau zeigt. Auf diese Weise wirkt an der betroffenen Stelle die stärkste Saugkraft. Nach dem Stillen sollte das Gewebe circa 20 Minuten gekühlt werden. Dazu eignen sich kühlschrankkalte Kompressen, aber bitte keine Präparate mit Retterspitz oder Ähnlichem. Die riechen zu stark und enthalten meist Alkohol. Gegen die Schmerzen kann Ibuprofen in den empfohlenen Dosierungen eingenommen werden. Eine Besserung sollte sich innerhalb von 24 Stunden einstellen.
DAZ: Wann sollte zu einer Milchpumpe geraten werden?
Von der Ohe: Zum Entleeren der Brust ist das Baby sozusagen Mittel der ersten Wahl. Nur wenn es nicht ausreichend trinkt oder die Brust verweigert, kommen andere Methoden in Betracht. Zunächst sollte versucht werden, die Brust mit der Hand zu entleeren. Im Internet gibt es Videos darüber, wie genau das ohne Hilfsmittel funktioniert [siehe Kasten „Informationen rund ums Stillen“]. Wichtig ist, dass das Entleeren für die Mutter nicht schmerzhaft ist. Liegt eine medizinische Indikation vor, können Gynäkologen und Kinderärzte auch eine elektrische Milchpumpe zur Miete auf Rezept verordnen. Die Saugstärke darf aber auf keinen Fall zu hoch einstellt werden, da sonst die Schmerzen verstärkt werden.
DAZ: Vielen Dank für das Gespräch!
*IBCLC = International Board Certified Lactation Cosultant

























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.