
- DAZ.online
- DAZ / AZ
- DAZ 16/2020
- „Es schmerzt beim ...
Beratung
„Es schmerzt beim Stuhlgang“
Hämorrhoiden nicht einfach aussitzen
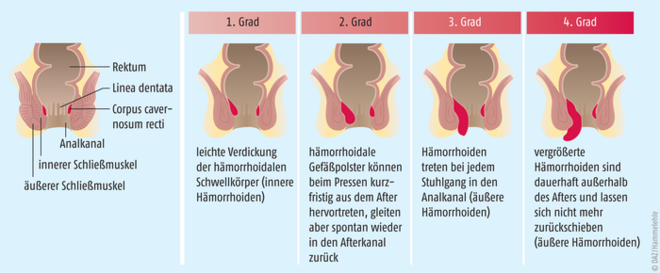
Jeder Mensch besitzt an der Grenze zwischen Rektum und Analkanal den Hämorrhoidalplexus (Corpus carvernosum recti), ein schwammartiges arteriovenöses Gefäßpolster, durchzogen von elastischen Bindegewebsfasern und glatter Muskulatur. Dieser ringförmige Schwellkörper liegt in der Submukosa direkt oberhalb der Linea dentata (Sägezahnlinie) und ist für die Feinabdichtung des Afters verantwortlich (s. Abb. 1). Die ableitenden Venen führen durch den inneren Schließmuskel (Musculus spincter ani internus), dessen Spannungszustand den Blutabfluss reguliert und damit die Anschwellung des Gefäßgeflechtes.
Abb.: Stadien der Hämorrhoiden Durch die knotenförmige Schwellung bzw. Erweiterung eines Gefäßpolsters, das zwischen dem Enddarm und dem Schließmuskel des Afters liegt, werden die Hämorrhoiden nach und nach aus dem After herausgedrückt.
Laut Leitlinie sollte erst dann von Hämorrhoiden (griech. „haíma“ = Blut, „rhéin“ = fließen) gesprochen werden, wenn sich das Gefäßpolster vergrößert hat. Dabei können einzelne oder mehrere Knoten (segmentäre Form) oder die ganze ringförmige Struktur (zirkuläre Form) betroffen sein. Sobald Beschwerden auftreten, besteht ein Hämorrhoidalleiden oder symptomatische Hämorrhoiden. Nach ihrer Vergrößerung und dem Ausmaß des Prolaps, dem Vorfall von Hämorrhoiden in den Analkanal oder vor den After, werden Hämorrhoiden gemäß der ICD-10-Klassifikation im Kapitel Krankheiten des Verdauungssystems Abschnitt K64, in vier Grade eingeteilt (s. Tab. 1 und Abb. 1). Die Übergänge sind fließend.
Stadium | Veränderung |
|---|---|
Grad I | Hämorrhoiden ohne Prolaps |
Grad II | Hämorrhoiden mit Prolaps beim Pressen, ziehen sich spontan zurück |
Grad III | Hämorrhoiden mit Prolaps beim Pressen (z. B. bei Defäkation, aber auch bei schwerem Heben oder Tragen), ziehen sich nicht spontan zurück. Die manuelle Reposition ist jedoch möglich, das heißt sie können noch mit dem Finger zurückgeschoben werden. |
Grad IV | Hämorrhoiden mit dauerhaften Prolaps, manuelle Reposition nicht möglich |
Entstehung
Eine Zuordnung zu den Venenerkrankungen und die Annahme, dass Hämorrhoiden eine Form von Krampfadern seien und dieselbe Ursachen hätten, ist obsolet. Dagegen besteht heute weitgehender Konsens darin, dass sich ein Hämorrhoidalleiden entwickelt, wenn die elastischen Bindegewebs- und Muskelfasern, die den Hämorrhoidalplexus stabilisieren, geschädigt werden. Dadurch verlagert sich das Gefäßpolster nach außen Richtung Analkanal und vergrößert sich. Im Endstadium ist der innere angiomuskuläre Verschluss (Verschluss durch eine Kombination von Muskeln und Schwellkörper) des Afters so geschädigt, dass Darmgase und Stuhl unkontrolliert abgehen können (Stuhlinkontinenz).
Symptome
Hämorrhoiden Grad I verursachen oft noch keine Beschwerden. Das Hauptsymptom in allen Stadien, auch vereinzelt in Stadium I, sind schmerzlose Blutungen, die einmalig, wiederholt oder dauerhaft auftreten können. Verursacht werden sie durch das Pressen beim Stuhlgang, denn dadurch kann das Gefäßpolster aufreißen und bluten. Die Blutung kann unterschiedlich stark ausgeprägt sein: wenige Spuren als Auflagerung auf dem Stuhl oder am Toilettenpapier bis hin zu tropfenden Blutungen aus dem After. Es handelt sich immer um hellrotes, arterielles Blut. Dunkles Blut oder Teerstuhl würden auf eine Blutung in höheren Darmabschnitten hinweisen. Doch auch hellrotes Blut kann andere Ursachen haben und sollte abgeklärt werden.
Nässen und Schleimabsonderungen durch die dauerhafte Schleimhautreizung führen zu Juckreiz am After (Pruritus ani), Brennen und Analekzem. Ab Stadium drei kommt es durch die zunehmende Inkontinenz zu „Stuhlschmieren“, der Absonderung von mit Stuhl vermischtem Schleim.
Schmerzen treten anatomisch bedingt nicht durch die Hämorrhoiden auf, da diese im nichtsensiblen Teil des Rektums liegen. Parallel können aber Fissuren (kleine Risse, bei bis zu 70% der Betroffenen) oder Thrombosen bestehen, die schmerzhaft sind. Vereinzelt sind durch den Prolaps Fremdkörpergefühl, Druckschmerz und das Gefühl unvollständiger Entleerung möglich. Die Symptome können dauerhaft oder phasenweise, einzeln oder kombiniert auftreten und von wechselnder Intensität sein. In höheren Stadien nehmen die Beschwerden meist zu. Im ersten und zweiten Stadium sind auch wieder dauerhafte Beschwerdefreiheit oder spontane Remission möglich.
Therapie
Viele Patienten scheuen bei Symptomen, die auf ein Hämorrhoidalleiden hinweisen, den Weg zum Arzt, da sie eine Untersuchung des Analbereiches vermeiden möchten. Daher sollte in der Apotheke bei dem Wunsch nach entsprechenden Produkten immer nachgefragt und gegebenenfalls an den Arzt verwiesen werden.
Basistherapie
Die Ernährung sollte so umgestellt werden, dass ausreichend Ballaststoffe zugeführt werden. Alternativ ist eine Stuhlregulierung durch Einnahme von Quellstoffen möglich. Am besten untersucht ist die Verwendung indischer Flohsamenschalen, jedoch sind alle durchgeführten Studien von mäßiger Qualität. Das Vermeiden vom Pressen und langen Sitzungen während des Stuhlgangs kann bei Hämorrhoiden Grad I und II das Blutungsrisiko reduzieren. Doch gibt die Leitlinie keine positive Empfehlung, da keine ausreichenden Studien vorliegen. Weitere mögliche Empfehlungen, deren Nutzen jedoch noch nicht ausreichend belegt ist, sind Gewichtsreduktion und regelmäßige Bewegung zur Anregung der Darmmotilität.
Mögliche Ursachen
Es gibt keine gesicherten wissenschaftlichen Daten zu den Ursachen. Diskutiert werden als Einflussfaktoren neben einer genetischen Veranlagung:
- angeborene Bindegewebsschwäche
- degenerative oder entzündliche Veränderungen des Bindegewebes
- chronische Obstipation und harter Stuhl: Starkes Pressen bei der Defäkation verursacht Vergrößerung und Verlagerung des Gefäßpolsters
- zu weicher Stuhl und länger andauernder oder häufiger Durchfall: Der innere Schließmuskel wird nicht ausreichend entspannt und damit können sich die Schwellkörper nicht ausreichend entleeren. Auch hier kommt es langfristig zu vergrößerten und verlagerten Hämorrhoiden.
- sitzende Tätigkeit und Bewegungsmangel
- Schwangerschaft
- Übergewicht
- erhöhter Alkoholkonsum
- Laxanzienabusus
- Ernährung mit wenigen Ballaststoffen
Medikamentöse Behandlung: nur zur Linderung der Beschwerden
Die medikamentöse Therapie wirkt rein symptomatisch und kann zur Behandlung akuter Beschwerden eingesetzt werden. Eine Verkleinerung vergrößerter Gefäßpolster, also eine kausale Therapie, ist mit diesen Wirkstoffen nicht möglich. International werden venentonisierende Wirkstoffe, beispielsweise Flavonoide, oral eingenommen und in einem Cochrane Review positiv bezüglich der symptomatischen Wirkung auf Hämorrhoidalbeschwerden beurteilt. In Deutschland sind allerdings ausschließlich lokale Darreichungsformen zugelassen. Es werden halbfeste Zubereitungen (Cremes und Salben), Zäpfchen und Analtampons, also Suppositorien mit Mulleinlage, oft als „Haemotamps“ bezeichnet, angewendet. Beispiele für Präparate siehe Tabelle 2.
(Haupt-)Inhaltsstoff | Präparat (Besipiele) | Hinweise |
|---|---|---|
Selbstmedikation | ||
basisches Bismutgallat und Titandioxid oder Zinkoxid |
| nur Erwachsene, in Schwangerschaft und Stillzeit nur nach Rücksprache mit dem Arzt |
Hamamelisblätter-, Hamamelisrinde- und /oder Hamameliszweig-Extrakt |
| mindestens zweimal täglich anwenden, in Schwangerschaft und Stillzeit nur nach Rücksprache mit dem Arzt maximal zwei Wochen |
Kamillenblüten-Extrakt |
| zum Auftragen mehrmals täglich, als Sitzbad oder Umschläge ein bis mehrmals täglich |
Lidocain |
| Salbe: nur vor einer proktologischen Untersuchung zwei- bis dreimal täglich bis zum Arztbesuch, höchstens 2,5 g pro Anwendung, maximal drei Tage Zäpfchen: zweimal täglich, maximal vier bis sechs Wochen in Schwangerschaft und Stillzeit nur nach sorgfältiger Nutzen-Risiko-Abwägung |
Quinisocain |
| gegen Juckreiz, Anwendung ein- bis zweimal täglich maximal eine Woche durchgehend, nur Erwachsene, in der Schwangerschaft nur nach sorgfältiger Nutzen-Risiko-Abwägung, nicht in der Stillzeit |
Phenolsulfonsäure-Phenol-Urea-Formaldehyd-Kondensat (synthetische Gerbstoffe) |
| täglich oder zwei- bis dreimal pro Woche Tannolact®: Sitzbad: 10 g = 1 Beutel /25 l Wasser, Umschläge 5 g/5 l Wasser Tannosynt®: Sitzbad oder Umschläge 5 ml/5 l Wasser möglich in Schwangerschaft und Stillzeit |
rezeptpflichtig | ||
Cinchocain |
| ab zwölf Jahren, Anwendung maximal eine Woche, in Schwangerschaft und Stillzeit nur nach sorgfältiger Nutzen-Risiko-Abwägung |
Fluocinonid und Lidocain |
| auch im Zusammenhang mit proktologischen Eingriffen, zweimal täglich, maximal zwei Wochen, in Schwangerschaft und Stillzeit nur nach sorgfältiger Nutzen-Risiko-Abwägung |
Fluocortolon und Lidocain |
| ab 18 Jahren, zweimal täglich, maximal zwei Wochen, in Schwangerschaft und Stillzeit nur nach sorgfältiger Nutzen-Risiko-Abwägung |
Ein kurzzeitiger Einsatz kann im ersten und zweiten Stadium erfolgen, da in diesen häufig eine spontane Remission auftritt. Sollten sich die Beschwerden nach eine Woche nicht bessern oder sogar verschlechtern, ist ein Arztbesuch notwendig.
Bei Grad III und IV werden lokale Präparate nach Empfehlung des Arztes zur begleitenden Behandlung vor oder nach einer Operation angewandt. Auch in der Schwangerschaft kann eine vorübergehende symptomatische Therapie nach Absprache mit dem Arzt sinnvoll sein, da die Beschwerden einige Zeit nach der Entbindung oft von selbst wieder nachlassen. Es gibt Produkte für die Selbstmedikation und verschreibungspflichtige Fertigarzneimittel.
Für viele dieser Rektalia ist es ein wichtiger Abgabehinweis, dass die Reißfestigkeit von Latex-Kondomen durch die in der Zubereitung enthaltenen Hilfsstoffe (zum Beispiel Paraffin, weißes Vaselin, mikrokristalline Kohlenwasserstoffe) reduziert sein kann.
Grenzen der Selbstmedikation bei Hämorrhoidalbeschwerden
Grundsätzlich sollte bei erstmaligem Auftreten der Beschwerden eine ärztliche Diagnose erfolgen, um andere Krankheiten, beispielsweise einen Abszess (Eiteransammlung in einem neu gebildeten Hohlraum im Gewebe), eine Fistel (pathologische schlauchartige Verbindung zwischen zwei Hohlorganen oder Hohlorgan und Körperoberfläche), eine Analthrombose (Blutgerinnsel in einer Perianalvene, das plötzlich einen schmerzhaften, harten Knoten unter der Haut am Afterrand verursacht) oder ein kolorektales Karzinom, auszuschließen. Weitere Kriterien, die eine ärztliche Diagnose erfordern, sind:
- stärkere Blutungen,
- dunkelrotes, geronnenes Blut, da es aus höher liegenden Darmabschnitten stammt,
- Schmerzen, da diese in der Regel nicht durch Hämorrhoiden verursacht werden,
- Erwähnung von Symptomen die auf ein fortgeschrittenes Stadium der Hämorrhoiden hindeuten, zum Beispiel deutliches Fremdkörpergefühl oder unkontrollierte Ausscheidung von Schleim oder Stuhlschmiere.
Die Diagnostik eines Hämorrhoidalleidens soll neben Anamnese, Inspektion und Abtasten immer eine Proktoskopie beinhalten.
Die aktuelle S3-Leitlinie Hämorrhoidalleiden der Deutschen Gesellschaft für Koloproktologie (DGK) teilt die Therapie in konservative und operative Maßnahmen ein. Zur konservativen Therapie gehören die sogenannte Basistherapie, die medikamentöse Behandlung und zwei nicht-operative Eingriffe zur Einschränkung des Hämorrhoiden-Wachstums [7].
Grundsätzlich sollen asymptomatische Hämorrhoiden nicht operativ behandelt werden.
Gerbstoffe
Gerbstoffe denaturieren Proteine der oberen Haut- und Schleimhautschichten und bilden mit diesen eine zusammenhängende Koagulationsschicht. Diese schützt das darunter liegende Gewebe. Die Gerbstoffe wirken so antiphlogistisch, leicht lokalanästhetisch und lokal hämostyptisch (blutstillend) und werden gegen Juckreiz, Brennen, leichte Blutungen und Schleimhautentzündungen am Darmausgang eingesetzt. Häufig werden Hamamelis-Extrakte (Virginische Zaubernuss, Hamamelis virginiana) in der Selbstmedikation angewendet. Zur Extraktgewinnung werden die Blätter, die Rinde und die Zweige dieses aus Nordamerika stammenden Strauches verwendet. Die Präparate werden mindestens zweimal täglich aufgetragen, dürfen in der Selbstmedikation maximal vier Wochen appliziert werden und sollten laut HPMC-Monographien erst ab zwölf Jahren angewendet werden.
Ein weiterer bei Hämorrhoidalleiden verwendeter Gerbstoff ist basisches Bismutgallat, das in Medizinprodukten in Kombination mit Titandioxid enthalten ist. Es kann gegen Juckreiz, Brennen und Nässen eingesetzt werden. Titandioxid wirkt sekretbindend und wundheilungsfördernd.
Gerbstoffe können alternativ in Form von Sitzbädern und Umschlägen angewendet werden. Hierfür können Fertigarzneimittel mit synthetischen Gerbstoffen oder die Drogen Eichenrinde (Quercus cortex), Hamamelisblätter (Hamamelidis folium) und Hamamelisrinde (Hamamelidis cortex) eingesetzt werden, wobei die beiden letzteren gemäß HPMC-Monographie nur für Umschläge gebräuchlich sind. Es wird ein Dekokt hergestellt: Eichenrinde 5 g Droge/l Wasser, Hamamelisblätter und -rinde 5 bis 10 g/250 ml Wasser. Die Droge wird mit kaltem Wasser angesetzt, zum Sieden erhitzt und fünf bis zehn Minuten gekocht. Der abgeseihte Sud wird zum Badewasser gegeben oder abgekühlt für Umschläge verwendet.
Ätherische Öle und Flavonoide
Kamillenblüten (Matricariae flos) und deren Extrakte werden traditionell auch bei Hämorrhoidalleiden eingesetzt und wirken entzündungshemmend. Von der Droge werden 4,5 bis 5 g/l Wasser als Infus zubereitet (mit kochendem Wasser aufgießen und ziehen lassen). Droge und Extrakte werden als Sitzbäder oder Umschläge angewendet oder als Salbe aufgetragen.
Lokalanästhetika
Diese Wirkstoffe wirken vor allem gegen Schmerzen, die durch Begleitsymptome wie ein Analekzem oder eine Fissur entstehen, indem sie Natrium-Ionenkanäle in der Membran sensibler Nervenfasern blockieren und damit eine Reiz-Weiterleitung stoppen. Außerdem werden sie gegen Juckreiz eingesetzt. Die Substanzen sollten nur kurzzeitig angewendet werden, da sie allergische Reaktionen hervorrufen können. Meist wird Lidocain eingesetzt, weil dieser Wirkstoff das geringste allergene Potenzial hat, Alternativen sind Quinisocain und Cinchocain, das nur in einem rezeptpflichtigen Fertigarzneimittel enthalten ist.
Glucocorticoide
Die Wirkstoffgruppe wirkt antiphlogistisch und ist nur in verschreibungspflichtigen Präparaten in Kombination mit Lidocain verfügbar. Glucocorticoide werden kurzfristig gegen Schmerzen und Entzündung appliziert.
Darreichungsformen lokaler Hämorrhoidenmittel
Salben werden meist mit Applikator und /oder Analdehner zum Einführen in den After angeboten. Ohne diese Hilfsmittel können Salben nur im äußeren Bereich angewendet werden. Da die Hämorrhoiden innen liegen und so nicht erreicht werden können, werden vor allem Folgebeschwerden im äußeren Analbereich damit behandelt.
Zäpfchen werden in den After eingeführt und rutschen am Gefäßpolster vorbei in das Rektum. Dort werden die Wirkstoffe freigesetzt und gelangen nur kurzzeitig bei der Defäkation an den eigentlichen Wirkort. Deshalb ist die Wirksamkeit von Suppositorien bei Hämorrhoidalleiden wahrscheinlich grundsätzlich nur gering.
Analtampons (Hämotamps) können mithilfe des Mullstreifens im Analkanal fixiert werden und setzen daher beim Schmelzen direkt an den Hämorrhoiden ihre Wirkstoffe frei. Ein Nachteil ist das Fremdkörpergefühl, das während der gesamten Einwirkzeit bestehen bleibt.
Sitzbäder oder Umschläge wirken vor allem im äußeren Analbereich gegen dort auftretende Symptome.
Bei der Anwendung lokaler Präparate kann eine Analvorlage oder eine atmungsaktive Slipeinlage den After-Bereich trocken halten und Arzneimittelreste auffangen. Eine schonende und gründliche Reinigung mit weichem oder feuchtem Toilettenpapier ohne Duftstoffe kann eventuell die Beschwerden im äußeren Analbereich reduzieren.
Konservative Therapie: kausale nicht-operative Maßnahmen
Sklerosierung
Diese Verödungstherapie kann bei Hämorrhoiden Grad I und II eingesetzt werden, um durch eine künstlich erzeugte Verhärtung die Gefäßpolster wieder oberhalb der Linea dentata zu fixieren. Empfohlen wird die Injektion einer Polidocanol-Lösung, zum Beispiel Aethoxysklerol® 3% oder Ethanol-haltige Polidocanol-Sklerosierungslösung 100 g/l NRF [8], die ein geringes Nebenwirkungspotenzial hat, direkt in den Schwellkörper. Kurzfristig ist die Erfolgsrate mit Rückgang der Beschwerden sehr hoch (je nach Studie zwischen 58% und 100%), doch treten bei bis zu 81% Rezidive innerhalb von vier Jahren auf. Die Behandlung kann mehrfach durch den Proktologen wiederholt werden, je nach Erfolg der Therapie.
Gummibandligatur
Bei diesem Verfahren wird ein Gummiring um den Ansatz des vergrößerten Hämorrhoidalgewebes gelegt. Dieser unterbricht die Blutversorgung, sodass das Gewebe abstirbt und samt Gummiring nach einigen Tagen abfällt. Die Therapie ist Mittel der Wahl bei Stadium II und kann auch bei Stadium I und III eingesetzt werden. Die Rezidivrate liegt bei unter 20%, also deutlich niedriger als bei der Sklerosierung. Allerdings sind während des Eingriffs Schmerzen und Blutungen deutlich häufiger. Daher wird oft vorher eine Lokalanästhesie angewendet.
Auf einen Blick
- Die Ursachen für die Erweiterung des Gefäßpolsters zwischen Enddarm und Schließmuskel sind unklar. Ernährung, Defäkationsverhalten und Stuhlregulation scheinen eine Rolle zu spielen.
- Beim ersten Auftreten von Hämorrhoiden oder starken Blutungen ist ein Arztbesuch angeraten.
- Die medikamentöse Therapie bei Hämorrhoidalleiden wirkt rein symptomatisch.
- Bei akuten Beschwerden werden Wirkstoffe lokal eingesetzt, am häufigsten Flavonoide.
- Es gibt keine kausale Therapie, mit der vergrößerte Gefäßpolster verkleinert werden können. Das ist nur mittels Verödungstherapie oder Operation möglich.
Operative Maßnahmen
Wenn die konservativen Verfahren keine ausreichende Linderung der Beschwerden ermöglichen oder bei Hämorrhoiden Stadium III und IV ist eine operative Therapie indiziert. Diese erfolgt in der Regel während eines stationären Krankenhausaufenthaltes. Die Auswahl des Operationsverfahrens erfolgt in Abhängigkeit von der Ausprägung des Hämorrhoidalleidens, vor allem ob es sich um die segmentäre oder zirkuläre Form handelt. |
Literatur
[1] Alonso-Coello P et al. Fiber for the treatment of hemorrhoids complications: a systematic review and meta-analysis. Am J Gastroenterol 2006;101(1):181–188
[2] Fachinformationen der Fertigarzneimittel
[3] Ganz RA. The Evaluation and Treatment of Hemorrhoids: A Guide for the Gastroenterologist, Clin Gastroenterol Hepatol 2013;11(6):593-603, doi: 10.1016/j.cgh.2012.12.020
[4] Hamamelidis cortex, Hamamelidis folium, Hamamelidis folium et cortex aut ramunculus destillatum, Matricariae flos, Quercus cortex. HPMC-Monographien, www.ema.europa.eu, Stand 1. März 2020
[5] Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme, 10. Revision, ICD-10-GM, Kapitel IX, K00-K93 Krankheiten des Verdauungssystems: K55-K64 Sonstige Krankheiten des Darmes: K64 Hämorrhoiden und Perianalvenenthrombose
[6] Jensen SL et al. The natural history of symptomatic haemorrhoids. Int J Colorectal Dis 1989;4(1):41–44
[7] Joos AK et al. Hämorrhoidalleiden (Langfassung). S3-Leitlinie hrsg. von der Deutschen Gesellschaft für Koloproktologie (DGK), Stand April 2019, AWMF-Register Nr. 081/007
[8] Neues Rezept Formularium 5.8. Ethanolhaltige Polidocanol-Sklerosierungslösung 100 g/l, Bundesvereinigung Deutscher Apothekerverbände (ABDA), Eschborn, Online-Version 2/2019
[9] Nirmal P et al. Phlebotonics for haemorrhoids. Cochrane Database Syst Rev 2012;15:8, doi.org/10.1002/14651858.CD004322.pub3























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.