
- DAZ.online
- DAZ / AZ
- DAZ 48/2019
- Safer Sex 3.0
Welt-AIDS-Tag
Safer Sex 3.0
Das Gesamtkonzept der HIV-Prä-Expositions-Prophylaxe
Das Bundesministerium für Gesundheit hat dies mit der Hoffnung verknüpft, die Zahl der HIV-Neuinfektionen um 40% zu reduzieren und damit viele Schicksale zu vermeiden. Internationale Erfahrungen bestätigen, dass die HIV-Neuinfektionsraten nach Einführung der PrEP deutlich abnehmen. Aber ist es so einfach, wie es klingt? Mitnichten ist es mit der Ausstellung des rosafarbenen Rezeptes getan, es zählen das Gesamtkonzept und die Adhärenz.
Das Management der Prä-Expositions-Prophylaxe stützt sich auf die drei Säulen
- ärztliche Beratung,
- Vor- und regelmäßige Begleituntersuchungen (siehe Tabelle 1) und
- Arzneimittel.
Die Wirkstoffkombination
Das zu den nucleosidischen Reverse-Transkriptase-Hemmern (NRTI) zählende Emtricitabin ist ein synthetisches Nucleosid-Analogon von Cytosin und wirkt spezifisch gegen das humane Immundefizienzvirus (HIV-1 und HIV-2) sowie gegen das Hepatitis-B-Virus (HBV). Tenofovirdisoproxil ist ein selektiver, kompetitiver, Nucleotid-analoger Hemmstoff der Reversen Transkriptase (NTRTI) von Hepatitis-B- und HI-Viren. Dadurch wird die für die Virusreplikation notwendige Umschreibung der viralen RNA in DNA blockiert, der Einbau in das menschliche Genom verhindert und folglich die Virusvermehrung gehemmt. Nehmen HIV-negative Personen oral die fixe Kombination dieser beiden systemisch wirksamen antiviralen Wirkstoffe ein, soll die Vermehrung der HI-Viren unterdrückt und die Wahrscheinlichkeit der HIV-Transmission reduziert werden.
vor PrEP-Beginn | während PrEP | zum Ende der PrEP | |
|---|---|---|---|
HIV-Serologie (HIV-Test der vierten Generation) | x | einmalig vier Wochen nach Start, dann alle drei Monate | sechs Wochen nach letzter Einnahme |
Hepatitis-B*-Serologie | x | ||
Hepatitis-C-Serologie | x | HCV-Antikörper alle sechs bis zwölf Monate bei HCV-seronegativen Nutzern bestimmen | |
Lues(Syphilis)-Serologie | x |
| x |
Gonorrhö-Nukleinsäure-Amplifikationstests** | x |
| |
Chlamydien-Nukleinsäure-Amplifikationstests** | x |
| |
Kreatinin im Serum bestimmen, zur Prüfung der geschätzten glomerulären Filtrationsrate (eGFR) | x |
| |
Beratung zur Risikoreduktion und Überprüfung der Indikationsstellung | x | alle drei Monate | x |
Anamnese bezüglich Symptome einer sexuell übertragbaren Infektion | x | alle drei Monate | x |
*antiHBsAk, HBsAg, antiHBcAk; **pharyngeal, anorektal, genital | |||
Um einen verantwortungsvollen Umgang mit der Prä-Expositions-Prophylaxe zu gewährleisten, sind nur Ärzte ermächtigt, diese zu verordnen, die erfahren in der HIV-Behandlung und bezüglich der PrEP entsprechend fortgebildet sind. Infrage kommt die PrEP für HIV-negative Jugendliche ab 16 Jahren und Erwachsene mit einem substanziellen HIV-Infektionsrisiko. Diese bekommen, sofern sie gesetzlich krankenversichert sind, sämtliche Beratungs-, Untersuchungs- und Behandlungskosten erstattet [1]. Es stellt sich hierbei die Frage, wer einem erhöhten HIV-Infektionsrisiko ausgesetzt ist. Geregelt ist dies in der offiziellen Vereinbarung der Kassenärztlichen Bundesvereinigung und des GKV-Spitzenverbandes zur HIV-Prä-Expositions-Prophylaxe. Hier werden vier Risikogruppen mit substanziellem HIV-Risiko benannt, für die eine PrEP sinnvoll ist, Voraussetzung ist der Status HIV-1-negativ [2].
- Männer, die Geschlechtsverkehr mit Männern haben, (MSM) oder Transgender-Personen mit der Angabe von analem Geschlechtsverkehr ohne Kondom innerhalb der letzten drei bis sechs Monate und/oder voraussichtlich in den nächsten Monaten bzw. einer stattgehabten sexuell übertragbaren Infektion (STI) in den letzten zwölf Monaten,
- serodiskordante Konstellationen mit einem virämischen HIV-positiven Partner ohne antiretrovirale Therapie (ART), einer nicht suppressiven ART oder in der Anfangsphase einer ART (HIV-RNA, die nicht schon sechs Monate unter 200 RNA-Kopien/ml liegt),
- nach individueller und situativer Risikoüberprüfung drogeninjizierende Personen ohne Gebrauch steriler Injektionsmaterialien,
- nach individueller und situativer Risikoüberprüfung Personen mit Geschlechtsverkehr ohne Kondom mit einem Partner, bei dem eine undiagnostizierte HIV-Infektion wahrscheinlich ist (z. B. einem Partner aus Hochprävalenzländern oder mit risikoreichen Sexualpraktiken).
Für privat Krankenversicherte gibt es entsprechende Regelungen zur Prä-Expositions-Prophylaxe bislang nicht, und nicht alle privaten Krankenversicherungsträger erstatten die Kosten. An dieser Stelle besteht dringend Nachholbedarf!
Kondom-Kombination
Die Prä-Expositions-Prophylaxe versteht sich als Ergänzung und nicht als Ersatz für bestehende Safer-Sex-Präventionsangebote (siehe Kasten „Was ist Safer Sex?“). Schließlich wird durch die Prophylaxe zwar eine hohe Risikoreduktion bezüglich einer HIV-Infektion erzielt – jedoch kann kein vollständiger Schutz gewährleistet werden. Zudem schützt die PrEP nicht vor anderen sexuell übertragbaren Infektionen. Ehern ist daher der Zusatz im Zulassungstext, dass die Therapie nur in Kombination mit Safer-Sex-Praktiken (Kondomnutzung) zugelassen ist, um das Risiko einer sexuell erworbenen HIV-1-Infektion zu reduzieren. Ähnlich wie bei einigen oralen Antidiabetika, die zusätzlich zu Diät und körperlicher Bewegung indiziert sind, sind die Vorgaben an dieser Stelle jedoch hochgesteckt und erfordern eine hohe Disziplin und Rationalität, berücksichtigen jedoch nicht die Realität der Betroffenen. Schließlich wird nicht selten im Bereich der Sexualität der Verstand „ausgeschaltet“, so dass im Eifer des Gefechts auf eine Kondomnutzung verzichtet wird. Viele möchten auch bewusst auf ein Kondom verzichten, da kondomloser Geschlechtsverkehr für sie befriedigender ist, sei es, weil es ihren sexuellen Bedürfnissen oder Vorlieben entspricht, hierdurch die Erektionsfähigkeit besser aufrechterhalten werden kann oder psychologisch eine geringere Distanz zum Sexualpartner entsteht. Diejenigen, die sich im Falle eines Kondomverzichts durch eine PrEP schützen wollen, übernehmen aktiv Verantwortung für die eigene Gesundheit und sollten nicht, wie es teilweise geschieht, für ihr mögliches Risikoverhalten kritisiert werden [7].
Was ist Safer Sex?
Die Kondom- (und Femidom-)nutzung hat den Begriff Safer Sex geprägt, da sie in der Lage ist, unter Beachtung konkreter Verhaltensregeln den Geschlechtsverkehr hinsichtlich des Übertragungsrisikos von HIV- und anderen sexuell übertragbaren Infektionen sicherer (nicht vollkommen sicher) zu gestalten und so die eigene Gesundheit und die anderer zu schützen. Dieser Begriff wurde mit den Jahren erweitert, insbesondere fand aber eine Verschiebung in Richtung HIV-Prävention statt, da in diesem Bereich die größte Gefahr gesehen wurde und die meisten Verbesserungen im Sinne der Präventionsmöglichkeiten stattfanden. So besteht seit 2008 die Erkenntnis, dass HIV-Patienten mit einer nicht nachweisbaren Viruslast infolge einer erfolgreichen antiretroviralen Therapie nicht mehr ansteckend sind. Bestätigt wurde dies in den folgenden Jahren durch verschiedene Studien mit hetero- wie homosexuellen serodiskordanten Partnerschaften (ein Partner ist HIV-negativ, der andere HIV-positiv). Es wurden Begriffe geprägt wie „Safer Sex 2.0“, „Schutz durch Therapie“, „u = u“ („undetectable = untransmittable“) oder „n = n“ („nicht nachweisbar = nicht übertragbar“), jedoch zeigte eine Umfrage der BzGA aus dem Jahr 2017, dass nur 10% der Befragten der Allgemeinbevölkerung hiervon wussten. Als „Safer Sex 3.0“-Methode bezeichnet man schließlich die Prä-Expositions-Prophylaxe. Alle drei Präventionsstrategien sind gleichermaßen wertvoll und ergänzen einander, es gilt, diejenige Maßnahme beziehungsweise Maßnahmenkombination zu finden, die von den Anwendern effektiv praktiziert werden kann. Eine Patentlösung für alle gibt es nicht!
Weniger Kondome
Im Kreise der Wissenschaftler und der Allgemeinheit wird aber darüber diskutiert, ob eine PrEP-Anwendung die eigene Risikowahrnehmung bezüglich HIV verändert und sorgloser hinsichtlich der Nutzung von Kondomen und der Auswahl und Anzahl der Geschlechtspartner macht. Ähnliche Überlegungen wurden bei der Einführung der hormonellen Schwangerschaftsverhütung getätigt - Kondome waren nicht mehr so wichtig, das Ausleben der Sexualität erfolgte angstfreier und entspannter. Internationale Daten, wie beispielsweise aus Australien, zeigen, dass bei homosexuellen Männern mit zunehmender PrEP-Nutzung der Anteil derjenigen sinkt, die beim Analverkehr mit Gelegenheitsbekanntschaften konsequent Kondome einsetzen [4]. Ungeschützter Geschlechtsverkehr findet insbesondere auch unter dem Einfluss von Alkohol und Drogen statt, da hierdurch die Urteilsfähigkeit eingeschränkt, Hemmschwellen herabgesetzt und die sexuelle Risikobereitschaft erhöht wird. Aktuelle Entwicklungen in den USA zeigen beispielsweise, dass die Opioid-Krise einen Beitrag zur stetig und rasant zunehmenden Zahl sexuell übertragbarer Erkrankungen, inklusive HIV, leistet [5, 6]. Eine PrEP würde bei ungeschütztem Geschlechtsverkehr unter Alkohol- oder Drogeneinfluss zumindest eine hohe Schutzwirkung vor HIV bieten.
Achtung STI
Es ergibt sich möglicherweise die Kontroverse, dass eine Prä-Expositions-Prophylaxe zwar HIV-Infektionen verhindern, aber Infektionen mit anderen sexuell übertragbaren Infektionen befördern könnte. Die bedrohliche Entwicklung steigender Infektionsraten mit sexuell übertragbaren Infektionen fand jedoch bereits vor beziehungsweise unabhängig von PrEP-Implementierungen statt. Es ist jedoch denkbar, dass sich die Situation bei gesteigerter Nutzung der PrEP und zugleich veränderter Risikowahrnehmung hinsichtlich ungeschütztem Geschlechtsverkehr zuspitzen kann. Die Inkaufnahme von sexuell übertragbaren Infektionen bei kondomlosem Geschlechtsverkehr (egal ob mit oder ohne PrEP) ist nicht zu verharmlosen, schließlich mehren sich auch Resistenzen gegenüber den zur Behandlung eingesetzten Antibiotika (insbesondere bei Neisseria gonorrhoeae). Der Münchener Psychologe Christopher Knoll beschreibt den Bedeutungsverlust der Kondome unter homosexuellen Männern prägnant: „Bis 1995 verwendete man das Kondom, um nicht zu sterben, bis 2005 nahm man das Kondom, um nicht HIV-positiv zu werden, jetzt verwendet man es, um keine sexuell übertragbaren Infektionen zu bekommen“ [7]. Es muss dabei beachtet werden, dass die sexuell übertragbaren Infektionen neben ihrem eigenen Krankheitswert auch einen begünstigenden Einfluss auf eine HIV-Infektion haben. Da sie die Schleimhäute schädigen, ist der Eintritt von HI-Viren erleichtert, weshalb Anwender einer Prä-Expositions-Prophylaxe alle drei bis sechs Monate entsprechende Tests durchführen lassen müssen (siehe Tabelle 1). Die regelmäßige Testung auf sexuell übertragbare Infektionen im Rahmen der Prä-Expositions-Prophylaxe wird wiederum als ein Vorteil im Vergleich zur gegenwärtigen Testbereitschaft angesehen, da erfolgte Infektionen frühzeitig erkannt und therapiert werden können. Eine Modellrechnung amerikanischer Wissenschaftler geht sogar davon aus, dass die Inzidenz von sexuell übertragbaren Infektionen bei Männern, die Geschlechtsverkehr mit Männern haben, durch die erweiterte Testung im Rahmen der PrEP rückläufig sein wird, trotz erhöhter Risikobereitschaft [8]. Durch eine gesteigerte Testung wird aber zunächst ein vermeintlicher Anstieg der Infektionsraten verzeichnet werden, da hierdurch bisher asymptomatische Patienten erstmals in Erscheinung treten.
Adhärenz unterstützen
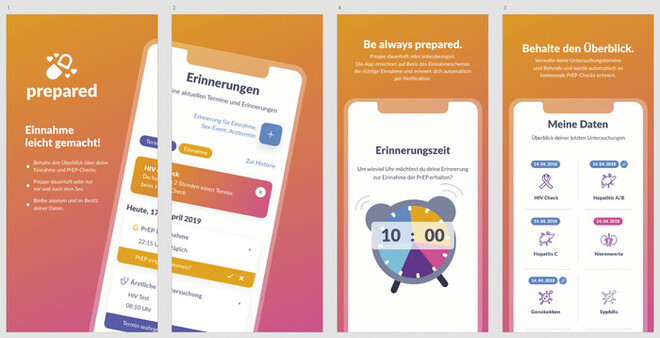
Die regelmäßige Einnahme der Prä-Expositions-Prophylaxe ist entscheidend für die erzielbare hohe Wirksamkeit der Wirkstoffkombination. Um die Adhärenz der PrEP-Anwender zu unterstützen, wurde als Gemeinschaftsprojekt von HIV-Präventionsstellen in Nordrhein-Westfalen, Niedersachsen und Hamburg mit „prepared“ eine spezielle App entwickelt. Neben der Erinnerung an die Einnahme der Tabletten gibt es auch Erinnerungen zu den vielfältigen Begleituntersuchungen. Alle bisher dokumentierten Einnahmen und Untersuchungen werden im Sinne eines PrEP-Checkheftes gespeichert, aus Gründen der Datensicherheit lokal auf dem Gerät der Nutzer. Mit der App können sowohl die kontinuierliche als auch die anlassbezogene Einnahme begleitet werden.
Weitere Informationen: www.niedersachsen.aidshilfe.de
Perfekte Adhärenz gefordert
Die Prä-Expositions-Prophylaxe kann jedoch nur dann erfolgreich verlaufen, wenn grundlegende Voraussetzungen erfüllt sind, wie beispielsweise die Einhaltung einer Wartezeit vor dem ersten sexuellen Kontakt unter der PrEP und die regelmäßige, einmal tägliche Einnahme (Details siehe PrEP-Leitfaden der DAH2KA, Tab. 2). Bei guter Adhärenz, entsprechend einer Einnahme an sieben Tagen pro Woche, senkt die PrEP bei HIV-negativen Personen das relative Risiko einer Infektion um 99% [9]. Eine mangelnde Adhärenz der Anwender kann jedoch eine Infektion begünstigen [10]. Tückisch ist, dass die zur Prä-Expositions-Prophylaxe zugelassene Zweierkombination aus Emtricitabin und Tenofovirdisoproxil im Falle einer nicht erkannten oder akuten Infektion als HIV-Behandlungsschema ungeeignet wäre und die Entwicklung resistenter HIV-1-Varianten fördern könnte. Zur Unterstützung der Beratung in der Apotheke hat die Arbeitsgemeinschaft der HIV/Hepatitis-kompetenten Apotheken (DAH2KA) eine Beratungsleitlinie zur Prä-Expositions-Prophylaxe verfasst (s. Tab. 2) und eine Anleitung für ein Gespräch mit einem Kunden, wenn ein reaktiver („positiver“) HIV-Selbsttest vorliegt (siehe den Beitrag „Erfahrungen mit dem HIV-Selbsttest - Wertvolle Ergänzung bisheriger Testangebote“ auf S. 56 in dieser Ausgabe der DAZ). Sie finden darin viele nützliche Informationen für die kompetente und verantwortungsvolle Beratung in der Apotheke zum Thema PrEP.
Beratungsthema | Anmerkung / Kommentar |
|---|---|
Prüfung der Voraussetzungen | |
|
|
|
|
|
|
|
|
Dosierung und korrekte Einnahme | |
|
|
|
|
versäumte Einnahme? | |
| Jede vergessene Einnahme kann die Schutzwirkung reduzieren! |
Beratungsthema | Anmerkung / Kommentar |
Erbrechen nach Einnahme | |
| |
Start / Ende einer PrEP | |
|
|
|
|
Wechselwirkungen | |
|
|
Schutzwirkung / Risiken | |
|
|
|
|
Nebenwirkungen | |
| |
Monitoring | |
|
|
Schwangerschaft | |
|
|
Kontinuierliche vs. anlassbezogene Einnahme
In Deutschland ist nur die kontinuierliche, einmal tägliche PrEP-Einnahme zugelassen, außerhalb der Zulassung wird aber auch die sogenannte anlassbezogene Einnahme (PrEP on demand) praktiziert. Hierunter versteht man, dass die PrEP-Einnahme nur rund um eine geplante sexuelle Aktivität stattfindet, die eventuell mit einem HIV-Übertragungsrisiko verbunden ist. Dies kann zum Beispiel infrage kommen, wenn risikobehafteter Geschlechtsverkehr nur am Wochenende, im Urlaub, bei Sexpartys oder Sexdates praktiziert wird. Gemäß dem sogenannten IPERGAY-Studienprotokoll werden dabei zwei Tabletten im Abstand von 24 bis zwei Stunden vor der geplanten sexuellen Aktivität eingenommen, gefolgt von jeweils einer Tablette 24 und 48 Stunden nach der ersten Einnahme [11]. Wissenschaftliche Daten belegen, dass die so eingenommene anlassbezogene PrEP bei Männern, die Geschlechtsverkehr mit Männern haben, wirksam ist [11, 12]. Es wurde jedoch kritisiert, dass die Grenzen zwischen anlassbezogener und kontinuierlicher Einnahme teilweise verschwimmen. Dies ist der Fall, wenn die sexuellen Aktivitäten in kürzeren Abständen zueinander liegen und keine Einnahmepausen zwischen den Einnahmeblöcken entstehen. Bei guter Wirksamkeit hätte die anlassbezogene Prä-Expositions-Prophylaxe den Vorteil, dass die allgemeinen Kosten und Nebenwirkungen der Prophylaxe bei sporadischer Exposition verringert wären. Zu beachten sind jedoch die größeren Herausforderungen hinsichtlich der Einnahmemodalität, die keine spontane sexuelle Aktivität erlaubt. Hoffnung über die hohe Wirksamkeit der anlassbezogenen PrEP liefern aktuelle Daten aus Frankreich, die im ersten Jahr der PrEP-Zulassung (2016) erhoben wurden [12]. Von annähernd 2800 PrEP-Anwendern verfolgten 57% das anlassbezogene Schema, 43% entschieden sich für die kontinuierliche Einnahme. Nach einem Jahr waren vier HIV-Infektionen zu verzeichnen, drei Personen (anlassbezogene Nutzer) befanden sich scheinbar zum Zeitpunkt des Prophylaxebeginns in der diagnostischen Lücke des HIV-Tests, eine weitere Person, die das kontinuierliche Schema verfolgte, hatte die Einnahme unterbrochen und sich dann infiziert.
DAH²KA = kompetente Hilfe
Die Deutsche Arbeitsgemeinschaft der HIV- und Hepatitis-kompetenten Apotheken DAH²KA e. V. vertritt die Interessen der niedergelassenen Apotheker, die in der Beratung und Versorgung von HIV-infizierten Patienten engagiert sind. Ziele sind unter anderem
- die Beratung, Compliance und Versorgung mit Arzneimitteln von HIV-infizierten Patienten zu verbessern,
- die Weiterbildung der Mitglieder auf allen die HIV-Infektion betreffenden wissenschaftlichen Gebieten,
- die Förderung der Zusammenarbeit der unterschiedlichen Fachgebiete in der Beratung und Versorgung von HIV-infizierten Patienten,
- die Förderung der Zusammenarbeit zwischen niedergelassenen Apothekern und Institutionen des Gesundheitswesens, die bei der Beratung und Versorgung von HIV-infizierten Patienten kooperieren können,
- die Durchführung und Dokumentation von Fortbildungsveranstaltungen.
Weitere Informationen unter www.dahka.de
Ausblick
Das Bundesministerium für Gesundheit fördert die wissenschaftliche Begleitung der Einführung der PrEP als Leistung der Gesetzlichen Krankenversicherung [13]. Hierzu sollen Daten zu Auswirkungen auf das Infektionsgeschehen bis Ende 2020 erhoben und anschließend evaluiert werden. Der Endbericht soll zum 30. Juni 2021 vorliegen. Neben Aspekten zu Effekten auf die HIV-Neuinfektionsrate sollen auch die Raten anderer sexuell übertragbarer Infektionen erfasst werden, um zu prüfen, welchen Einfluss die PrEP auf deren Verbreitung hat. Auf der individuellen Ebene der Nutzer soll erfasst werden, welcher Grad der Therapietreue erreicht werden konnte, wie erfolgreich die PrEP war, welche Gründe für einen möglichen Prophylaxeabbruch genannt werden und wie viele HIV- und STI-Infektionen unter der PrEP-Einnahme auftraten und ob gegebenenfalls Resistenzen beobachtet wurden. |
Literatur
[1] Gesetz für schnellere Termine und bessere Versorgung. Bundesministerium für Gesundheit. Bundesgesetzblatt Jahrgang 2019 Teil I Nr. 18. www.bundesgesundheitsministerium.de/fileadmin/Dateien/3_Downloads/Gesetze_und_Verordnungen/GuV/T/TSVG_BGBL.pdf, Abruf am 19. November 2019
[2] Vereinbarung über die HIV-Präexpositionsprophylaxe zur Prävention einer HIV-Infektion gemäß § 20j SGB V. Anlage 33 zum Bundesmantelvertrag-Ärzte (BMV-Ä). Kassenärztliche Bundesvereinigung und GKV-Spitzenverband, www.kbv.de/media/sp/Anlage_33_HIV_Praeexpositionsprophylaxe.pdf, Abruf am 19. November 2019
[3] Deutsch-Österreichische Leitlinien zur HIV-Präexpositionsprophylaxe. S2k-Leitlinie der Deutschen AIDS-Gesellschaft, AWMF-Register-Nr. 055-008, Stand Mai 2018
[4] Holt M et al. Community-level changes in condom use and uptake of HIV pre-exposure prophylaxis by gay and bisexual men in Melbourne and Sydney, Australia: results of repeated behavioural surveillance in 2013-17. Lancet HIV 2018;5(8):e448-e456
[5] HIV and Substance Use in the United States. Centers for Disease Control and Prevention (CDC) www.cdc.gov/hiv/risk/substanceuse.html, Abruf am 19. November 2019
[6] Kidd SE et al. Increased Methamphetamine, Injection Drug, and Heroin Use Among Women and Heterosexual Men with Primary and Secondary Syphilis – United States, 2013–2017. MMWR Morb Mortal Wkly Rep 2019;68:144–148, DOI: http://dx.doi.org/10.15585/mmwr.mm6806a4
[7] Knoll C, Geiger J. Wo ist das Kondom geblieben? MMW Fortschr Med 2019;161(Suppl 2):25-26
[8] Jenness SM et al. Incidence of Gonorrhea and Chlamydia Following Human Immunodeficiency Virus Preexposure Prophylaxis Among Men Who Have Sex With Men: A Modeling Study. Clin Infect Dis 2017;65(5):712-718
[9] Anderson PL et al. Emtricitabine-tenofovir concentrations and pre-exposure prophylaxis efficacy in men who have sex with men. Sci Transl Med 2012;4(151):151ra125
[10] Shover CL et al. Mind the gaps: prescription coverage and HIV incidence among patients receiving pre-exposure prophylaxis from a large federally qualified health center in Los Angeles, California. AIDS Behav 2019;23(10):2730-2740
[11] Molina JM et al. Efficacy, safety, and effect on sexual behaviour of on-demand pre-exposure prophylaxis for HIV in men who have sex with men: an observational cohort study. Lancet HIV 2017;4(9):e402-e410
[12] Siguier M et al. First year of pre-exposure prophylaxis implementation in France with daily or on-demand tenofovir disoproxil fumarate/emtricitabine. J Antimicrob Chemother 2019;74:2752-2758
[13] Evaluation der Einführung der medikamentösen Präexpositionsprophylaxe (PrEP) als Leistung der Gesetzlichen Krankenversicherung. Bundesministerium für Gesundheit, 7. Mai 2019, www.bundesgesundheitsministerium.de/fileadmin/Dateien/3_Downloads/B/Bekanntmachungen/2019-05-07_Bekanntmachung_PrEP-GKV.pdf
Der Welt-AIDS-Tag
Am 1. Dezember wird wieder mit Aktionen darauf aufmerksam gemacht, dass Menschen mit HIV immer noch ausgegrenzt und diskriminiert werden. Der Welt-AIDS-Tag erinnert an die Menschen, die an den Folgen der Infektion verstorben sind. Und er ruft dazu auf, weltweit Zugang für alle zu Prävention und Versorgung zu schaffen: www.welt-aids-tag.de
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.