
- DAZ.online
- DAZ / AZ
- DAZ 40/2018
- Reinigen und abdecken
Beratung
Reinigen und abdecken
Versorgung von Schürf- und Schnittwunden
Akute Wunden
Schürfwunden entstehen ebenso wie Schnittwunden durch mechanische Verletzung. Sie sind immer traumatisch (durch Unfälle) bedingt. Schnittwunden können sowohl durch Unfälle als auch bei medizinischen Eingriffen entstehen. Im Folgenden wird die Behandlung kleiner unfallbedingter Schnitt- und Schürfwunden besprochen.
Arten der Wundheilung
Wird gesunde Haut verletzt, kann sie Wunden mithilfe komplexer Reparaturmechanismen in Abhängigkeit vom Ausmaß der Verletzung schnell wieder verschließen.
Sind nur die oberen Schichten der Epidermis geschädigt und die Basalschicht (Stratum basale) unversehrt, kann die Haut ohne Narbenbildung vollständig abheilen. Denn die Basalzellen als teilungsfähige Zellen können neue Hautzellen produzieren, die den Defekt von unten nach oben auffüllen. Das neu gebildete Gewebe unterscheidet sich nicht von den ursprünglichen Zellen. Die Epidermis regeneriert sich, wenn keine Komplikationen auftreten, innerhalb weniger Tage vollständig. Man spricht in diesem Fall von epithelialer Wundheilung. Diese findet oft bei Schürfwunden statt.
Wenn die Verletzung durch die Epidermis bis in die Lederhaut (Dermis) oder tiefer dringt, kann die Haut nur noch unter Narbenbildung repariert werden. Es handelt sich um eine reparative Wundheilung, bei der die zerstörten Hautzellen durch Bindegewebe ersetzt werden. Die neu entstandenen Zellen unterscheiden sich daher von den durch die Verletzung zerstörten Zellen und dem umgebenden Zellverband. Sie bilden eine Narbe. Diesem Ersatzgewebe fehlen Pigmente und Hautanhangsgebilde wie Haarfollikel, Talg- und Schweißdrüsen.
Man unterscheidet zwei Formen der reparativen Wundheilung: Eine primäre Wundheilung ist bei glatten, dicht aneinander liegenden Wundrändern möglich, wenn kaum Gewebeverlust und keine Infektion stattgefunden haben und keine Fremdkörper eingedrungen sind. Hier kann der Körper die Wunde mit einer strichförmigen, fast unsichtbaren Narbe verschließen. Schnittwunden heilen oft primär.
Wenn dagegen ein größerer Gewebeverlust vorliegt, die Wundränder auseinanderklaffen oder unregelmäßig sind oder die Wunde infiziert ist, erfolgt eine sekundäre Wundheilung. Dabei entsteht ausgedehntes Narbengewebe, und die Heilung dauert deutlich länger.
Ursachen für Wundheilungsstörungen
- Stoffwechselerkrankungen wie Diabetes mellitus, chronisch venöse Insuffizienz (CVI) und periphere arterielle Verschlusskrankheit (pAVK)
- Infektion der Wunde oder eingedrungene Fremdkörper
- Infektionskrankheiten, die das Immunsystem beeinträchtigen
- Krebserkrankungen
- Arzneistoffe, beispielsweise Glucocorticoide, Zytostatika und Immunsuppressiva
Bei Personen mit Wundheilungsstörungen muss die Wundversorgung besonders sorgfältig erfolgen, der Fortschritt der Wundheilung regelmäßig kontrolliert und bei Komplikationen ein Arzt aufgesucht werden.
Ablauf in drei Heilungsphasen
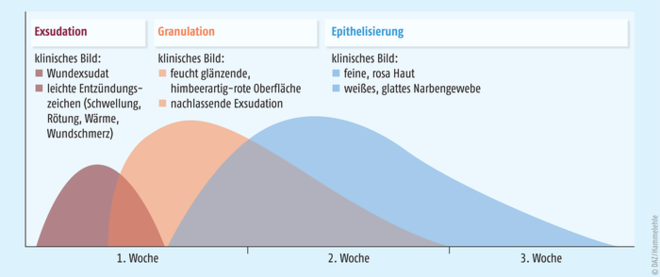
Bei der primären und sekundären Wundheilung laufen immer die gleichen drei Phasen der Wundheilung ab, unabhängig von dem Ausmaß und der Art des Gewebeverlustes. Der Organismus startet diese verschiedenen Heilungsprozesse unmittelbar nach der Verletzung. Die Phasen können sich zeitlich und räumlich überlappen (Abb. 1):
- Exsudationsphase (Reinigungs- /Entzündungsphase): Unmittelbar nach der Verletzung beginnt die Reinigung der Wunde. Aus den verletzten Gefäßen sickert Blut und spült eingedrungene Keime und kleine Fremdkörper heraus. Dann wird die Wunde durch Thrombozyten verklebt und nach Aktivierung des Gerinnungssystems ein Fibrinnetz gebildet, das die Wunde mit festem Pfropf verschließt. Im Anschluss daran ist das Immunsystem sehr aktiv, um Mikroorganismen abzutöten und die Heilung zu stimulieren. Daher können an der Wunde leichte Entzündungszeichen wie Rötung und Schwellung beobachtet werden. Wenn eine Mischung aus Plasma und Abwehrzellen an der Oberfläche der Wunde austritt, bezeichnet man diese als Wundexsudat. Es unterstützt die Wundreinigung und bildet das für die weitere Heilung notwendige feuchte Wundmilieu. Die Exsudationsphase dauert bei unkomplizierten Wunden bis zu drei Tage.
- Granulationsphase (Proliferationsphase): Etwa ab dem vierten Tag wird neues Gewebe in der Wunde gebildet. Fibroblasten (Bindegewebszellen) wandern aus dem umliegenden Gewebe in die nun gereinigte Wunde ein und füllen den Gewebsdefekt auf. Parallel wird das Fibrinnetz allmählich abgebaut. Kapillaren wachsen in das neu entstehende Gewebe ein und ermöglichen eine ausreichende Versorgung der neu gebildeten Zellen mit Sauerstoff und Nährstoffen. Schließlich wird durch die Produktion von Kollagen das neue Gewebe verfestigt. Das Füllgewebe ist grob gekörnt (lateinisch granulum = Körnchen), tiefrot und glänzt feucht. Noch ist das Gewebe sehr empfindlich und kann bei mechanischer Beanspruchung leicht aufreißen und bluten. Die Exsudation der Wunde lässt nach. Optimal ist in dieser Phase ein feuchtes Wundmilieu, denn beim Austrocknen der Wunde entsteht Schorf, der das weitere Zellwachstum hemmt. Die Wundauflage sollte außerdem eine möglichst ungestörte Wundruhe gewährleisten.
- Epithelisierungsphase: Ab dem fünften bis zehnten Tag wandern Epithelzellen von den unverletzten Wundrändern auf die Oberfläche des Granulationsgewebes und wachsen dort fest. Diese Epithelschicht verdickt sich allmählich und verschließt die Wunde stabil und vollständig. Auch sie braucht für gutes Wachstum ein feuchtes, warmes Milieu. Anfangs ist die Epithelschicht noch dünn und verletzlich, daher sollte sie vor mechanischen Belastungen geschützt werden. Die Wundauflage sollte keinesfalls mit der Wunde verkleben und möglichst mehrere Tage auf der Wunde verbleiben können, damit die Wundruhe gewährleistet wird. Parallel dazu wird das Granulationsgewebe mehr und mehr zu Kollagen-haltigen Bindegewebsfasern, dem Narbengewebe, umgebaut. Je nach Größe der Verletzung kann dieser Umbau Monate oder sogar Jahre dauern. Eine frische Narbe ist rötlich, später verblasst sie durch Abnahme der Zahl der Blutgefäße.
Grenzen der Selbstmedikation
Bei starken Blutungen, Schnittwunden, die tief oder größer als einen Zentimeter sind, tief in der Wunde steckenden Fremdkörpern, klaffenden, ausgefransten Wundrändern oder Empfindungsstörungen und Bewegungseinschränkungen sollte man die Wunde nicht selbst versorgen, sondern mit einer sterilen Auflage (Kompresse, Verbandpäckchen) bedecken und einen Arzt aufsuchen. Ebenso, wenn während der Wundheilung eine Infektion, erkennbar an Schwellung, Rötung, Wärme und Wundschmerz, auftritt. Bilden sich bei einer Schnitt- oder Schürfwunde gelbliche bis bräunliche Fibrinbeläge, sollten diese entfernt werden, da sie die Wundheilung durch Behinderung des Zellwachstums stören. Auch Nekrosen, braune oder schwarze, ledrige Beläge von abgestorbenen Gewebefragmenten, beeinträchtigen die Heilung. Die Wunde sollte in diesen Fällen durch einen Arzt kontrolliert werden. Bei einer Verletzung sollte zudem immer der Tetanus-Schutz geprüft werden. Liegt die letzte Tetanus-Impfung mehr als zehn Jahre zurück, sollte man sich an den Hausarzt wenden.
Wundreinigung ist die Basis einer optimalen Wundheilung
Eine schnelle und ungestörte Heilung ist nur bei sauberen Wunden möglich, die sich nicht infizieren. Daher sollten auch kleine Bagatellverletzungen immer gereinigt und gegebenenfalls desinfiziert werden, bevor eine geeignete Wundauflage angelegt wird. Wichtig dabei ist: Die Wunde nicht anfassen! Durch die Finger können Keime oder Fremdkörper eingebracht werden. Schnittwunden lässt man etwas ausbluten. Dadurch reinigt sich die Wunde selbst. Danach sollte sie auf Fremdkörper untersucht werden, da beispielsweise an Messern häufig Reste von Schnittgut wie Holzstaub oder feine Gemüsefasern haften. Schürfwunden sind sehr häufig durch Partikel verunreinigt.
Zur Reinigung einer Wunde im häuslichen Bereich ist bei kleinen Verletzungen klares, sauberes, fließendes Leitungswasser in Trinkwasserqualität geeignet. Bei Spülung unter dem Wasserhahn sollte auf eine mittlere Temperatur geachtet werden. Noch besser ist physiologische Kochsalzlösung (0,9% NaCl), da sie steril ist. Bei der Abgabe ist der Hinweis wichtig, dass unkonservierte Kochsalzlösung nach der Anwendung entsorgt werden muss. Auch fertige Wundspüllösungen, wie zum Beispiel Prontosan® Wound Spray oder Hansaplast® Wundspray antiseptische Wundreinigung, die bereits ein Antiseptikum enthalten, können eingesetzt werden. Ringerlösung ist ebenfalls geeignet, allerdings sollte sie für eine optimale Wirkung der Elektrolyte länger auf die Wunde einwirken. Winzige Fremdkörper werden so herausgespült. Kleine Fremdkörper wie Steinchen oder Glassplitter bei einer Schürfwunde, die nur oberflächlich eingedrungen sind, können mit einer sauberen Pinzette entfernt werden. Am besten eignet sich eine spitze Splitterpinzette.
Antiseptika zur Desinfektion
Ein optimales Desinfektionsmittel sollte ein breites Wirkspektrum besitzen, durch Blut und Eiweiß möglichst wenig inaktiviert werden, die Wundheilung nicht hemmen, sondern eventuell sogar fördern, möglichst keine toxischen Effekte auf das Gewebe haben, gut verträglich und schmerzlos in der Anwendung sein und ein geringes Allergierisiko besitzen. Mittel der ersten Wahl bei Antiseptika sind die farblosen Wirkstoffe Octenidin und Polihexanid (Tab. 1). Diese sollten so aufgetragen werden, dass sie die Wunde vollständig benetzen und ausreichend lange einwirken. Weitere Wirkstoffe, die im privaten Umfeld eingesetzt werden, sind Povidon-Iod und Tyrothricin. Als obsolet für die Wundversorgung gelten Wasserstoffperoxid-Lösung, Chlorhexidin, Gentianaviolett, Iodoform und Borsäure, da diese Wirkstoffe die Heilung hemmen.
Wirkstoff |
Präparate (Beispiele) |
Wirkung/Indikation |
Besonderheiten |
|---|---|---|---|
Octenidin |
Octenisept® Wund-Desinfektion Spray (zur Wirkverstärkung kombiniert mit Phenoxyethanol) und Octenisept® Wundgel,
Octenilin® Wundgel
|
|
|
Polihexanid |
Hansaplast® Wundspray, Prontosan® Wound Spray,
Hemo Sept Wundspray
|
|
|
Povidon-Iod (PVP-Iod) |
Betaisodona® Lösung und Salbe,
Braunol® Schleimhautantiseptikum, Polysept® Lösung und Salbe, PVP-Jod AL Salbe,
PVP-Jod-ratiopharm® Salbe,
PVP-Jod-Salbe Lichtenstein
|
|
|
|
Tyrothricin
(Peptidgemisch aus Tyrocidin und Gramicidin)
|
Tyrosur® Wundheilgel |
|
|
Trockene Wundversorgung für primär heilende Verletzungen
Prinzipiell kann eine trockene oder eine feuchte Wundversorgung stattfinden. Welche Art der Wundversorgung sinnvoll ist, hängt von der Art der Wunde ab. Unter trockener oder auch traditioneller Wundversorgung versteht man die Behandlung mit Wundauflagen, die die Wunde abdecken und das Wundsekret und Blut aufsaugen. Die Pflaster oder Verbände schützen die Wunde vor Keimen und mechanischer Belastung. Nachteilig ist, dass sich unter trockenen Wundauflagen Wundschorf bildet. In dieser festen Kruste sind für die Heilung wichtige Bestandteile der Wundflüssigkeit wie Enzyme, Hormone und Zellen des Immunsystems wirkungslos. Wundschorf hemmt die Einwanderung neu gebildeter Zellen in den Wundbereich und verzögert so den Heilungsprozess. Außerdem kann er mit der Wundauflage verkleben, wodurch die Wunde beim Verbandwechsel aufreißt. Die trockene Wundversorgung ist gut geeignet für die Erstversorgung und für nicht infizierte primär heilende Verletzungen, zu denen Schnittwunden gehören. Primär heilende Wunden haben bei richtiger Versorgung nur einen schmalen Wundschorf, da die glatten Wundränder eng aneinander liegen.
Arten der trockenen Wundabdeckung
Wundschnellverbände, die umgangssprachlich als Pflaster bezeichnet werden, bestehen aus einem einseitig klebenden Trägermaterial und einer saugenden Wundauflage auf der Kleberseite. Es gibt sie unsteril und steril. Unsterile Pflaster sind als Meterware zum Abschneiden oder als Strips jeweils in verschiedenen Größen erhältlich, es gibt Spezialformen, z. B. für Fingerkuppen und -gelenke. Außerdem können sie elastisch, wasserabweisend, wasserfest oder hautfreundlich sein. Eine Auflage von Silberionen hat eine leicht antibakterielle Wirkung. Die Außenseite ist meist hautfarben oder weiß, manche Wundschnellverbände sind transparent oder besitzen als sogenannte Kinderpflaster einen farbigen Dekor. Sie gehören zur Versorgung kleinerer Verletzungen in jede Hausapotheke (Tab. 2).
Produktgruppe |
Eigenschaften |
Produkte (Beispiele) |
|---|---|---|
sterile Pflaster, atmungsaktiv |
|
Curapor®, Cosmopor®, Cutiplast® Plus steril, Dermaplast® Medical leicht blutende Wunde, DracoPor soft, GoTa-Por® Wundpflaster, GoTa-silber Wundpflaster steril (mit Silber-Ionen), Hansaplast sensitive XL steril / med sensitive XL steril (mit Silber-Ionen), Ratioline® Wundverband steril |
sterile Pflaster, wasserdicht |
|
Curapor® transparent, Cosmopor® waterproof, Dermaplast® Medical Wundpflaster wasserdicht, DracoPor® waterproof, GoTa-Por® PU-Wundfilm, Hansaplast® Aqua Protect XL / XXL Wasserdichtes steriles Pflaster, Ratioline® Aqua Duschpflaster steril |
unsterile Pflaster, hautfreundlich |
|
Curaplast® sensitive, DracoPlast soft, Gothaplast® Wundpflaster comfort / sensitiv, Hansaplast Sensitive, Hansaplast Silicone Soft, Ratioline® sensitive, Ratioline® elastic |
unsterile Pflaster, starke Klebekraft |
|
DracoPlast® Classic Pflaster, Gothaplast® standard / Textil, Gothaplast® elastisch / Textil, Hansaplast Classic, Hansaplast Elastic / med Elastic (mit Silber-Ionen), Hansaplast Universal / med Universal (mit Silber-Ionen) |
|
unsterile Pflaster, wasserfest wasserabweisend
wasserdicht
|
|
Curaplast® Strips wasserfest, DracoPlast® waterproof Pflasterstrips, Gothaplast® Wundpflaster robust wasserabweisend, Hansaplast Aqua Protect, Hansaplast Elastic+ Pflaster waterproof, Hansaplast extra robust waterproof, Ratioline® aqua |
Finger- und Fingerkuppenpflaster |
|
Curaplast® Fingerverband sensitiv, DracoPlast® waterproof Fingerkuppenpflaster, DracoPlast® Fingerstrips elastic, Gothaplast® Fingerkuppenpflaster, Gothaplast® Fingerpflaster, Hansaplast Fingerstrips, Hansaplast Aqua Protect Handset (standard, Finger- und Fingerkuppenpflaster) |
Weitere trockene Wundauflagen sind Kompressen in unterschiedlichen Größen. Für die Wundversorgung sollten sie steril sein. Sie bestehen aus Verbandmull (z. B. ES-Kompressen Hartmann®, Gazin®, DracoFix®), Vliesstoff (z. B. Drako®, Vlivasoft®, Medicomp®) oder für stärkere Saugkraft aus Vlies mit Zellstoffkern (z. B. Zemuko®, Drako® Saugkompressen, Zetuvit®, Zetuvit® plus). Kompressen müssen fixiert werden. Dafür eignen sich klebende oder nicht klebende Fixierbinden, beispielsweise von den Firmen Drako, Hartmann und Lohmann & Rauscher (L & R). Zur Erstversorgung von Wunden werden meist Mullkompressen oder Verbandpäckchen, bei denen die Wundauflage bereits auf einer Mullbinde zur Fixierung angebracht ist, verwendet.
Ein Spezialfall für Schnittwunden sind die oft als Klammerpflaster bezeichneten Wundverschlussstreifen (z. B. 3M™ Steri-Strips, Dermaplast® Medical Schnitt- und Platzwunden, GoTa-Por® Wundnahtstreifen, Leukostrip®, Omnistrip®). Sie dienen dem Wundverschluss bei oberflächlichen Schnittverletzungen und verhindern ein Auseinanderklaffen der Wundränder. Nach der Wundreinigung wird die Blutung mit einer sterilen Kompresse, eventuell unter leichtem Druck, gestillt. Dann wird der Streifen auf die trockene (wichtig, sonst kleben die Streifen nicht ausreichend!) Haut aufgebracht. Dabei drückt man die Wundränder zusammen und klebt ein oder mehrere Streifen quer zur Wunde darüber. Sie müssen seitlich der Wunde gut haften. Die Streifen können bei gutem Verlauf der Heilung mehrere Tage auf der Wunde verbleiben und sollten mit einer Wundauflage abgedeckt werden.
Feuchte Wundversorgung bei größeren oder nässenden Wunden
Hydroaktive (wasserregulierende) Wundauflagen schaffen ein feuchtes Wundklima, das für den Ablauf der Granula-tions- und Epithelisierungsphase der Wundheilung sehr wichtig ist. Auch die Zellen des Immunsystems können nur im feuchten Milieu gut arbeiten. Diese Wundauflagen verkleben nicht mit der Wundoberfläche, so dass das Abziehen schmerzlos ist und das neu gebildete Gewebe nicht zerstört wird. Die in der Wundauflage verwendeten Substanzen (z. B. Alginate, Hydrofiber, Hydrogele, Hydrokolloide, Polyurethan-Schäume oder -Gele, Polyacrylate) bilden ein Gel, das je nach Wirkstoff auch mehr oder weniger große Mengen an Wundflüssigkeit absorbiert. Zum Aufsaugen einer starken Blutung sind sie dagegen nicht geeignet. Das wasserabweisende, atmungsaktive Trägermaterial schützt gegen äußere Einflüsse und ermöglicht Duschen und Baden.
Gerade für Schürfwunden ist die feuchte Wundversorgung sehr gut geeignet. Die Pflaster werden aufgeklebt, sobald eine etwaige Blutung zum Stillstand gekommen ist. Ein schmerzhafter Pflasterwechsel durch verklebenden Schorf wird vermieden. Das hydroaktive Pflaster kann mehrere Tage auf der Wunde verbleiben, bis es sich von selbst ablöst.
In Wundauflagen für den Handverkauf werden Hydrokolloide, Hydrogele und Polyurethan-Gele eingesetzt. Alle diese Wundauflagen dürfen nicht auf infizierten Wunden angewendet werden.
Hydrokolloide können Flüssigkeit spenden und adsorbieren. Sie eignen sich also für trockene und nässende Wunden. Hydrokolloide bilden mit Wundsekret ein gelbliches Gel, das ähnlich wie Eiter aussieht und riecht. Um eine Verwechslung damit zu vermeiden, sollte ein Kunde, der diese Wundauflagen erstmalig kauft, darauf hingewiesen werden. Der Verband kann bis zu sieben Tage auf der Wunde verbleiben und sollte erst gewechselt werden, wenn er sich blasig aufwirft. Für die Selbstmedikation werden diese Produkte vor allem als Blasen-, Hornhaut- oder Herpespflaster angeboten. Für Schürfwunden gibt es beispielsweise Dermaplast® Medical Schürfwunden.
Hydrogele enthalten sehr viel Wasser und können die Wunde gut feucht halten, aber nur geringe Mengen an Sekret adsorbieren. Sie eignen sich vor allem für trockene Wunden. Im Gegensatz zu den flächig klebenden Hydrokolloidverbänden haben die Hydrogelpflaster einen Kleberand. Diese Folie ist meist sehr dünn und muss faltenfrei aufgeklebt werden. Beispiele sind GoTac® HydroGel Pflaster und Ratioline® Protect Gelpflaster.
Polyurethan-Gel, z. B. bei Hansaplast® schnelle Heilung, erzeugt ein feuchtes Milieu und ist nicht für stark sezernierende Wunden geeignet.
Literaturtipp
Therapeutisches Spektrum nutzen
Modernes Wundmanagement stellt hohe Anforderungen an die lokale Wundversorgung. Alginate, Hydrokolloide, Gele oder besser silberbeschichtet? Die Auswahl an Produkten ist groß. Einen kompakten Überblick mit allen wichtigen Informationen von Indikation und Wirkungsweise bis zu Produktfotos und Beschreibungen der Anwendung
Aufgrund der zahlreichen neu aufgenommenen Produkte jetzt in zwei Bänden!
Wundauflagen für die Kitteltasche
Von Anette Vasel-Biergans
4., vollständig neu bearbeitete und erweiterte Auflage, XVIII, 1727 S., 877 farb. Abb., 16 farb. Tab., 11,5 x 16,5 cm, 2 Bände, Flexibel, 68,80 Euro, ISBN 978-3-8047-3307-7
Wissenschaftliche Verlagsgesellschaft Stuttgart 2018
Einfach und schnell bestellen
Deutscher Apotheker Verlag, Postfach 10 10 61, 70009 Stuttgart
Tel. 0711 – 25 82 341, Fax: 0711 – 25 82 290
E-Mail: service@deutscher-apotheker-verlag.de
oder unter www.deutscher-apotheker-verlag.de
Sprühpflaster schützen oberflächliche Wunden
Bei kleinen, oberflächlichen Schnitt- oder Schürfwunden, die nicht mehr bluten oder nässen, sind Sprühpflaster geeignet, beispielsweise Flint® Sprühpflaster, Hansaplast® Sprühpflaster, Urgo® Sprühpflaster. Sie bilden einen flexiblen, transparenten, atmungsaktiven und wasserfesten Polymerfilm über der Wunde. Der Schutzfilm muss nicht entfernt werden, er löst sich nach einigen Tagen von selbst auf. Daher sind sie besonders gut für schwer zugängliche oder häufig bewegte Stellen geeignet. Nachteilig ist, dass der Schutz vor mechanischer Einwirkung gering ist, da eine polsternde Wundauflage fehlt.
Neues Produkt in Aussicht
Seit 2016 ist Episalvan®, ein Oleogel aus Birkenrinden-Trockenextrakt und Sonnenblumenöl, das als wirkbestimmenden Bestandteil Betulin enthält, von der Europäischen Kommission zur Behandlung oberflächlicher Hautwunden zugelassen. Die Reduktion der Zeit für die Wundheilung wird als relevant betrachtet. Das Gel wird in dünner Schicht auf die Wunde aufgetragen und mit einem Verband abgedeckt. In Deutschland wird die Markteinführung erwartet. |
Literatur
Zusammenfassung des Europäischen Öffentlichen Beurteilungsberichts (EPAR) für Episalvan, European Medicines Agency, EMA/89271/2016, EMEA/H/C/003938
Fachinformationen der genannten Präparate, Stand August 2018
Fernandez R, Griffiths R. Water for Wound cleansing, Cochrane Database Syst Rev 2012;(2):CD003861, doi:10.1002/14651858.CD003861.pub3 Review
Kramer A, Dissemond J et al. Schlussfolgerungen aus dem Konsensus Wundantiseptik 2018 für die Auswahl von Wundantiseptika. Universitätsmedizin Greifswald, abstract.krankenhaushygiene.de, Abruf am 24. August 2018
Kujath P, Michelsen A. Wunden – von der Physiologie zum Verband. Dtsch Ärztebl 2008;105(13):239-248, doi:10.3238/arztebl2008.0239
Vasel-Biergans A. Wundauflagen für die Kitteltasche, Wissenschaftliche Verlagsgesellschaft Stuttgart 2010
Wilson F, Kohm B. Verbandmittel, Krankenpflegeartikel, Medizinprodukte. Deutscher Apotheker Verlag, Stuttgart 2014
Produktinformationen der Herstellerfirmen, Stand August 2018






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.