
- DAZ.online
- DAZ / AZ
- DAZ 16/2018
- „Luft anhalten“ – ...
Bildgebende Verfahren
„Luft anhalten“ – und „weiter atmen“
Das Röntgenbild als Urahn der medizinischen Bildgebung
Die heute eingesetzten Modalitäten zur diagnostischen Bildgebung lassen sich grob in Verfahren mit und ohne Einsatz von Röntgenstrahlung unterteilen. Letztere beruhen auf der Anwendung von Ultraschall oder magnetischen Impulsen. Strahlenbasierte Verfahren sind eine Domäne sowohl der diagnostischen Radiologie (z. B. Röntgen, CT) als auch der Nuklearmedizin (z. B. PET), wobei die Schnittmengen zunehmen (z. B. PET-CT). Einteilen lassen sich die bildgebenden Modalitäten auch unter eher diagnostisch-funktionellen Gesichtspunkten (s. Tab. 1).
Klassische Röntgenverfahren |
Anwendung: zweidimensionale Darstellung; vor allem zur Untersuchung von Extremitäten, Skelett, Thorax und Abdomen; Mammografie mit speziellem Röntgengerät; Durchleuchtung hauptsächlich zur dynamischen Bildgebung während invasiver und operativer Maßnahmen
|
Schnittbildverfahren |
Anwendung: dreidimensionale und überlagerungsfreie Schicht-für-Schicht-Darstellung; nahezu universell einsetzbar; MRT dank hohem Weichteilkontrast insbesondere für stark wasserhaltige Organe und Strukturen geeignet, CT besser für knöcherne Strukturen geeignet
|
Sonografie |
Anwendung: zwei- oder dreidimensionale Organ- und Gewebedarstellung auch außerhalb der Radiologie, z. B. in HNO, Kardiologie, Gynäkologie; mit Dopplereffekt Untersuchung des Blutflusses in Gefäßen
|
Funktionsdiagnostik |
Anwendung: nuklearmedizinische Funktionsuntersuchungen nach Injektion eines Radiopharmakons; insbesondere für Strukturen mit hoher Stoffwechselrate geeignet (Tumoren, Metastasen), aber auch für Organdysfunktionen, z. B. der (Neben-)Schilddrüse
|
Ein Armbruch als erstes Röntgenbild
Trotz der Entwicklung von Schnittbildverfahren wie CT oder MRT handelt es sich bei der konventionellen Röntgenaufnahme nach wie vor um eine – zumal relativ kostengünstige – diagnostische Standardmethode. Zu den klassischen Indikationen gehört die Feststellung von Verletzungen, Erkrankungen oder Größenveränderungen des knöchernen Skeletts oder des Brustkorbs.
Ende 1895 entdeckte Wilhelm Conrad Röntgen die nach ihm benannte Strahlung, bereits im darauffolgenden Jahr zeigte die Aufnahme eines gebrochenen Unterarms ihre diagnostische Einsatzmöglichkeit. Nicht nur die konventionelle Röntgenuntersuchung beruht auf diesem Prinzip, sondern auch später entwickelte Verfahren wie die Durchleuchtung, die Angiografie und die Computertomografie. Allerdings erschien 1896 mit der Falldarstellung von Hautveränderungen und Haarausfall an einer geröntgten Hand auch der erste Bericht über mögliche Strahlenschäden.
Thermische Elektronenemission aus Glühkathode
Röntgenstrahlung gehört wie sichtbares Licht, Mobilfunk, UV- oder Gamma-Strahlung zu den elektromagnetischen Wellen. Bei der Wirkung von Strahlung auf Materie, etwa biologisches Gewebe, wird Energie übertragen. Hierbei können ab einem bestimmten Energieniveau – bei Röntgen- oder γ-Strahlen der Fall – Bindungselektronen aus Atomen und Molekülen entfernt werden. Durch diesen indirekten Ionisierungsprozess verändern die betroffenen Teilchen ihre Struktur.
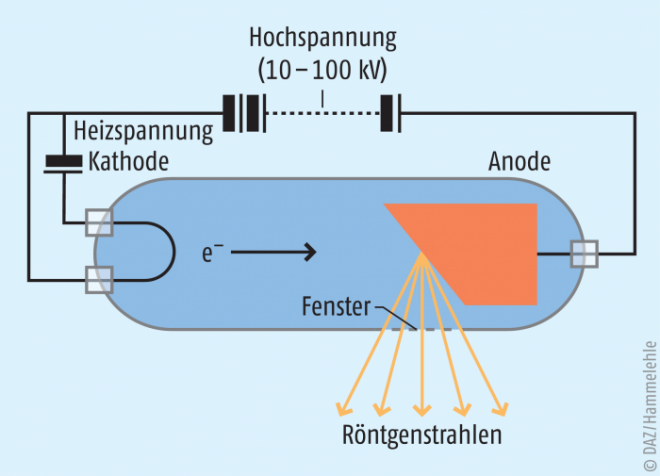
Erzeugt werden Röntgenstrahlen durch einen Kathodenstrahler, der sich in einer Hochvakuumröhre befindet (s. Abb. 1). Zwischen der negativ geladenen Glühkathode und der positiv geladenen Anode wird eine Hochspannung von ca. 30 bis 200 Kiloelektronenvolt (keV) angelegt. Durch die entstehende Hitze werden Elektronen in Schwingungen gebracht und aus der Kathode freigesetzt (thermische Elektronenemission), worauf sie zur rotierenden tellerförmigen Anode gelangen, an der sie durch einen sog. Wehnelt-Zylinder fokussiert werden.
Magere Energiebilanz: Röntgenstrahlung nur 1%
Beim Auftreffen der Elektronen im Brennfleck (Fokus) der Anode wird lediglich ein Prozent ihrer Energie in Röntgenstrahlung umgewandelt, hingegen werden 99 Prozent als Wärme freigesetzt. Daher muss die Anode aus einem besonders hitzebeständigen und wärmeleitfähigen Material bestehen. Heutige Anodenteller bestehen aus Molybdän und Graphit, die eigentliche Brennfleckbahn besteht aus Wolfram oder einer Wolfram-Rhenium-Mischung (sog. Verbundanode).
Bei der Wechselwirkung zwischen den Elektronen mit dem Anodenmaterial unterscheidet man zwei Formen:
- Ein Teil der aufprallenden Elektronen wird vom elektrischen Feld der Anode abgelenkt bzw. abgebremst und kann hierbei seine kinetische Energie als Photon abstrahlen. Hierdurch entsteht eine hochenergetische elektromagnetische „Bremsstrahlung“, die im Wesentlichen zur Erzeugung des Röntgenbildes genutzt wird.
- Ebenso kann durch den Aufprall ein vorhandenes Elektron von seiner bisherigen Schale in der Atomhülle, z. B. der K-Schale, auf eine Schale höherer Energie übergehen, z. B. die L- oder M-Schale (Anregung). Kehrt dieses Elektron wieder auf die Schale geringerer Energie zurück, gibt es die daraus resultierende Energiedifferenz in Form der sog. „charakteristischen Strahlung“ ab.
Attenuation wichtigster Faktor der Bildentstehung
Mithilfe von in den Strahlengang bewegten Blendensystemen wird die von der Anode ausgehende Röntgenstrahlung auf ein Nutzstrahlbündel begrenzt. Insbesondere die objektnahen Blenden dienen der Einstellung der sog. Feldgröße, damit nur der zu untersuchende Bereich gezielt bestrahlt wird.
Vom durchstrahlten Objekt oder Körper werden die Röntgenstrahlen absorbiert (d. h. geschwächt) und gestreut. Der Schwächungseffekt (Attenuation) ist aufgrund unterschiedlicher Absorptionsgrade von Geweben bzw. Strukturen der wichtigste Faktor bei der Bilderzeugung.
Abhängig ist die Absorption von Röntgenstrahlen von den vier nachfolgend genannten Faktoren:
- Dicke des durchstrahlten Gewebes,
- Dichte des durchstrahlten Gewebes,
- dritte Potenz der Ordnungszahlen der chemischen Elemente des Gewebes,
- dritte Potenz der Energie der Röntgenstrahlen.
Kontrastmittel bei zu ähnlicher Röntgendichte
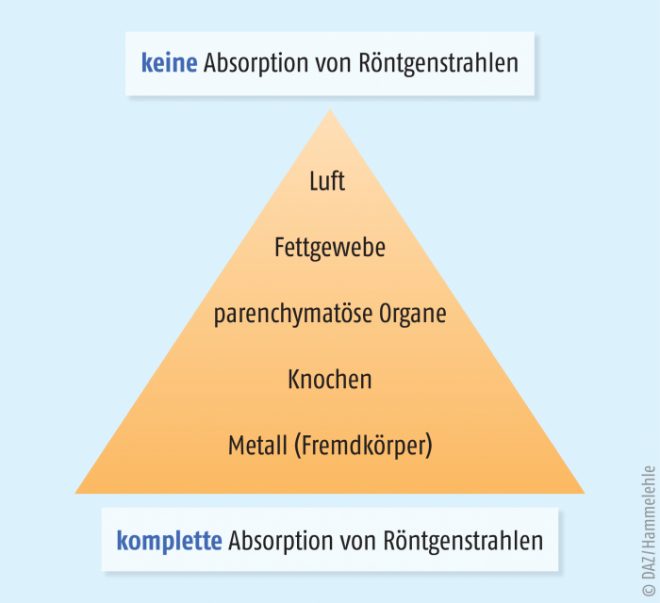
Aus den Ordnungszahlen der wichtigsten im Organismus vorkommenden chemischen Elemente (s. Tab. 2) ergibt sich für folgende Gewebe eine ansteigender Röntgendichte:
Fettgewebe – parenchymatöse Organe – Knochen (Abb. 2).
AtomOrdnungszahl
|
AtomOrdnungszahl
|
|---|---|
Wasserstoff (H)1 |
Iod (I)53 |
Kohlenstoff (C)6 |
Barium (Ba)56 |
Stickstoff (N)7 |
Wolfram (W)74 |
Sauerstoff (O)8 |
Blei (Pb)82 |
Calcium (Ca)20 |
Da sich Weichteilgewebe und parenchymatöse Organe in ihrer Absorption nur wenig unterscheiden, können dem Patienten vor dem Röntgen Elemente mit hoher Ordnungszahl, z. B. Iod oder Barium, als Kontrastmittel enteral oder parenteral zugeführt werden. Darüber hinaus werden Elemente mit noch höherer Ordnungszahl – in der Regel Blei – zur Abschirmung von Röntgenstahlen verwendet, so für
- die Einblendung der Strahlenbündel mithilfe von Bleilamellen,
- die Abschirmung der Röntgenröhre selbst,
- den Schutz von Patient sowie Personal durch Mäntel, Schürzen oder speziellen Abdeckungen aus Blei oder Bleiverbundstoffen.
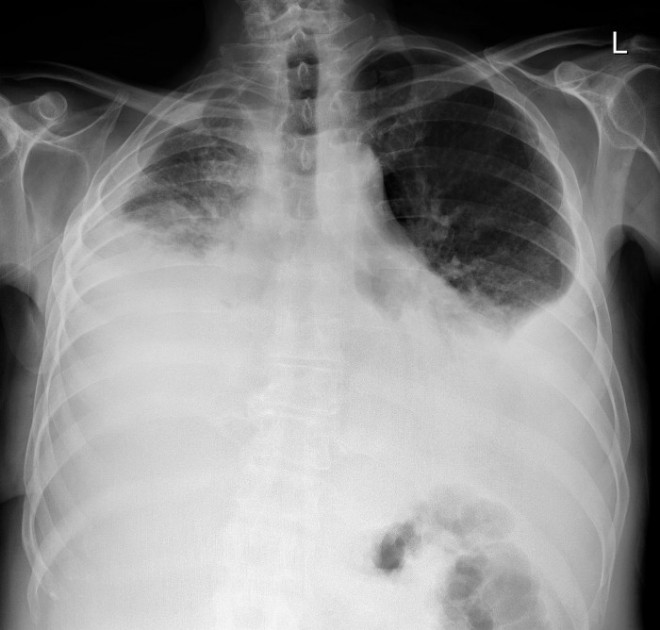
Die zwischen Kathode und Anode erzeugte Röhrenspannung kann je nach medizinischer Indikation gezielt in ihrer Qualität verändert werden. So lässt sich z. B. die Lunge besser mithilfe einer energiereichen (radiologisch: „harten“) Strahlung beurteilen, weil in der erzeugten Thoraxaufnahme die Rippen fast transparent erscheinen (Tab. 3).
„weich“ |
„hart“ |
|---|---|
|
|
Streuung verschlechtert Bildqualität
Die oben genannte Streuung beruht auf dem Compton-Effekt: Durch den Zusammenstoß eines Photons aus dem Primärstrahlengang mit einem Elektron
- wird seine Energie partiell auf das Elektron übertragen,
- durchdringt das Photon den durchstrahlten Körper zwar weiter, aber mit geänderter Richtung und verminderter Energie.
Das somit „abgelenkt“ aus dem Körper austretende Photon schwärzt den Film an einer nicht mehr der primären Lokalisation entsprechenden Stelle. Die Folge ist eine Verschlechterung der Bildqualität. Um diesen unerwünschten Effekt zu verhindern, wird zwischen Objekt und Röntgenfilm ein Streustrahlenraster platziert, in dem parallel zur Primärstrahlung Bleilamellen angeordnet sind. Hierdurch werden alle gestreuten, das heißt mit verändertem Winkel einfallenden Photonen absorbiert.
Digitales Röntgen heute Standard
Im Vergleich zum analogen Röntgen trifft der Anteil der Röntgenstrahlung, der das Streustrahlenraster passiert hat, auf ein digitales Detektorsystem. Bei indirekten Festkörperdetektoren wird die Strahlung mittels eines Szintillators (z. B. Cäsiumiodid) in sichtbares Licht umgewandelt. Ein als Fotodiode wirkender Halbleiter (z. B. Silicium) wandelt das Bild in Elektronen, sodass mithilfe eines Transistors jedes Bildelement (Pixel) einzeln ausgelesen werden kann. Bei direkten Detektoren entfällt der Schritt über Szintillator und Fotodiode, und das elektronische Signal wird direkt ausgelesen.
Wesentliche Vorteile sind eine geringere Strahlendosis, ein höherer Dynamikumfang und die dauerhafte Speicherung bzw. Vervielfältigung in einem einheitlichen Format (DICOM = Digital Imaging and Communications in Medicine).
Möglichst größengenaue Darstellung
Je größer der Objekt-Film-Abstand (OFA) ist, desto größer wird die darzustellende Struktur abgebildet. Daher sollte man bei der Einstelltechnik darauf achten, dass die zu beurteilende Region immer so nah wie möglich an den Film oder Detektor gebracht wird. So sollten Thoraxaufnahmen, wenn klinisch machbar, bevorzugt im posterior-anterioren Strahlengang durchgeführt werden, damit das Herz nicht im Verhältnis „zu groß“ dargestellt wird.
Weiterhin sollten Röntgenaufnahmen möglichst in zumindest zwei Ebenen erfolgen, da eine Einzelaufnahme nur ein zweidimensionales Summationsbild eines dreidimensionalen Untersuchungsobjekts bedeutet. Aufnahmen in mehreren Ebenen – zumeist Frontal- und Seitebene – bieten folgende Vorteile:
- eine korrekte räumliche Zuordnung sichtbarer Strukturen, z. B. Gefäße,
- ein vermindertes Risiko, einen auffälligen Befund durch Überlagerungen zu übersehen.
Direkte und indirekte Zellschädigung
Dass ionisierende Strahlung beim Durchdringen von Materie einen Teil ihrer Energie durch Absorption verliert, ist nicht nur essenziell für das Erzeugen der Röntgenaufnahme, sondern auch verantwortlich für ihre potenziell schädliche Wirkung auf biologische Gewebe. Dies kann entweder durch eine direkte Zellschädigung geschehen oder indirekt durch die Umwandlung eines Wassermoleküls in eine hochreaktive oxidative Spezies („Radikalbildung“). Zu berücksichtigen ist hierbei, dass es Gewebe und Organe unterschiedlicher Strahlensensibilität gibt (Tab. 4).
hoch |
mittelmäßig |
niedrig |
|---|---|---|
|
|
|
Prinzipiell können verschiedene Formen von Strahlenschäden unterschieden werden:
- Somatische Strahlenschäden betreffen Folgeerscheinungen am Körper des Individuums, das selbst der Strahlung ausgesetzt war. Frühschäden sind z. B. Hauterythem oder Veränderungen des peripheren Blutbildes, Spätschäden können maligne sein (z. B. Leukämie) oder nicht maligne (Linsentrübung, Unfruchtbarkeit).
- Bei teratogenen Strahlenschäden handelt es sich um Strahlenfolgen, die vor allem während der Frühschwangerschaft eine (Organ-)Schädigung des Embryos verursachen.
- Genetische Strahlenschäden machen sich durch Veränderungen des Genmaterials erst in der Generation der Nachkommen bemerkbar.
Gesetzliche Regelung
Eine Strahlenexposition ist daher möglichst gering zu halten. In Deutschland bildet das sog. Atomgesetz den rechtlichen Rahmen des Strahlenschutzes. Hierbei regeln zwei Verordnungen den Umgang mit ionisierenden Strahlen im Detail, nämlich
- die Röntgenverordnung (RöV) die Anwendung von Röntgenstrahlen und
- die Strahlenschutzverordnung (StrlSchV) die Anwendung offener und umschlossener Radionuklide.
Als verbindliche Ausführungsbestimmungen dienen die Fachkunderichtlinie Medizin nach RöV sowie die Richtlinie Strahlenschutz in der Medizin, in denen spezielle Maßnahmen zum Schutz von Patienten und Personal sowie zur Qualitätssicherung vorgegeben werden.
Sämtliche Strahlenexpositionen müssen so niedrig gehalten werden, wie es unter Berücksichtigung medizinischer, technischer und wirtschaftlicher Faktoren vernünftigerweise erreichbar ist (ALARA-Prinzip = as low as reasonably achievable).
Grundregeln des Strahlenschutzes sind die folgenden „4 A“:
1. Abstand halten (die Dosis nimmt mit dem Quadrat des Abstandes von der Strahlungsquelle ab; Abstandsquadratgesetz).
2. Abschirmung gewährleisten (durch Einbringen absorbierenden Materials zwischen Person und Strahlungsquelle, z. B. Blei bei Photonenstrahlung).
3. Aufenthaltsdauer begrenzen (alle Vorbereitungen außerhalb möglicher Strahlenexposition treffen).
4. Aufnahme von Radioaktivität vermeiden (vor allem bei der Arbeit mit Radionukliden durch das Tragen adäquater Schutzkleidung).
Rechtfertigende Indikation
Diese Kriterien ersetzen jedoch nicht das Stellen einer sog. „rechtfertigenden Indikation“ (§ 23 RöV, § 80 StrlSchV) durch einen Arzt mit der erforderlichen Fachkunde im Strahlenschutz. Diese muss in jedem Fall die Feststellung einschließen, dass gegenüber dem Strahlenrisiko der gesundheitliche Nutzen einer diagnostischen oder therapeutischen Anwendung am Menschen überwiegt. Ebenso sind andere Verfahren zu berücksichtigen, die bei vergleichbarem gesundheitlichem Nutzen mit keiner oder einer geringeren Strahlenexposition verbunden sind. Eine rechtfertigende Indikation ist vor Ort auch dann zu stellen, wenn die Anforderung eines überweisenden Arztes vorliegt. Bei Frauen mit bestehender oder nicht auszuschließender Schwangerschaft ist die Dringlichkeit der Untersuchung besonders zu prüfen.
Beispielsweise gilt der Symptomkomplex „Husten, Fieber, Auskultationsgeräusch“, da die Fragestellung zur Ursachenklärung hier inkludiert sei, grundsätzlich als ausreichende Indikation für eine Thoraxaufnahme als Röntgenanwendung mit geringer Strahlenexposition. Weitere hier klinisch wichtige Zeichen können Dyspnoe, Schmerzen, Nachtschweiß, Dysphagie und ein reduzierter Allgemeinzustand sein. Tabelle 5 listet häufige Fragestellungen auf, bei denen eine Röntgen-Untersuchung medizinisch sinnvoll sein kann.
Region/Organ |
Verdachtsdiagnose |
|---|---|
Skelett |
|
Thorax/Lunge |
|
Thorax/Herz |
|
Abdomen |
|
Sonderfall Mammografie
Bei der Mammografie werden mit einer besonders energiearmen („weichen“) Röntgenstrahlung die Drüsenstrukturen der Brust dargestellt, wobei vor allem winzige Verkalkungen (Mikrokalk) einen ersten Hinweis auf Brustkrebs bedeuten können. Im Prinzip entstehen die Röntgenstrahlen in gleicher Weise wie beim konventionellen Röntgen, allerdings finden sich technisch einige Besonderheiten:
- Der entscheidende Faktor der Bildentstehung ist hier nicht die Bremsstrahlung, sondern die charakteristische Eigenstrahlung, die sich durch den beschriebenen Rücksprung von Elektronen auf eine energieärmere Schale (z. B. die K-Schale) ergibt. Hierzu wird eine Anode aus Molybdän eingesetzt, die diese charakteristische Strahlung im niederenergetischen Bereich zeigt (Röhrenspannung 23 – 35 kV).
- Bedingt durch die Form der weiblichen Brust sollte die Penetration durch die Röntgenstrahlung im Bereich der Mamille geringer ausfallen als thoraxwandnah. Hier lässt sich der sog. Heel-Effekt ausnützen, welcher besagt, dass die Intensität des von der Anode emittierten Strahlenbündels nicht einheitlich ausfällt. Vielmehr werden Strahlen, welche die Anode in einem stumpfen Winkel verlassen, aufgrund des längeren Weges stärker geschwächt als Strahlen, die in einem spitzen Winkel aus der Anode austreten. Dadurch, dass bei der Mammografieapparatur die Kathode thoraxwandnäher platziert ist als die Anode, ergibt sich dort – der Brustdicke entsprechend – eine höhere Strahlenintensität.
- Durch die Kompression der Brustdrüse lassen sich nicht nur die Streustrahlung und somit die erforderliche Dosis reduzieren, sondern auch die Bewegungs- und geometrische Unschärfe.
Durch alters- und funktionsbedingte Veränderungen weist auch ein normales Mammogramm eine erhebliche Variationsbreite auf. So zeigt sich prämenstruell eine deutlich höhere Parenchymdichte. Auch kommt es mit zunehmendem Alter zu einer physiologischen Involution des Drüsengewebes durch Fettgewebe. Hieraus ergibt sich eine transparentere Darstellung mit höherer Aussagekraft, da z. B. neu aufgetretene Herdbefunde besser abgrenzbar sind als in der mammografisch dichteren Brust (s. Tab. 6).
Diagnostik |
gutartig |
bösartig |
|---|---|---|
klinische Untersuchung |
|
|
Mammografie |
|
|
Zur Früherkennung des Mammakarzinoms bietet das deutsche Mammografie-Screening-Programm Frauen zwischen 50 und 69 Jahren eine Mammografie im Abstand von zwei Jahren an. Inwieweit ein Rückgang der Sterblichkeit auf der zunehmenden Diagnose kleinerer Karzinome beruht und nicht eher auf den verbesserten systemischen bzw. adjuvanten Therapieregimen, ist nach wie vor umstritten. Als weiterer Nachteil wird das Risiko der Überdiagnose genannt, also der Nachweis und die Behandlung von Tumoren, die im natürlichen Verlauf klinisch nicht mehr signifikant worden wären. |
Die Durchleuchtung als „Röntgen motion picture“
Im Gegensatz zum normalen statischen Röntgenbild ermöglicht die Durchleuchtung eine dynamische Darstellung, das heißt: Ähnlich wie bei einem Video werden Bildserien in Echtzeit erstellt, in der Regel unter Anwendung eines Kontrastmittels. Zum einen ist es dadurch möglich, funktionelle Abläufe zu untersuchen, z. B. bei Dysphagie alle Phasen des Schluckakts mit Testnahrung unterschiedlicher Konsistenz. Zum anderen lässt sich dieses Verfahren auch interventionell nutzen, etwa zur Positionierung bzw. Lagekontrolle transvenöser Sonden bei der Schrittmacherimplantation oder zur Überprüfung der Dichtigkeit von Anastomosen nach gastrointestinalen Eingriffen.
Bei der Durchleuchtung handelt es sich zumeist um zweidimensionale Projektionsaufnahmen einer Ebene. Wenn jedoch aus mehreren Aufnahmen aus unterschiedlichen Aufnahmewinkeln das Resultat berechnet wird, sind auch dreidimensionale Bildserien möglich. Bei einer Koronarangiografie erfolgt häufig eine biplane isozentrische Darstellung aus posteriorer und simultan linkslateraler Perspektive. Sie dient zur Diagnostik der Form und Verteilung der Koronararterien sowie zur Lokalisierung von Stenosen einschließlich deren Art und Ausmaß. In derselben Sitzung können Koronarstenosen unter Durchleuchtung im Rahmen einer perkutanen transluminalen coronaren Angioplastie (PTCA) mit einem Ballonkatheter dilatiert und mithilfe eines Stents dauerhaft offen gehalten werden.
Literatur
[1] Münter M, Weber KJ. Strahlenbiologie. In: Reiser M, Kuhn FP, Debus J (Hrsg). Radiologie. 4. Aufl. 2017. Georg Thieme Verlag
[2] Jäkel O, Karger CP. Physikalische Grundlagen. In: Reiser M, Kuhn FP, Debus J (Hrsg). Radiologie. 4. Aufl. 2017. Georg Thieme Verlag
[3] Grundlagen und Beispiele für die Erstellung von rechtfertigenden Indikationen: Ergebnisse der Arbeitsgruppe des Beirates der Ärztlichen Stelle Hessen, 2011
[4] Bundeärztekammer. Leitlinie der Bundesärztekammer zur Qualitätssicherung in der Röntgendiagnostik, 2007
[5] Mahnken A, Günther R. Skript Radiologie – Grundlagen der Diagnostik und Intervention. Philipps Universität Marburg, 2013
[6] Hünerbein R. Radiologische Verfahren. In: Reiser M, Kuhn FP, Debus J (Hrsg). Radiologie. 4. Aufl. 2017. Georg Thieme Verlag
[7] www.radiologie.de/untersuchungsmethoden-im-ueberblick/konventionelles-roentgen
[8] Achenbach T. Röntgenthorax – Indikationen, Limitationen, Befundung. Lege artis 2012;2:258-263
[9] Welch HG, et al. Breast-cancer tumor size, overdiagnosis, and mammography screening effectiveness. N Eng J Med 2016;375:1438-1447






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.