
- DAZ.online
- DAZ / AZ
- DAZ 4/2017
- Arzneimittel im Morbi-RSA
Arzneimittel-Recht
Arzneimittel im Morbi-RSA
Wie funktioniert der morbiditätsorientierte Risikostrukturausgleich?
Seit dem 1. Januar 2009 wird beim Bundesversicherungsamt (BVA) der morbiditätsorientierte Risikostrukturausgleich (Morbi-RSA) zwischen den Gesetzlichen Krankenkassen durchgeführt. Als Finanzausgleich hat er die Funktion, die Krankenversicherungsbeiträge der Versicherten bedarfsgerecht zu verteilen. Letztendlich will der Gesetzgeber so erreichen, „... dass eine Konzentration kranker, insbesondere chronisch kranker Versicherter bei einer bestimmten Krankenkasse für diese nicht zwangsläufig mit gravierenden Wettbewerbsnachteilen verbunden ist“ (Bundestags-Drucksache 14/6432, S. 14).
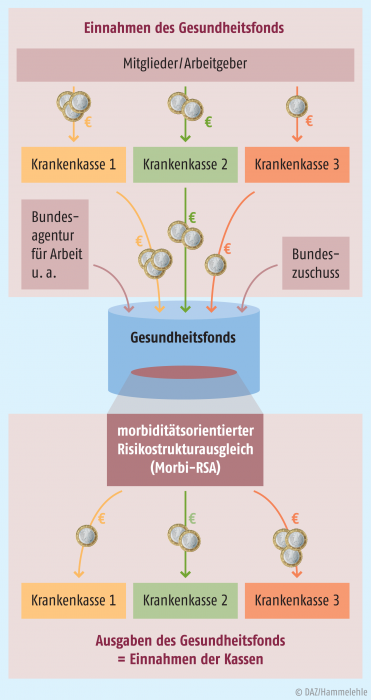
Gleichzeitig wurde die Finanzierungsbasis der Gesetzlichen Krankenversicherung (GKV) durch die Einführung des Gesundheitsfonds, in den seitdem alle Beitragseinnahmen und die Steuerzuschüsse des Bundes fließen, verändert. Die Krankenkassen erhalten daraus Zuweisungen für einzelne Versicherte, die mithilfe des Morbi-RSA ermittelt werden (s. Abb. 1). Dies hat zur Folge, dass eine Krankenkasse weniger (Krankenkasse 1) oder mehr (Krankenkasse 3) an Zuweisungen erhält, als durch sie vorher an Beitragseinnahmen an den Gesundheitsfonds überführt wurde.
Die Feststellung der Morbidität oder Krankheitslast der Versicherten im Morbi-RSA erfolgt direkt anhand der von den Ärzten gestellten Diagnosen und den verordneten Arzneimitteln. Das BVA erhält daher seit 2008 für alle GKV-Versicherten zur Durchführung des Morbi-RSA u. a. Diagnose-, Verordnungs- und Kostendaten von den Krankenkassen. Die Verordnungsdaten umfassen die Pharmazentralnummern (PZN) der Arzneimittel, die in den öffentlichen Apotheken zulasten der GKV auf Rezept abgegeben werden.
Funktionsweise des morbiditätsorientierten Risikostrukturausgleichs
Der Morbi-RSA wird jahresbezogen durchgeführt (für ein sogenanntes Ausgleichsjahr) und basiert auf drei Elementen: einem Versichertenklassifikationsmodell, welches prospektiv ausgestaltet ist, und einer vorgelagerten Krankheitsauswahl, die zusammen den Zuweisungsmechanismus bestimmen sowie der durch den Schätzerkreis der GKV vorgegebenen Zuweisungssumme.
Nachdem im Frühjahr eines Jahres die Auswahl von 80 Krankheiten getroffen und zum 30. September die Weiterentwicklung der Versichertenklassifikation festgelegt wird, tagt der Schätzerkreis, um die Einnahmen der GKV für das nächste Jahr zu schätzen und damit die maximale Verteilungssumme zu bestimmen. Mithilfe des Versichertenklassifikationsmodells wird der Verteilungsmechanismus vorgegeben, über den dieses Zuweisungsvolumen im folgenden (Ausgleichs-)Jahr an die Krankenkassen verteilt wird.
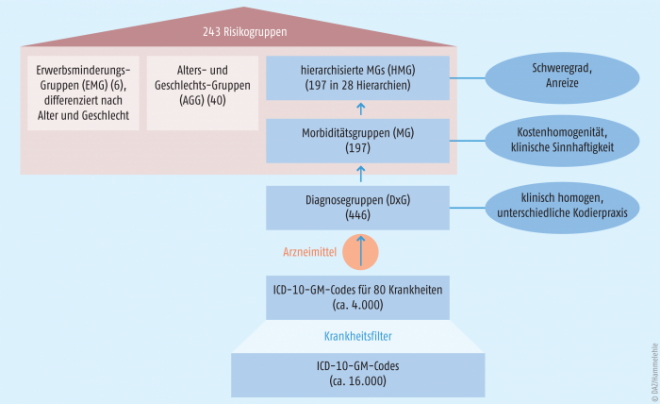
Versicherte werden mithilfe dieses Modells nach den Merkmalen Alter, Geschlecht, Bezug einer Erwerbsminderungsrente, Status „Kostenerstatter“ und Morbidität klassifiziert und entsprechenden Risikogruppen zugeordnet (s. Abb. 2). Dabei werden über eine gewichtete Kleinste-Quadrate-Regression Zuschlagshöhen für diese Risikogruppen berechnet und optimiert. Für kranke Versicherte ergeben sich sogenannte Morbiditätszuschläge (197 im Ausgleichsjahr 2016). Für die Einstufung nach Alter und Geschlecht hat das BVA 40 Gruppen gebildet und für die Erwerbsminderungsrentner sind 6 Gruppen vorgesehen. Jeder Versicherte wird genau einer Alters-Geschlechtsgruppe (AGG) zugeordnet. Die Zuweisungen, die die Krankenkassen für ihre Versicherten erhalten, berechnen sich additiv aus den einzelnen Zuschlägen, welche sich aus der Risikogruppenzugehörigkeit ergeben (s. Beispiel im Kasten).
Beispielrechnung für Zuweisungen
Für das Jahr 2016 erhielt eine Krankenkasse für eine 24 Jahre alte Frau ohne Erkrankungen eine Zuweisung von 1000 Euro (AGG5), für einen 64-jährigen gesunden Mann 1300 Euro (AGG33). Hat die 24-jährige Frau Schizophrenie, addiert sich zu den 1000 Euro noch ein Zuschlag von 4500 Euro entsprechend der Morbiditätsgruppe HMG54 für Schizophrenie. Gleiches gilt für einen 64-jährigen Mann mit Diabetes und Hypertonie. Hier summiert sich die gesamte Zuweisung auf 4300 Euro (AGG33+HMG19+HMG20+HMG91).
Grundsätzlich spiegeln die Morbiditätszuschläge die (erhöhten) Ausgaben wider, die im Durchschnitt von einer entsprechenden Erkrankung im Folgejahr verursacht werden (prospektives Modell). So soll sichergestellt werden, dass die Morbiditätszuschläge einen Risikoausgleich herbeiführen und nicht die tatsächlichen Behandlungskosten vergüten. Praktisch werden dabei Diagnosen und Verordnungen (Morbiditätsdaten) des Vorjahres mit den Leistungsausgaben im folgenden (Ausgleichs-)Jahr verknüpft.
Von der Diagnose zur hierarchisierten Morbiditätsgruppe
In Abbildung 2 sind die Krankheitsauswahl und das darauf aufbauende Klassifikationsmodell dargestellt. Aus ca. 16.000 Codes nach der amtlichen Diagnosenklassifikation ICD-10-GM (International Classification of Diseases, German Modification), aus denen für das Ausgleichsjahr 2016 358 Krankheiten gebildet wurden, werden durch die gesetzliche Einschränkung auf 80 Krankheiten ca. 4000 ICD-Codes ausgewählt.
Laut Gesetzgeber sollen besonders Krankheiten mit schwerwiegendem Verlauf, die kostenintensiv chronisch sind und bei denen die durchschnittlichen Leistungsausgaben je Versicherten die durchschnittlichen Leistungsausgaben aller Versicherten um mind. 50 vom Hundert übersteigen, berücksichtigt werden (§ 31 Abs. 1 Satz 1 Risikostrukturausgleichs-Verordnung).
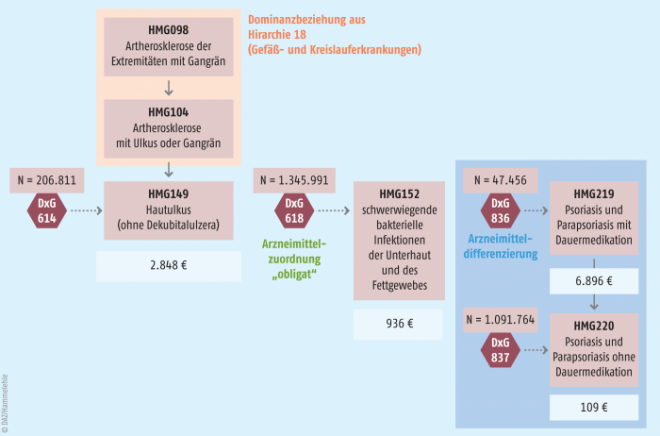
Aus ein oder mehreren ICD-Codes, die den Filter der Krankheitsauswahl durchlaufen haben, werden Diagnosegruppen (DxG) gebildet. Diese sollen klinisch homogen sein und eine unterschiedliche Kodierpraxis ausgleichen (Abb. 2). Eine oder mehrere DxGruppen werden nach ihren (einheitlichen) Kosten und klinischer Sinnhaftigkeit wiederum zu Morbiditätsgruppen (MG) zusammengefasst. Miteinander verwandte Morbiditätsgruppen, die unterschiedliche Schweregrade einer Erkrankung darstellen, werden hierarchisch in Beziehung gesetzt (HMG). Dabei wird die Logik verfolgt, dass die Schwere einer Krankheit durch den durchschnittlichen Kostenaufwand abgebildet wird. Mithilfe der Hierarchisierung soll die jeweils schwerwiegendste Manifestation einer Krankheit festgestellt werden. Nur für diese wird ein Zuschlag gewährt. Ansonsten könnten Unterschiede in der ärztlichen Kodierpraxis oder medizinischen Behandlungsverläufen zu einer nicht sachgemäßen Kombination von Zuschlägen führen. Ist ein Versicherter aufgrund seiner Einzeldiagnosen mehreren hierarchisch angeordneten Morbiditätsgruppen zuzuordnen, so wird also nur für die am höchsten stehende Morbiditätsgruppe ein Zuschlag gewährt. Die Abbildung 3 zeigt die Morbiditätsgruppen, die zur Hierarchie 22 „Erkrankungen der Haut“ gehören. Die 197 Morbiditätsgruppen im Ausgleichsjahr 2016 sind auf 28 Krankheitshierarchien verteilt.
Aufgreifkriterien DxGruppen
Die Zuordnung von Versicherten zu den Diagnosegruppen erfolgt direkt anhand der zu Abrechnungszwecken erhobenen ICD-Diagnosen aus der ambulanten Versorgung sowie der bei der Krankenhausentlassung maßgeblichen Haupt- und Nebendiagnosen. Bei den Diagnosen der niedergelassenen Ärzte erfolgt dabei die Einstufung des Versicherten in eine Morbiditätsgruppe im Regelfall erst, wenn eine Diagnose durch eine „Zweitdiagnose“ derselben Krankheit (i. S. des Morbi-RSA) in mindestens einem anderen Abrechnungsquartal bestätigt wurde (interne Validierung der Diagnosen, sogenanntes „M2Q“-Kriterium). Bei einigen Erkrankungen müssen andere Aufgreifkriterien erfüllt werden. So wird eine ICD-Diagnose aus dem stationären Bereich vorausgesetzt, wenn ein gleichzeitiger Krankenhausaufenthalt für notwendig gehalten wird, oder ein entsprechender Nachweis für eine Arzneimitteltherapie gefordert (externe Validierung). Im Klassifikationsmodell für das Ausgleichsjahr 2016 haben 29 Prozent der Diagnosegruppen als Aufgreifkriterium Arzneimittel.
Aufgreifkriterium Arzneimittel
Generell könnte bei allen Diagnosegruppen, bei denen dies medizinisch sinnvoll ist, auch ein Arzneimittelkriterium definiert werden. Tatsächlich bestehen bei vielen Krankheiten Therapiealternativen zu den Arzneimitteln. In diesen Fällen wäre ein Arzneimittelkriterium nicht nur nicht angezeigt, sondern kontraproduktiv, da dies einer unnötigen Zunahme der Arzneimitteltherapie in der Versorgung Vorschub leisten könnte (Versorgungsformneutralität).
Die Frage, ob und welche Arzneimittel einem Versicherten verordnet wurden, ist relevant bei zwei Prüfungen: Validierung und Differenzierung einer Diagnose.
Es gibt Diagnosegruppen, in denen eine Arzneimitteltherapie aus medizinischer Sicht in jedem Fall zwingend erforderlich ist (z. B. Diabetes mellitus Typ 1). Eine entsprechende Arzneimitteltherapie dient hier der Validierung der Diagnose: Ohne Arzneimittelverordnung wird der Versicherte nicht dieser Diagnosegruppe zugeordnet („obligate Arzneimittelzuordnung“). Für Diagnosegruppen, bei denen nur die klinisch relevanten Fälle eine Arzneimitteltherapie erhalten (z. B. Essentielle Hypertonie), kann über die Verordnungen der klinische Gehalt validiert werden („Arzneimittelzuordnung bei klinischer Relevanz“).
Innerhalb einer Diagnosegruppe kann die Arzneimittelprüfung in Form der Differenzierung verwendet werden. Beispielsweise gibt es unterschiedliche Zuschläge bei HIV/AIDS, abhängig davon, ob der Versicherte eine antiretrovirale Therapie erhält oder nicht. Ebenso wurde bei Blutern die Verordnung von Faktorersatzprodukten berücksichtigt. Die Differenzierung erfolgt unter der Prämisse, dass medikamentös behandelte Patienten in der Regel einen schwereren Krankheitsgrad aufweisen als Patienten ohne entsprechende Medikation. In aller Regel ist dies auch mit höheren Folgekosten assoziiert.
In der Abbildung 3 finden sich Beispiele für sowohl eine Validierung (DxG618) als auch eine Differenzierung (DxG836). Die Differenzierung ist an den zwei korrespondierenden Morbiditätsgruppen zu erkennen, eine mit und eine ohne Medikation (DxG837). Im Fall der Validierung gibt es nur eine Morbiditätsgruppe, da die Gruppe der Versicherten ohne entsprechende Medikation nicht zugeordnet wird.
Für das Ausgleichsjahr 2016 wurden für 132 DxG Arzneimittel als Aufgreifkriterium definiert, 11 in der Zuordnungsform „klinisch relevant“, 73 „obligat“ und 48 differenzieren bestimmte Diagnosen.
Berücksichtigungsfähige Arzneimittel bei Diagnosegruppen mit Arzneimittelzuordnung
Das Spektrum der Wirkstoffe, die im Rahmen eines Arzneimittelkriteriums geprüft werden, ist sehr breit angelegt. Es sollen alle Arzneimittelverordnungen erfasst bzw. entsprechende Wirkstoffe herangezogen werden, die plausibel als Therapie zu einer bestimmten Diagnosegruppe passen. Gleichzeitig soll die Verordnung eines Arzneimittels gegenüber einem anderen nicht begünstigt werden. Dies kann dazu führen, dass die Auswahl an manchen Stellen über die aktuellen Therapieempfehlungen hinausgeht. Die Arzneimittelauswahl erfolgt auf Basis des Anatomisch-Therapeutisch-Chemischen Klassifikationssystems für Arzneimittel (ATC).
Vom eingelösten Rezept zur Berücksichtigung im Morbi-RSA
Das BVA erhält das Verordnungsdatum, die PZN und die Anzahl der Einheiten der über öffentliche Apotheken abgerechneten Arzneimittel je Versichertenpseudonym.
Damit die verordneten Arzneimittel im Versichertenklassifikationssystem berücksichtigt werden können, werden den gemeldeten PZN die entsprechenden Wirkstoffe in Form ihrer ATC-Kodes zugeordnet.
Über das Produkt aus Anzahl Packungen und definierten Tagesdosen (DDD; defined daily doses) je Packung ergeben sich die Behandlungstage (BT) für diese Verordnung. Die so ermittelten BT werden den Diagnosegruppen zugeordnet und Diagnosegruppen-spezifisch aufsummiert.
Das Klassifikationsmodell unterteilt bei der Arzneimittelvalidierung in akute (mind. 10 BT) und chronische (mind. 183 BT) Krankheitsverläufe. Bei der Differenzierung gibt es mittlerweile neben der Dauermedikation, definiert als mindestens ein halbes Jahr (183 BT für Erwachsene, 92 BT für Kinder), auch eine Bedarfsmedikation mit der Grenze bei 42 BT (bzw. 21 für Kinder).
Zusammenfassung und Ausblick
Verordnungsdaten stellen neben den Diagnosedaten eine wesentliche Datengrundlage des RSA dar. In vielen Fällen reicht die bloße Kodierung einer Erkrankung bzw. ihres Schweregrades nicht aus. Rund 30 Prozent aller für den RSA relevanten Diagnosecodes führen nur dann zu einer Zuweisung, wenn auch eine entsprechende Arzneimitteltherapie vorliegt. Diese wird zur Bestätigung der Diagnosen aus der vertragsärztlichen Versorgung herangezogen. Darüber hinaus dienen Arzneimittel zur Identifikation unterschiedlicher Krankheitsverläufe oder Krankheitstypen (Differenzierung).
In den letzten Jahren hat die Anzahl an biotechnologisch hergestellten Wirkstoffen (Biologicals) mit spezifischen Indikationen kontinuierlich zugenommen. Gleichzeitig sind diese auch für den stetigen Anstieg der Arzneimittelausgaben in der GKV mitverantwortlich. Eine der Herausforderungen für die Zukunft wird es sein, diese Biologicals sachgerecht im Klassifikationssystem abzubilden.
Im Rahmen einer Evaluation ist geplant, im Jahr 2017 die Wirkung des Morbi-RSA zu überprüfen und die Folgen relevanter Vorschläge zur Veränderung des Morbi-RSA zu analysieren. |






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.