
- DAZ.online
- DAZ / AZ
- DAZ 31/2017
- Hepatotoxisch und ...
Phytoforschung
Hepatotoxisch und karzinogen
Pyrrolizidinalkaloide in Arznei- und Lebensmitteln sorgen für Probleme
Vorkommen von Pyrrolizidinalkaloiden
Pyrrolizidinalkaloide (PA) sind sekundäre Pflanzeninhaltsstoffe, die von Pflanzen zur Abwehr von Fraßfeinden gebildet werden. Das Vorkommen von PA wurde bisher in 13 Pflanzenfamilien bei über 300 Arten beschrieben, wobei diese Alkaloidklasse insbesondere bei Vertretern der Asteraceae, Boraginaceae, Orchidaceae und Fabaceae zu finden ist. Aufgrund chemotaxonomischer Überlegungen zur Verteilung der PA im Pflanzenreich kann mit deren Vorkommen in über 6000 Pflanzenspezies gerechnet werden, was mindestens 3% aller weltweit bekannten Blütenpflanzen entspricht [1]. PA-haltige Pflanzen sind innerhalb einzelner Pflanzenfamilien nicht unbedingt gleichmäßig verteilt, sondern mitunter nur in bestimmten Gattungen oder Triben zu finden: Bei den Asteraceae bilden beispielsweise innerhalb der Unterfamilie der Asteroideae die Tribus Eupatorieae und Senecioneae (mit den pharmazeutisch bedeutsamen Gattungen Senecio, Tussilago und Petasites) einen Verbreitungsschwerpunkt.
PA-haltige Pflanzen werden in der Regel von Weidetieren gemieden. Die Raupen des Jakobskrautbären (Tyria jacobaeae) beispielsweise nutzen diese relativ konkurrenzfreie und vor großen Pflanzenfressern geschützte Nahrungsquelle als Wirtspflanze. Sie können die toxischen PA gefahrlos mit der Nahrung aufnehmen und zum Zweck ihrer eigenen chemischen Abwehr speichern. Auch die sich aus den Raupen entwickelnden Falter bleiben durch ihren Gehalt an PA für viele ihrer Fraßfeinde ungenießbar [2, 3].
Chemie der Pyrrolizidinalkaloide
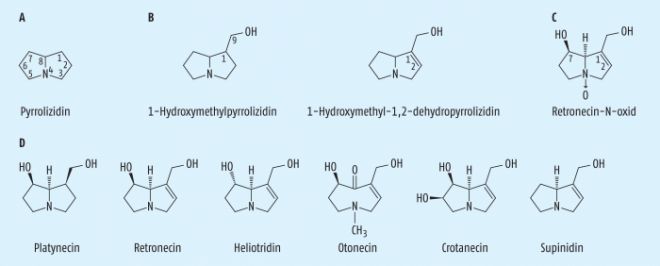
Der namensgebende Grundkörper aller PA ist das Pyrrolizidin (Abb. 1A), das in dieser (unsubstituierten) Form im Pflanzenreich jedoch praktisch nicht vorkommt. Natürlich vorkommende PA sind Esteralkaloide, deren Aminoalkoholanteile als Necine (oder auch Necinbasen) bezeichnet werden [4]. Necine leiten sich formal vom 1-Hydroxymethylpyrrolizidin bzw. 1-Hydroxymethyl-1,2-dehydropyrrolizidin ab (Abb. 1B). Sie entstehen biosynthetisch aus zwei Molekülen des Diamins Putrescin in den Wurzeln der Pflanzen und können sekundär vielfältigen biogenetischen Modifikationen unterliegen [3]. So können beispielsweise die gut wasserlöslichen N-Oxide (Abb. 1C) gebildet werden, die wahrscheinlich die Ablagerungs- und Transportformen der Alkaloide innerhalb der Pflanze darstellen, und es können Hydroxylierungen erfolgen. Einige typische Necine zeigt Abbildung 1D.
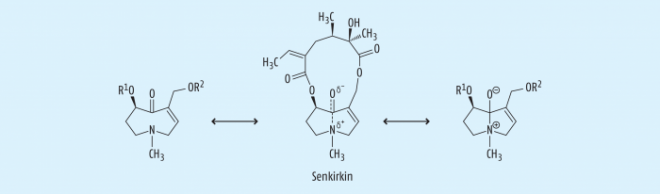
Die meisten natürlich vorkommenden PA leiten sich von 7,9-Necindiolen ab, die mit einer Vielzahl verschiedener Mono- oder Dicarbonsäuren (den sog. Necinsäuren) ein- oder zweifach verestert sind. Im Falle der Diester kommt es zu „henkelartigen“ Strukturen. Nicht selten entsteht durch die Veresterung mit einer Dicarbonsäure ein makrozyklisches Ringsystem. Ein Beispiel für eine solche Verbindung ist das im Jakobs-Kreuzkraut (Senecio jacobaea L.) enthaltene hochtoxische Senkirkin (Abb. 2).
Da neben der beschriebenen sehr variablen Kombination von Necinbasen und Necinsäuren auch noch stereoisomere Variationen vorkommen, lässt sich leicht erahnen, dass sich daraus theoretisch eine sehr große Zahl unterschiedlicher PA ableiten ließe [4]. Hinzu kommt, dass praktisch alle PA eine Koexistenz in zwei Formen führen: als Base („tertiäres PA“) und als N-Oxid („PANO“). Es überrascht also nicht, dass es sich bei den PA um eine hochkomplexe Stoffgruppe mit enormer Strukturvielfalt handelt [5 – 7]. Bislang konnten mehr als 660 unterschiedliche PA im Pflanzenreich nachgewiesen werden [8].
Metabolismus der Pyrrolizidinalkaloide
PA sind aus toxikologischen Gründen von Interesse, da bestimmte Vertreter (nicht alle!) eine ausgeprägte Lebertoxizität, aber auch ein mutagenes und karzinogenes Potenzial in nicht unerheblichem Ausmaß aufweisen. Hierzu sind allerdings bestimmte Strukturmerkmale notwendig: Das Vorliegen einer 1,2-Doppelbindung und einer 1-Hydroxymethylgruppe sowie deren Veresterung mit einer verzweigten C5 -Carbonsäure sind dabei essenziell. Eine zusätzliche OH-Gruppe an Position C7 verstärkt die Wirkung, die nochmals steigt, wenn diese OH-Gruppe ebenfalls verestert ist [4]. Zyklische Diester (wie Senkirkin, s. o.) sind die PA mit der ausgeprägtesten Toxizität. In allen Fällen ist das primäre Zielorgan die Leber.
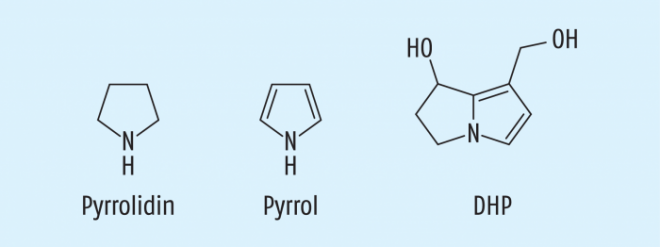
Nach oraler Aufnahme werden die PA gut resorbiert, eventuell vorliegende N-Oxide werden zu tertiären Basen reduziert. Nach der Resorption können die Ester gespalten werden. Die freien Necinbasen können dann in die gut wasserlöslichen N-Oxide überführt werden, die untoxisch sind und rasch renal eliminiert werden. Alternativ können freie OH-Gruppen im Sinne eines Phase-II-Metabolismus zu gut wasserlöslichen, untoxischen Verbindungen konjugiert werden, die dann rasch ausgeschieden werden. Es besteht aber auch die Möglichkeit, dass über CYP-Enzyme an Position C8 hydroxyliert wird. Diese labilen Intermediate können sehr leicht Wasser abspalten, wodurch im Falle von 1,2-Dehydronecinen das 6,7-Dihydro-7-hydroxy-1-hydroxymethyl-5H-pyrrolizin (DHP) entsteht, ein hochreaktives Pyrrolo-Pyrrolidin-Derivat (Abb. 3). Pyrrole sind als potenziell toxische Verbindungen bekannt, die mit der DNA interagieren können [8, 9, 10].
Sofern vorher keine Esterspaltung stattgefunden hat, können im Rahmen dieses Giftungsmechanismus auch Pyrrolester entstehen. In diesen Fällen ist es nachfolgend möglich, dass die Carbonsäuren im Sinne einer zweifachen nukleophilen Substitution abgespalten werden. Die hochreaktiven elektrophilen Zentren am Necingrundgerüst reagieren nachfolgend mit biologischen Nukleophilen wie z. B. den Basen der DNA, was letztendlich zu ihrer Alkylierung führt. Eine Quervernetzung der beiden DNA-Stränge kann die Folge sein (vgl. Abb. 4) [4, 6, 9, 11].
Da diese metabolische Aktivierung in der Leber stattfindet, wird verständlich, warum Hepatotoxizität und -kanzerogenität bei PA im Vordergrund stehen. Es sei aber erwähnt, dass durchaus auch „defensive“ Entgiftungsreaktionen in der Leber möglich sind. So können z. B. die toxischen Pyrrolderivate an Glutathion gekoppelt werden, was zur raschen Exkretion und damit zur Verminderung der Toxizität beiträgt.
Toxizität der Pyrrolizidinalkaloide
Welche konkreten toxischen Wirkungen sind nach PA-Aufnahme zu erwarten? Es ist zu unterscheiden zwischen einer akuten Intoxikation, die beim Menschen sehr selten auftritt, häufig aber bei Weidetieren beschrieben wurde, und der chronischen Toxizität.
Die akute Vergiftung ist überwiegend durch Leberzerstörung (histologisch erkennbar an stark vergrößerten Hepatocyten und antimitotischen Effekten) und Leberversagen gekennzeichnet, wobei die venöse okklusive Leberkrankheit durch partiellen Verschluss der Lebervenen, portale Hypertension, Hepatomegalie, Aszites, Ödeme und das hepatorenale Syndrom im Vordergrund stehen. Diese Symptomatik ist häufiger für Weidetiere beschrieben, die entsprechendes PA-belastetes Futter (meistens Senecio-Arten) gefressen haben.
Die chronische Toxizität äußert sich in Leberzirrhose, aber auch Lungenläsionen. Durch das starke mutagene Potenzial der PA (Genotoxizität) ist die Induktion von Leberkarzinomen möglich.
PA sind in der Regel auch plazentagängig; teratogene Wirkungen am Menschen sind beschrieben, wobei schon die einmalige Aufnahme von PA-haltigem Material während der Schwangerschaft zu massiven Fruchtschäden (oder Abort) führen kann.
Grenzwerte, Empfehlungen zur Limitierung von Pyrrolizidinalkaloiden
In diesem Zusammenhang stellt sich die Frage nach toxischen Dosen und möglichen Grenzwerten zur PA-Aufnahme. Die Beantwortung ist schwierig, da nur begrenzte Informationen zur Verfügung stehen und im Laborversuch ermittelte Toxizitäten bei Versuchstieren in qualitativer und quantitativer Hinsicht meist nicht einfach auf Menschen übertragbar sind.
Eine umfassende Evaluation der Datenlage in Bezug auf mögliche Risiken legt das Bundesinstitut für Risikobewertung (BfR) in seinen aktuellen Stellungnahmen dar [12 – 14]. Akute Intoxikationen durch PA-enthaltende Lebensmittel erachtet das BfR als eher unwahrscheinlich. Allerdings gilt dies nicht für Nahrungsergänzungsmittel (NEM), da sich durch Extraktionsschritte durchaus PA anreichern können. Die Möglichkeit einer akuten Gesundheitsgefährdung durch NEM mit hohem PA-Gehalt kann laut BfR in Betracht gezogen werden.
Eine quantitative Abschätzung des chronischen Gefährdungspotenzials durch PA wurde vom BfR nach Auswertung umfangreichen Datenmaterials publiziert, z. T. basierend auf der Bewertung der Europäischen Behörde für Lebensmittelsicherheit (EFSA) [15] und des englischen Committee on Toxicity of Chemicals in Food, Consumer Products and Environment (COT) [16]. Auf der Basis des derzeit in der EU üblichen MOE-Ansatzes („Margin of Exposure“) wird empfohlen, dass eine maximale Tageszufuhr von 0,007 µg ungesättigter PA pro kg Körpergewicht möglichst nicht überschritten werden sollte [14]. Für den Lebensmittelbereich kommt das BfR darüber hinaus zu dem Schluss, dass bei Durchschnittsverzehrern (Erwachsene und Kinder) von Kräutertee und Tee, die keine bestimmte Sorte favorisieren, eine Beeinträchtigung der Gesundheit durch eine chronische Aufnahme von PA unwahrscheinlich ist. Jedoch ergibt sich auf Basis analytischer Daten bei Personen, die häufig große Mengen von Kräutertee und Tee einer bestimmten Sorte verzehren, durchaus ein quantifizierbares Risiko für chronische Erkrankungen, die in Zusammenhang mit der PA-Aufnahme stehen. Das BfR empfiehlt deswegen konkrete Maßnahmen zur Senkung der PA-Gehalte in Tees und Kräutertees [14].
Wie sieht es im Bereich der Phytopharmaka aus?
Da Arzneimittel sehr viel stärker reguliert sind als Lebensmittel, gelten für sie zahlreichere und z. T. strengere behördliche Anforderungen. So wurden 1992 in Deutschland im Rahmen eines Stufenplanverfahrens nicht zu überschreitende Höchstmengen für PA mit einem 1,2-ungesättigten Necingerüst sowie deren N-Oxide festgelegt, die nach wie vor für die im Stufenplanbescheid genannten, genuin PA-haltigen Arzneipflanzen gültig sind [17]. Bei Arzneimitteln mit anerkannten Anwendungsgebieten gemäß Monografien der Kommission E (am ehemaligen Bundesgesundheitsamt) darf die tägliche Exposition bei maximaler Dosierung folgende Werte nicht übersteigen: 100 µg PA/Person bei externer Anwendung und 1 µg PA/Person bei innerer Anwendung. Bei diesen Arzneimitteln ist außerdem die empfohlene Dauer der Anwendung auf maximal sechs Wochen pro Jahr zu begrenzen, und es soll bei nicht-topischer Applikation keine Anwendung in Schwangerschaft und Stillzeit erfolgen. Von dieser Regelung sind – neben bestimmten homöopathischen Arzneimitteln – diejenigen PA-haltigen Arzneimittel ausgenommen, bei deren maximaler Dosierung eine tägliche Exposition von 0,1 µg PA/Person bei innerer Anwendung und 10 µg PA/Person bei externer Anwendung nicht überschritten wird [17].
Im Jahr 2014 veröffentlichte das Committee on Herbal Medicinal Products (HMPC) der Europäischen Arzneimittelagentur (EMA) ein „Public statement“ [18], welches eine maximale tägliche PA-Aufnahme von 0,007 µg PA/kg Körpergewicht (entspricht 0,35 µg pro Tag für eine 50 kg schwere Person) über höchstens 14 Tage angibt. Das HMPC weist aber explizit darauf hin, dass bei realitätsnaher Betrachtung auch die meist unvermeidbare, gleichzeitige Aufnahme von PA aus Lebensmitteln in diesen gerade noch tolerierbaren Grenzwert mit eingeschlossen sein muss.
Interessant ist übrigens die Tatsache, dass nach den deutschen Vorgaben von 1992 (also sehr früh, als die PA-Problematik im Lebensmittelbereich noch wenig thematisiert wurde) das damalige Bundesgesundheitsamt im Rahmen der Höchstmengenspezifikationen eine analytische Differenzierung von toxischen und nicht-toxischen PA machte: Die vorgegebenen Grenzwerte beziehen sich alleine auf die toxischen 1,2-ungesättigten PA, nicht auf die untoxischen gesättigten Verbindungen. Diese aus heutiger Sicht sehr moderne Spezifikation findet sich leider nicht in den neueren Vorgaben des HMPC [18].
Somit ergibt sich, dass pflanzliche Ausgangsstoffe für Arzneimittel hinsichtlich der PA-Belastung zu prüfen sind, was in einer aktuellen Vorgabe des BfArM (2016) formuliert wird [19]. Die Hersteller werden verpflichtet, für ihre pflanzlichen Arzneimittel (wegen der Kontaminationsproblematik nicht nur wie im Stufenplan solche aus chemotaxonomisch PA-assoziierten Pflanzen!) über Chargenanalysen die tatsächliche und aktuelle PA-Belastung zu dokumentieren. Dies erfordert umfangreiche Prüfungen der Ausgangsdrogen bzw. der Wirkstoffe (Extrakte). Die Bewertung der Prüfergebnisse führt dann zu einer Einstufung in eine von drei Kategorien:
- Im Falle, dass die Chargenanalyse in 90% der Proben weniger als 0,1 µg PA pro Tagesdosis und in keiner Probe mehr als 0,35 µg/PA pro Tagesdosis ergibt, wird für die künftige Herstellung und Kontrolle der Fertigpräparate lediglich eine Stichprobenprüfung in geringem Umfang gefordert.
- Im Falle höherer PA-Werte (90% der Proben enthalten PA-Gehalte ≤ 35 µg pro Tagesdosis, keine Probe > 1,0 µg) werden engmaschigere Stichprobenprüfungen vorgesehen.
- Wenn keine Daten vorliegen oder keine Zuordnung zu den o. g. Gruppen möglich ist oder PA-Gehalte ≥ 1,0 µg PA pro Tagesdosis auftreten, muss eine Routineprüfung vor der Chargenfreigabe erfolgen. Wichtig ist dabei, dass sich diese Grenzen auf das Fertigarzneimittel beziehen und der Hersteller anhand der Tagesdosis seines Arzneimittels seine Spezifikation für die Ausgangsdroge bzw. den Extrakt festlegen muss.
Dass ein Grenzwert von derzeit 1,0 µg PA pro Tag auch von europäischen Zulassungsbehörden für eine Übergangszeit als akzeptabel angesehen wird, ist in einem im Mai 2016 verabschiedeten HMPC-Dokument dargestellt [20].
Analytik von Pyrrolizidinalkaloiden
Wie erfolgt die analytische Prüfung und Quantifizierung von PA? Generell ist festzuhalten, dass die PA-Analytik komplex und aufwendig ist:
Es sind mittlerweile über 660 unterschiedliche PA bekannt. Die PA-Gemische in Pflanzenextrakten sind immer sehr komplex, die Substanzmengen sind in der Regel sehr gering (unterer µg- oder pg-Bereich). Für die meisten PA liegen keine Referenzsubstanzen vor (lediglich ca. 35 sind heute verfügbar). Aktuelle gängige und validierte Methoden basieren auf Spurenanalytik mit LC-MS/MS oder GC-MS, wobei meist bestimmte Marker-PA quantifiziert werden, die dann zu einem PA-Summengehalt zusammengefasst werden.
Aufgrund der Komplexität der analytischen Fragestellungen und der erforderlichen Vergleichbarkeit der Ergebnisse sind LC-MS/MS-Methoden wie die Methode BfR-PA-Tee-2.0/2014 [21] heute als Stand der Technik anzusehen. Validierte LC-MS/MS-Methoden gewährleisten, dass die PA eindeutig identifiziert und hinreichend empfindlich quantifiziert werden. Bei der Probennahme ist weiterhin das Problem einer möglichen Spotkontamination zu beachten; daher müssen die Proben in jedem Fall repräsentativ sein [22].
Maßnahmen zur Reduzierung von PA-Gehalten im Arzneipflanzenanbau
Die exakte analytische Qualitätskontrolle von Drogen und Fertigprodukten ist eine Sache, aber genauso wichtig sind auch koordinierte Maßnahmen zur Vermeidung und zur Verminderung von PA-Belastungen der angebauten Pflanzen und der daraus gewonnenen Drogen. Aus diesem Grund haben sich pharmazeutische Hersteller frühzeitig seit Bekanntwerden der Kontaminationsproblematik auf ein breites Maßnahmenpaket entlang der gesamten Produktionskette von pflanzlichen Materialien geeinigt und gemeinsam mit den Arzneipflanzenanbauern einen „Code of Practice“ entwickelt [23]. Diese Maßnahmen umfassen z. B. die Auswahl von optimierten Anbauflächen ohne Beikrautpopulationen, Vermeidung von Kreuzkontaminationen von Agrarflächen durch angrenzende Flächen, gezielte Mahd der Feldränder, gezieltes Beikrautmanagement auf allen Stufen, Auswahl und Reinigung des verwendeten Saatgutes, Verbreitung von wissenschaftlichem Informationsmaterial bei den Anbauern zur PA-Problematik und zur besseren Erkennung von PA-haltigen Beikräutern, Optimierung der Erntetechnologie, Risikoanalyse bei Wildsammlungen sowie Risikomanagement bei Trocknung und Verarbeitung der Drogen. Der Fokus wird in dieser Maßnahmenkette aber auf die allererste Stufe, nämlich die möglichen Verunreinigungen des Erntematerials durch Beikräuter, gesetzt: Diesen höchsten Risikofaktor gilt es ursächlich zu minimieren.
Auch spielt für die Lösung der äußerst komplexen PA-Thematik die Initiierung und Durchführung von Forschungsprojekten eine große Rolle, z. B. die Erstellung einer „Unkrautdatenbank“, die standortabhängig und kulturpflanzenspezifisch die Beikrautflora in Arzneipflanzenbeständen unter besonderer Berücksichtigung PA-haltiger Beikräuter erfasst. Von Bedeutung sind ebenso die Entwicklung wirksamer Herbizide zur Beikrautbekämpfung und die Suche nach Methoden zur mechanischen Entfernung der unerwünschten Pflanzen. Weitere Forschungsprojekte betreffen z. B. die Entwicklung von Nachweismethoden oder die Abklärung des toxikologischen Potenzials einzelner Alkaloide [24].
Beispiele für das Vorkommen von PA in Arzneimitteln
Bei einer beispielhaften Zusammenstellung einiger relevanter PA-Quellen im Lebensmittelsektor und im pharmazeutischen Bereich sollte unterschieden werden zwischen pflanzlichen Materialien, die „von Hause aus“ PA als Sekundärstoffe enthalten, und PA-Kontaminationen, die z. B. durch Beikräuter in das Produkt eingetragen werden.
Pharmazeutisch genutzte Drogen mit natürlichem PA-Gehalt sind z. B. Huflattichblätter und Beinwellwurzel. Die PA-Problematik von Huflattich hat sich dadurch entspannt, dass mittlerweile eine PA-arme Sorte existiert (Tussilago farfara L. cv. ‘Wien‘, eine registrierte Züchtung der Universität Wien [25]), die im pharmazeutischen Sektor problemlos eingesetzt werden kann. Dagegen ist von Wildsammlungen von Tussilago farfara unbedingt abzuraten.
Auch Beinwell (Symphytum officinale L., Familie Boraginaceae) enthält nennenswerte Mengen an PA, die sich auch in den entsprechenden Wurzel- und Blattdrogen finden. Eine spezielle Züchtung (Symphytum × uplandicum) hat sich in den oberirdischen Teilen als weitgehend PA-arm erwiesen und liefert ein geeignetes Ersatzmaterial, das auch zur Extraktherstellung für handelsübliche Dermatika auf der Basis von Beinwell (z. B. Traumaplant®) verwendet wird.
Zubereitungen aus Pestwurz (Petasites hybridus (L.) Gaertn.) können hohe PA-Gehalte aufweisen und sind in Deutschland nicht als Arzneimittel zugelassen, sie werden allerdings in der Schweiz zur Migräneprophylaxe eingesetzt (Tesalin®). Deren PA-Gehalte werden durch die Verwendung von überkritischem CO2 als Extraktionsmittel und nachfolgender Ionenaustauschchromatografie sehr stark reduziert.
Insgesamt lässt sich festhalten, dass im pharmazeutischen Sektor generell große Anstrengungen unternommen werden, um die PA-Problematik durch eine Vielzahl koordinierter Verfahren auf allen Ebenen (Züchtung, Anbau, Ernte, Produktion, Forschung) zu minimieren.
Problematisch sind auch PA-haltige Beikräuter, die bei der Ernte die Drogen kontaminieren können. Hier sind insbesondere alle Kreuz- oder Greiskräuter (Gattung Senecio, Asteraceae) zu nennen, die sehr häufig an Feldrändern, in Wiesen, Ackerbrachen und in Gras- und Staudenfluren vorkommen. Häufige Arten sind das Jakobs-Kreuzkraut (S. jacobaea, Abb. 5) und das Gemeine Greiskraut (S. vulgaris). Ein anderes typisches Beikraut, das bei Drogenernten in das Arzneipflanzenmaterial eingeschleppt werden kann, ist Echium vulgare (Boraginaceae, Abb. 6), der Gewöhnliche Natternkopf, eine in ganz Mitteleuropa zu findende Pflanze, die in der Imkerei aufgrund des hohen Zuckergehaltes im Nektar gern zur Honigproduktion genutzt wird. Auch diese Art besitzt – ähnlich wie die Kreuzkräuter – hohe PA-Gehalte mit z. T. hochtoxischen PA-Derivaten. So wurden in von E. vulgare
stammenden Pollenhöschen PA-Gehalte von 350 µg/g bestimmt, in denen von S. jacobaea 100 µg/g. Man vergleiche dies mit der empfohlenen maximalen PA-Tagesaufnahme von 0,007 µg/kg Körpergewicht!
Beimischungen solcher Beikräuter in das Pflanzenmaterial können somit sehr leicht zu sehr hohen PA-Kontaminationen führen oder auch zur Nichtverwendbarkeit der gesamten Erntecharge. Daher ist es wichtig, die Beikräuterproblematik durch gezielte agrotechnische und organisatorische Maßnahmen im Vor- und Umfeld des Anbaus zu minimieren.
Pyrrolizidinalkaloide in Lebensmitteln
Wie sieht es im Lebensmittelbereich aus? Im Prinzip kann eine Vielzahl von täglich verwendeten Produkten mit PA kontaminiert sein. Dokumentiert sind z. B. Beimischungen von Jakobs-Kreuzkraut im handelsüblichen Rucolasalat. Beide Pflanzen sind aufgrund morphologischer Ähnlichkeiten der Blattstruktur für den Laien nicht ganz leicht unterscheidbar. Es gab großflächige Kontaminationen von Rucolafeldern mit Senecio-Arten in Süddeutschland, die nicht mehr beerntet werden konnten und komplett untergepflügt werden mussten. Zeitweise waren auch viele Chargen an Rooibostee (Aspalathus linearis (Burm. f.) R. Dahlgren, Fabaceae) aus Südafrika stark PA-kontaminiert, wobei auch hier wieder Senecio-Beikräuter als Ursache ausgemacht werden konnten. PA in Kräuter- und Erfrischungstees stellen ein chronisches Problem dar, auf welches das BfR mit entsprechenden Empfehlungen reagiert hat. Als Apotheker könnte man seinen Kunden in diesem Zusammenhang den Tipp geben, langfristig nicht immer die gleichen Teesorten zu konsumieren, sondern sie häufiger zu wechseln.
Probleme ergeben sich auch bei handelsüblichem Honig. Hierbei sind häufiger PA-Kontaminationen zu beobachten, die von E. vulgare herrühren (s. o.). Die PA-Gehalte in Rohhonigen unterliegen naturgemäß starken Schwankungen. Kinder und Vielverzehrer können hier durchaus relevant betroffen sein und die maximal empfohlene tägliche Aufnahmemenge von 0,007 µg/kg überschreiten [12].
PA-Kontaminationen von Getreide und damit auch von Mehlprodukten werden häufig aus Afrika und asiatischen Regionen gemeldet, wobei die hierfür verantwortlichen Beikräuter aus der Gattung Heliotropium (Sonnenwendkraut, Boraginaceae) stammen. Wenn Mehlprodukte im täglichen Leben chronisch PA-kontaminiert sind, können sie Leberschäden bis hin zum Leberkrebs induzieren.
Interessanterweise können PA, die sich nach der Zersetzung von PA-haltigem Pflanzenmaterial im Boden befinden, durchaus längere Zeit beständig sein. Da die entsprechenden N-Oxide gut wasserlöslich sind, können sie von normalerweise nicht-PA-haltigen Pflanzen über das Wurzelwerk aufgenommen werden. Dies impliziert, dass auch die Erde von Beikraut-freien Anbauflächen, auf denen vorher z. B. Senecio-Arten wuchsen, die untergepflügt wurden, durchaus PA enthalten kann [26]. Die Alkaloide können in der nächsten Anbauperiode in die Nutzpflanzen übergehen und über das Phloem in der Pflanze verteilt werden [3]. Auch solche PA-Kontaminationen sind nur durch gezieltes und optimiertes Agrarmanagement in den Griff zu bekommen.
Zunehmend werden heute Kochkurse und Rezeptsammlungen angeboten, die sich mit der schmackhaften Zubereitung von Wildkräutern beschäftigen. Hierbei muss immer wieder auf die PA-Problematik hingewiesen werden, die in der Regel vielen Kursleitern und Teilnehmern vollkommen unbekannt ist. Borretschblätter mögen zwar ganz lecker schmecken, haben aber relevante Mengen an PA. Beinwellsalat ist zwar exotisch, aber sicher nicht immer ganz gesund. Ochsenzungen (Anchusa-Arten) sehen zwar schön aus, enthalten aber PA. Der aktive Pharmazeut könnte manchem Kursleiter viele sachdienliche Hinweise geben, die allerdings aus langjähriger Erfahrung (des Autors AH) manchmal gar nicht willkommen sind: „Bio ist doch so gesund …“.
Schlussfolgerung
Zusammenfassend lässt sich festhalten, dass PA eine toxikologisch bedeutsame Gruppe pflanzlicher Sekundärstoffe darstellen, deren Aufnahme signifikant zu reduzieren ist. Hierzu ist eine Vielzahl qualitätssichernder Maßnahmen notwendig, die alle Produktionsprozesse beinhalten müssen. Zentraler Punkt ist die exakte analytische Erfassung der relevanten PA-Gehalte in den Produkten durch validierte Messmethoden. Die pharmazeutische Industrie geht mit dieser Problematik sehr konstruktiv und vorwärtsgewandt um. Es ist zu fordern, dass auch die Lebensmittelbranche, insbesondere auch die Hersteller von Extraktzubereitungen (Nahrungsergänzungsmitteln), langfristige Maßnahmen implementieren, die zu einer signifikanten Reduktion der PA-Belastung durch ihre Produkte führen. Es gilt daher also auch hier: Weitere Forschung und viel Einsatz werden noch nötig sein, um die PA-Problematik künftig weiter zu entschärfen. |
Literatur
[1] Smith LW, Culvenor CC. Plant sources of hepatotoxic pyrrolizidine alkaloids. J Nat Prod 1981;44(2):129-152
[2] Boppré M. Pharmakophagie: Drogen, Sex und Schmetterlinge. Biol Unserer Zeit 1995;25(1):8-17
[3] Hartmann T. Chemical ecology of pyrrolizidine alkaloids. Planta 1999;207(4):483-495
[4] Röder E. Pyrrolizidinalkaloidhaltige Arzneipflanzen. Dtsch Apoth Ztg 1992;132(45):2427-2435
[5] Robertson J, Stevens K. Pyrrolizidine alkaloids. Nat Prod Rep 2014;31(12):1721-1788
[6] Robertson J, Stevens K. Pyrrolizidine alkaloids: occurrence, biology, and chemical synthesis. Nat Prod Rep 2017;34(1):62-89
[7] Röder E. Wie verbreitet und wie gefährlich sind Pyrrolizidinalkaloide? Pharm Unserer Zeit 1984;13(2):33-38
[8] Jank B, Rath J. The Risk of Pyrrolizidine Alkaloids in Human Food and Animal Feed. Trends Plant Sci 2017;22(3):191-193
[9] Fu PP, Xia Q, Lin G, Chou MW. Pyrrolizidine alkaloids – genotoxicity, metabolism enzymes, metabolic activation, and mechanisms. Drug Metab Rev 2004;36(1):1-55
[10] Poivre M, Nachtergael A, Bunel V et al. Genotoxicity and Carcinogenicity of Herbal Products. In: Pelkonen O, Duez P, Vuorela PM, Vuorela H (eds). Toxicology of Herbal Products. Springer International Publishing, Cham 2017:179-215
[11] Mattocks AR. Toxicity of Pyrrolizidine Alkaloids. Nature 1968;217(5130):723-728
[12] Bundesinstitut für Risikobewertung (BfR). Pyrrolizidinalkaloide: Stellungnahmen, Informationen, Mitteilungen, Publikationen, Präsentationen, Presseinformationen, 2017; www.bfr.bund.de/de/a-z_index/pyrrolizidinalkaloide-127028.html
[13] Bundesinstitut für Risikobewertung (BfR). Pyrrolizidinalkaloide: Gehalte in Lebensmitteln sollen nach wie vor so weit wie möglich gesenkt werden: Stellungnahme Nr. 030/2016 des BfR vom 28. September 2016; www.bfr.bund.de/cm/343/pyrrolizidinalkaloide-gehalte-in-lebensmitteln-sollen-nach-wie-vor-so-weit-wie-moeglich-gesenkt-werden.pdf
[14] Bundesinstitut für Risikobewertung (BfR). Pyrrolizidinalkaloide in Kräutertees und Tees: Stellungnahme 018/2013 des BfR vom 5. Juli 2013; www.bfr.bund.de/cm/343/pyrrolizidinalkaloide-in-kraeutertees-und-tees.pdf
[15] European Food Safety Authority (EFSA) – EFSA Panel on Contaminants in the Food Chain (CONTAM). Scientific Opinion on Pyrrolizidine alkaloids in food and feed. EFSA Journal 2011;9(11):2406-2540
[16] Committee on Toxicity of Chemicals in Food, Consumer Products and the Environment (COT), Food Standards Agency. Statement on Pyrrolizidine Alkaloids in Food; https://cot.food.gov.uk/sites/default/files/cot/cotstatementpa200806.pdf
[17] Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM). Pyrrolizidin-Alkaloide, Stufe II Abwehr von Arzneimittelrisiken. Bekanntmachung über die Zulassung und Registrierung von Arzneimitteln, vom 5. Juni 1992, Bescheid. Bundesanzeiger vom 17.6.1992;(111):4805
[18] Committee on Herbal Medicinal Products. Public statement on the use of herbal medicinal products containing toxic, unsaturated pyrrolizidine alkaloids (PAs). EMA/HMPC/893108/2011; www.ema.europa.eu/docs/en_GB/document_library/Public_statement/2014/12/WC500179559.pdf
[19] Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM). Bekanntmachung zur Prüfung des Gehalts an Pyrrolizidinalkaloiden zur Sicherstellung der Qualität und Unbedenklichkeit von Arzneimitteln, die pflanzliche Stoffe bzw. pflanzliche Zubereitungen oder homöopathische Zubereitungen aus pflanzlichen Ausgangsstoffen als Wirkstoffe enthalten, vom 1. März 2016; www.bfarm.de/SharedDocs/Bekanntmachungen/DE/Arzneimittel/besTherap/bm-besTherap-20160301-pa-pdf.html
[20] Committee on Herbal Medicinal Products. Public statement on contamination of herbal medicinal products/traditional herbal medicinal products with pyrrolizidine alkaloids: Transitional recommendations for risk management and quality control. EMA/HMPC/328782/2016; www.ema.europa.eu/docs/en_GB/document_library/Public_statement/2016/06/WC500208195.pdf
[21] Bundesinstitut für Risikobewertung (BfR). Bestimmung von Pyrrolizidinalkaloiden (PA) in Pflanzenmaterial mittels SPE-LC-MS/MS: Prüfvorschrift - BfR-PA-Tee-2.0/2014. Methodenbeschreibung; www.bfr.bund.de/cm/343/bestimmung-von-pyrrolizidinalkaloiden.pdf
[22] Bundesinstitut für Risikobewertung (BfR). Vorläufige Empfehlungen des BfR zur Analytik von Pyrrolizidinalkaloiden (PA) in Kräutertee und Tee (Analytspektrum und Probenahmeverfahren): Mitteilung Nr. 002/2016 des BfR vom 5. Januar 2016; www.bfr.bund.de/cm/343/vorlaeufige-empfehlungen-des-bfr-zur-analytik-von-pyrrolizidinalkaloiden-pa-in-kraeutertee-und-tee.pdf
[23] Dittrich H, Hösel K, Sievers H et al. Code of Practice zur Vermeidung und Verringerung von Kontaminationen pflanzlicher Arzneimittel mit Pyrrolizidinalkaloiden. Pharm Ind 2016;78:836-845
[24] Grohs B, Steinhoff B, Tegtmeier M. Pyrrolizidinalkaloide in pflanzlichen Arzneimitteln: Herausforderung für Anbau und verarbeitende Industrie. Pharm Ind 2016;78(9):1319-1322
[25] Kopp B, Wawrosch C, Lebada R, Wiedenfeld H. PA-freie Huflattichblätter, Teil 1: In-vitro-Kultivierung und Selektionszüchtung. Dtsch Apoth Ztg 1997;137(45):4066-4069
[26] Selmar D. Die Aufnahme von Pyrrolizidinalkaloiden aus dem Boden: Ein Beispiel für den horizontalen Transfer von Naturstoffen. 16. BfR-Forum Verbraucherschutz: Pyrrolizidinalkaloide – Herausforderungen an Landwirtschaft und Verbraucherschutz, 2015; www.bfr.bund.de/cm/343/die-aufnahme-von-pyrrolizidinalkaloiden-aus-dem-boden-ein-beispiel-fuer-den-horizontalen-transfer-von-naturstoffen.pdf




























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.