
- DAZ.online
- DAZ / AZ
- DAZ 35/2016
- Neue Mitbewohner, alte ...
Hintergrund
Neue Mitbewohner, alte Krankheiten
Flüchtlinge bringen ausgerottete Infektionskrankheiten zurück
Schutzimpfungen
Bereits nach der ersten großen Flüchtlingswelle im letzten Jahr hatten die Bundesländer deren Gesundheitsversorgung durch eigene Konzepte gesichert. Zudem hatte der Bund mit dem Asylverfahrensbeschleunigungsgesetz einen bundesweit einheitlichen Standard für Schutzimpfungen der Flüchtlinge eingeführt. Alle Flüchtlinge, die noch nicht geimpft sind, sollen demnach möglichst bald nach ihrer Ankunft folgende Mehrfach-Impfungen erhalten:
- Tetanus, Diphtherie und Pertussis sowie Poliomyelitis (Tdap-IPV) und
- Masern, Mumps und Röteln sowie Varizellen (MMR-V).
Kürzlich hat der Bund die medizinische Grundversorgung der Flüchtlinge im Asylbewerberleistungsgesetz verankert. Flüchtlinge mit medizinischen Kompetenzen haben seither die Möglichkeit, als Hilfskräfte in Aufnahmeeinrichtungen mitzuarbeiten. Zudem hat das Bundesgesundheitsministerium im Januar 2016 einen „Ratgeber Gesundheit für Asylsuchende“ in sieben Sprachen herausgegeben, der den Flüchtlingen u. a. praktische Hinweise zum Schutz vor Krankheiten gibt.
Doch wie krank sind die Flüchtlinge im Allgemeinen, und welche Gesundheitsgefahren gehen von ihnen aus? Diese Fragen lassen sich nicht pauschal, wohl aber bezüglich einzelner Krankheiten beantworten, die seit der ersten Flüchtlingswelle immer wieder mit den Flüchtlingen in Zusammenhang gebracht wurden. Betrachten wir im Folgenden vier Infektionskrankheiten, die in Deutschland meldepflichtig sind.
Syphilis und HIV
Seit einigen Jahren steigen in Deutschland die Fallzahlen der Syphilis, nachdem sie jahrzehntelang gefallen waren, wieder an, allerdings mit eindeutigen Schwerpunkten in den Großstädten und hier wiederum bei homosexuellen Männern. Bei den HIV-Neuinfektionen sind die Fallzahlen seit zehn Jahren stabil, aber auch hier bilden homosexuelle Männer die größte Risiko- und Patientengruppe.
Um insbesondere das Syphilis- und HIV-Infektionsrisiko durch Flüchtlinge abzuschätzen, hat die Medizinische Hochschule Hannover im August 2015 in fünf norddeutschen Erstaufnahmeeinrichtungen ein Screening auf sexuell übertragbare Erkrankungen durchgeführt; den Flüchtlingen war es freigestellt, sich diesbezüglich untersuchen zu lassen oder nicht. Von den 790 getesteten Personen wies nur ein 20-jähriger Mann Syphilis-Antikörper auf, und zwei Frauen, die aus Afrika südlich der Sahara stammten, waren mit HIV infiziert.
Diese Ergebnisse überraschen nicht, weder bezüglich der geringen Infektionsrate insgesamt noch bezüglich der Herkunft der beiden HIV-Infizierten. Bei Flüchtlingen aus dem subsaharischen Afrika empfiehlt sich im Allgemeinen ein HIV-Test, u. a. auch deshalb, weil eine HIV-Infektion eine Kontraindikation gegen die Verabreichung von Lebendimpfstoffen (bes. MVR) sein kann.
Rückfallfieber
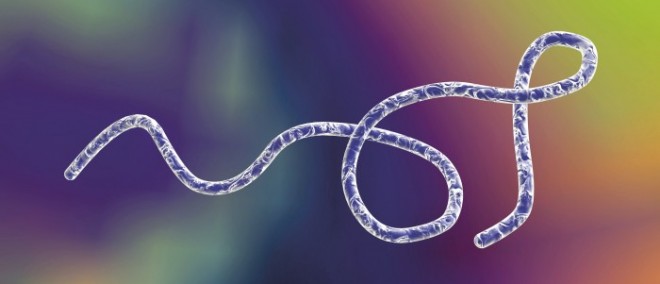
Die verschiedenen Formen von Rückfallfieber werden durch fadenförmige, gewundene Bakterien (Spirochäten) der Gattung Borrelia hervorgerufen (Abb. 1). Sie zählen also zu den Borreliosen, sind jedoch von der hierzulande gut bekannten, von Zecken übertragenen Lyme-Borreliose (Erreger B. burgdorferi) deutlich abzugrenzen.
Erreger und Vektoren. Die Kopflaus und die Kleiderlaus, bei denen es sich um Unterarten der Körperlaus Pediculus humanus handelt, übertragen den Erreger B. recurrentis, während verschiedene Zecken den Menschen mit einem guten Dutzend anderer Borrelien infizieren können; die verschiedenen Formen von Zecken-Rückfallfieber sind allerdings epidemiologisch von geringerer Bedeutung als das Läuse-Rückfallfieber.
Das Läuse-Rückfallfieber trat in Europa zuletzt im Zweiten Weltkrieg in Lagern mit schlechten hygienischen Bedingungen massenhaft auf und forderte unter den ohnehin geschwächten Insassen viele Todesopfer. Derzeit kommt es endemisch in einigen Ländern Ostafrikas vor, vermutlich auch sporadisch in Südamerika und Asien, während es nach Europa nur hin und wieder „exportiert“ wird – durch Migranten oder (sehr selten) Touristen. So wurden im Klinikum München-Schwabing von August 2015 bis Januar 2016 insgesamt 25 Flüchtlinge mit Läuse-Rückfallfieber diagnostiziert und behandelt.
Infektion. Körperläuse, die nur beim Menschen parasitieren, nehmen die infektiösen Borrelien auf, wenn sie bei einem infizierten Menschen Blut saugen. Die Weitergabe des Erregers an einen anderen Menschen erfolgt nicht auf dieselbe Weise, sondern durch den Kontakt der Hämolymphe der Laus mit der Haut oder Schleimhaut des Menschen; dabei kann das Bakterium die Haut sogar durchdringen, wenn diese intakt ist, aber eine Schädigung (z. B. durch Kratzen) erleichtert natürlich die Infektion. Die Laus sondert freiwillig keine Hämolymphe ab; in der Regel tritt die Hämolymphe aus, wenn der Mensch eine Laus zerdrückt – sinnvoller wäre es, sie einfach auszukämmen, denn ohne Kontakt zum Menschen ist sie ohnehin nicht lebensfähig.
Symptome. Etwa vier bis acht Tage nach der Infektion leidet der Patient unter hohem Fieber (39 – 41 °C) mit Kopf-, Gelenk- und Muskelschmerzen, Schwindel und Übelkeit; oft quält ihn auch ein unproduktiver Husten. Nach fünf bis sieben Tagen verschwindet das Fieber, aber meistens nur vorübergehend, denn nach vier bis sechs Tagen kann es zurückkehren („Rückfall“). Vier Rückfälle, die alle leichter verlaufen als der erste Fieberschub, sind möglich. Die Letalität von unbehandelten Patienten schwankt zwischen zehn und 70 Prozent. Der Tod tritt meistens beim ersten Fieberschub ein, wenn außer der Temperatur auch der Blutdruck und der Puls enorm ansteigen.
Therapie. Der Erreger B. recurrentis reagiert empfindlich auf Antibiotika und überlebt deren Anwendung höchstens acht Stunden; irgendwelche Resistenzen sind nicht bekannt. In erster Linie kommen Tetracyclin und Doxycyclin zur Anwendung, bei Kindern unter acht Jahren wegen der Indikationseinschränkungen der Tetrazykline vorzugsweise Penicillin G. Wenige Stunden nach der Applikation des Antibiotikums bei Patienten mit Rückfallfieber kommt es in 80 Prozent der Fälle zu einer Jarisch-Herxheimer-Reaktion, die auf der Freisetzung von TNF-α beruht. Diese schwerwiegende Reaktion ist Grund genug, die Therapie nur stationär durchzuführen. Sie ist gekennzeichnet durch Fieber bis 41 °C, sehr hohen Puls und Blutdruckabfall. Therapeutische Gegenmaßnahmen bestehen in der Infusion von Volumenersatzlösungen und der Gabe von Catecholaminen.
Die Tuberkulose kam nicht zurück
Die Zurückdrängung der Volkskrankheit Tuberkulose im letzten Jahrhundert ist ein Ruhmesblatt der Medizin. In politisch unruhigen Zeiten wurde immer wieder davor gewarnt, dass dieser Erfolg nur vorübergehend sei, dass die Tuberkulose sich bei uns wieder ausbreiten werde. Nach der Wende um 1990 erwarteten Experten, dass mit dem Fall des Eisernen Vorhangs auch Krankheitserreger leichter die Grenzen passieren würden. Sie verwiesen z. B. auf die überfüllten und medizinisch unterversorgten russischen Gefängnisse, in denen die Seuche grassierte, und fürchteten, dass allzu viele entlassene Strafgefangene versuchen würden, in Mitteleuropa ein neues Leben anzufangen.
Doch die Gesundheitsbehörden blieben wachsam. Die altbekannte Diagnostik durch Röntgen der Lunge hat sich nach der Wende abermals glänzend bewährt: Die Fallzahlen der Tuberkulose sanken weiter. Auch die Flüchtlinge von heute, bei denen der Verdacht auf eine Tuberkulose besteht, werden standardmäßig geröntgt. Fälle von offener Tb gibt es kaum; denn wer daran leidet, ist auch unfähig, die Strapazen einer langen Flucht auf sich nehmen.
Brucellose
Es ist erst ein paar Jahrzehnte her, dass Landwirte mit amtlichen Plaketten an ihren Rinderställen nicht nur einen Tuberkulose-freien, sondern auch einen Brucellose-freien Bestand dokumentierten. An Brucellose erkrankte Kühe verursachten einen enormen ökonomischen Schaden, denn sie erlitten Fehlgeburten, sie übertrugen die hochinfektiöse Krankheit auf ihre Artgenossen, auf Hunde und den Menschen und diese wieder auf andere Haustiere im Bauernhof. Wurde die Milch einer erkrankten Kuh unpasteurisiert zu Käse verarbeitet, war dieser noch mehrere Wochen lang infektiös. Aufgrund der konsequenten Hygiene war die Viehwirtschaft der Bundesrepublik seit 1971, die der DDR seit 1981 Brucellose-frei.
Erreger und Verbreitung. Brucellen sind gramnegative Bazillen. Neben Brucella abortus, dem Erreger der Rinderbrucellose, können dem Menschen vor allem B. suis, der Erreger der Schweinebrucellose, und B. melitensis, die vor allem Schafe, Ziegen und Kamele befällt, gefährlich werden. Wenn B. melitensis den Menschen infiziert, nennt man das Krankheitsbild Malta- oder Mittelmeerfieber. In Deutschland wurden seit der Jahrtausendwende alljährlich etwa 25 bis 35 Fälle von Brucellose beim Menschen gemeldet, die im Zusammenhang mit Migration und Tourismus standen. In den Jahren 2014 und 2015 stiegen die Fallzahlen auf 54 bzw. 59 an – was im internationalen Vergleich immer noch sehr wenig ist.
Weltweit erkranken jährlich etwa 500.000 Menschen an einer Form der Brucellose. Das Hauptverbreitungsgebiet ist der Nahe Osten mit seiner durch Schaf-, Ziegen- und Kamelhaltung geprägten Landwirtschaft (Abb. 2). In Syrien soll die Inzidenz 16 Fälle pro 1000 Einwohner pro Jahr betragen, in der Türkei und im Irak immerhin noch über 2,5 Fälle. In Europa führt Mazedonien mit 1,5 Fällen pro 1000 Einwohner die Statistik an.
Symptome. Schon fünf Tage oder erst zwei Monate nach der Infektion treten die Symptome der akuten Brucellose auf: Fieber mit Kopf-, Muskel- und Gelenkschmerzen, Übelkeit und Appetitlosigkeit sowie allgemeinem Schwächegefühl. Relativ häufig ist die Milz geschwollen. Bei längerem Verlauf infolge fehlender Behandlung entzündet sich häufig ein Abschnitt der Wirbelsäule, aber auch ein Hüft- oder Kniegelenk kann zusammen mit den benachbarten Knochen einen Entzündungsherd bilden. Eine Sonderform ist die Neurobrucellose, die sich auf periphere Nerven, aber auch auf das Zentralnervensystem erstrecken kann, sodass es zu einer schmerzhaften Polyneuropathie kommt. Die möglichen Folgen reichen von Depressionen bis zum Hirninfarkt.
Therapie. Brucellen sind – ebenso wie der Tuberkelbazillus – fähig, in anderen Zellen zu leben, wo sie vor den vielfältigen Werkzeugen des Immunsystems und vor antibiotischen Arzneistoffen sicher sind. Deshalb ist die Therapie der Brucellose viel langwieriger als z. B. die Therapie des Rückfallfiebers. Wenn sich Brucellen im Körper frei bewegen, reagieren sie empfindlich auf Antibiotika; Resistenzen sind nicht bekannt. Derzeit empfiehlt die WHO bei unkomplizierter Brucellose eine antibiotische Kombinationstherapie:
- 45 Tage lang Doxycyclin 2 × 100 mg/d oral und
- 14 Tage lang Streptomycin 1 g/d i.m.
Eine attraktive Alternative zum intramuskulären Streptomycin stellt das orale Rifampicin dar, das ebenso wie Doxycyclin anderthalb Monate oder sechs Wochen lang anzuwenden ist. Bedenklich ist die Gabe von Rifampicin allerdings dann, wenn der Patient auch ein Träger von Tuberkelbazillen ist, denn diese können dann durch die täglich wiederholte, aber nicht toxische Dosis resistent werden.
|
Erwachsene und Kinder > 8 Jahre
Doxycyclin 2 × tgl. 100 mg p.o.
|
|
Schwangere
Co-trimoxazol* 2 × tgl. 960 mg p.o.
|
|
Kinder < 8 Jahre
Co-trimoxazol* 2 × tgl. 30 mg/kg KG p.o.
|
* Trimethoprim und Sulfamethoxazol im Verhältnis 1 : 5 ** Auch eine Kombination von Rifampicin mit Gentamicin ohne Co-trimoxazol ist möglich |
Ferner kann Doxycyclin mit intravenösem Gentamicin kombiniert werden (Tab. 1). Da Doxycyclin bei Schwangeren und Kindern unter acht Jahren kontraindiziert ist, wird es bei ihnen durch Co-trimoxazol ersetzt, das dann vorzugsweise mit Rifampicin kombiniert wird (Tab. 1). |
Quelle
Dossier: Infektionen bei Flüchtlingen. Dtsch Med Wochenschr 2016;141(14):1006-1018























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.