
- DAZ.online
- DAZ / AZ
- DAZ 49/2015
- Was tun, wenn es brennt
Selbstmedikation
Was tun, wenn es brennt?
Über die Pharmakologie der Antazida, H2-Blocker und Protonenpumpenhemmer

Etwa 30 bis 40% der erwachsenen Deutschen leiden gelegentlich bis regelmäßig an saurem Aufstoßen oder Sodbrennen, dem Leitsymptom der Refluxkrankheit bzw. Refluxösophagitis [1]. Oft gehen diese Symptome mit anderen Beschwerden wie Magendruck und Magenschmerzen einher. Der Rückfluss des stark sauren Magensaftes in den Ösophagus löst dabei eine Reizung von Schmerzrezeptoren im Epithel der Speiseröhre aus.
Die Magensäure, eine etwa 0,5%ige Salzsäure, wird von den Belegzellen des Magens gebildet, wobei die sogenannte Protonenpumpe, eine H+/K+-ATPase, den aktiven Transport von H+- und Cl--Ionen in das Lumen katalysiert. Die Magenschleimhaut hingegen produziert einen Hydrogencarbonat-haltigen Schleim, der durch seine Pufferfunktion die Epithelzellen des Magens vor aggressiven Einflüssen des Magensaftes schützt. Zwar besitzt die Schleimhaut der Speiseröhre keine vergleichbare Schutzfunktion, doch verhindert der Schließmuskel der Speiseröhre (Ösophagussphinkter) normalerweise einen Rückfluss des sauren Mageninhalts in die Speiseröhre. Ein gelegentlicher Reflux geringer Mengen an Magensäure verursacht keine Beschwerden, da die Speiseröhre über Mechanismen verfügt, die eine rasche Entleerung des Ösophagus begünstigen [2]. Die Gefahr eines erhöhten Refluxes entsteht jedoch dann, wenn voluminöse Mahlzeiten den Druck auf den Sphinkter verstärken oder besonders fett- und zuckerreiche Lebensmittel die Säurebildung erhöhen. Neben Übergewicht und Schwangerschaft gelten vor allem Nicotin- und Alkoholkonsum sowie chronischer Stress als Risikofaktoren für Sodbrennen oder saures Aufstoßen, da die Magensäure-Produktion vegetativ gesteuert wird. Zudem können Arzneimittel wie Anticholinergika und Calciumantagonisten die Tonizität der Sphinktermuskulatur senken (siehe Abb. 1). Auch organische Ursachen wie Motilitätsstörungen im oberen Gastrointestinaltrakt bzw. eine schwache Schließmuskulatur können einen vermehrten Reflux von Magensäure verursachen [3].
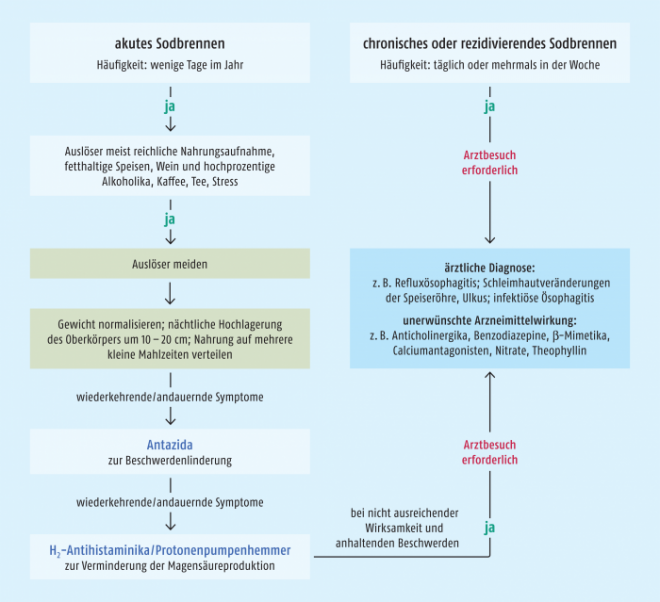
Abb. 1: Empfehlungsschema Maßnahmen bei Sodbrennen und saurem Aufstoßen [modifiziert nach 12].
Treten die Symptome regelmäßig, etwa zweimal wöchentlich auf, so ist von einer gastroösophagealen Refluxkrankheit die Rede, auch GERD (gastro esophageal reflux disease) genannt. Die GERD beschreibt ein Krankheitsbild, bei dem der Reflux von Mageninhalt in den Ösophagus störende Symptome und/oder Komplikationen verursacht [4]. Die häufigste Manifestationsform einer gastroösophagealen Refluxkrankheit ist die nicht-erosive Refluxkrankheit NERD (non-erosive reflux disease). Diese ist charakterisiert durch typische Refluxsymptome und eine dadurch bedingte eingeschränkte Lebensqualität. Treten durch die wiederholte Reizung der Speiseröhre endoskopisch oder histologisch erkennbare Veränderungen der Schleimhaut auf bzw. sind chronische Entzündungsherde nachweisbar, wird eine erosive Refluxösophagitis (ERD) angenommen. Die Entzündung tritt zwar meist nur oberflächlich auf, kann aber auch tieferreichende Schäden verursachen, bis hin zu peptischen Ulcera. Die Präsenz von Entzündungsmediatoren sensibilisiert weiterhin die Schmerzrezeptoren, wodurch die Symptomatik verstärkt bzw. räumlich ausgeweitet wird.
Zumeist ist die Therapie des Sodbrennens und des sauren Aufstoßens im Rahmen der Selbstmedikation möglich. Treten jedoch neben diesen Symptomen noch andere Beschwerden wie deutlicher und ungewollter Gewichtsverlust, Erbrechen, blutiger Stuhl, Fieber und plötzliche, starke und anhaltende Magenschmerzen auf, so ist in jedem Fall die Grenze der Selbstmedikation erreicht und ein Arzt aufzusuchen.
Präventive Maßnahmen
Neben einer medikamentösen Intervention sind folgende Maßnahmen zur Reduktion der Häufigkeit und Schwere der Symptome zu berücksichtigen. Ist auftretendes Sodbrennen generell auf das Essverhalten zurückzuführen, so sollte der Konsum zucker- und fettreicher Nahrungsmittel reduziert und schnelles, hastiges Hinunterschlucken vermieden werden. Mehrere kleine Mahlzeiten werden oft besser vertragen, als wenige große, da hierdurch weniger Druck auf den Magen ausgeübt wird. Bei Übergewicht kann oft eine Gewichtsreduktion dabei helfen, die Symptome zu reduzieren. Gezielte Pausen und Entspannungsübungen helfen zudem den Stress zu verringern. Ein Zigaretten- und Alkoholkonsum sollte möglichst vermieden werden, da hierdurch die Schleimhaut noch weiter gereizt werden kann.
Treten nach Veränderung der individuellen Lebensgewohnheiten dennoch saures Aufstoßen und Sodbrennen auf, kann die medikamentöse Therapie dabei helfen, überschüssigen Magensaft zu binden und zu neutralisieren, oder aber die Produktion der Magensäure zu reduzieren. Zum Einsatz kommen neben diversen Antazida auch H2-Blocker sowie Protonenpumpeninhibitoren (PPI), welche alle zumindest in niedriger Dosierung auch für die Selbstmedikation zur Verfügung stehen. Die Einnahme höherer Dosen von H2-Inhibitoren und Protonenpumpeninhibitoren bzw. der Einsatz von Packungsgrößen für eine längere Behandlungsdauer sind dagegen rezeptpflichtig und ausschließlich nach gestellter Indikation zu verantworten (siehe Tab. 1).
Antazida |
H2-Blocker
|
Protonenpumpeninhibitoren |
|
|---|---|---|---|
Anwendung in derSelbstmedikation |
bei leichteren, gelegentlichen Beschwerden;
bei Bedarf, wenn schnelle Hilfe gewünscht ist
|
Bei stärkeren und vor allem nächtlichen Beschwerden, wenn keine PPI gegeben werden können |
bei stärkeren und wiederkehrenden Symptomen, vor allem bei unklarem Auslöser |
Wirkstoffe (Beispiele für Handelsnamen) |
Al-Mg-Hydroxid-Gemische (Maaloxan®), Schichtgitter-Antazida (Talcid®, Riopan®), Carbonate (Rennie®)
|
Cimetidin (Cimetidin acis®),
Famotidin (Pepdul®),
Ranitidin (Zantic®)
|
Omeprazol (Antra Mups®), Pantoprazol (Rifun®), Esomeprazol (Nexium®), Lansoprazol (Agopton®), Rabeprazol (Pariet®)
|
Verschreibungsstatus |
nicht verschreibungspflichtig |
Ranitidin in niedriger Dosierung nicht verschreibungspflichtig |
Omeprazol, Esomeprazol und Pantoprazol in niedrigen Dosierungen nicht verschreibungspflichtig |
Wirkung |
lokal im Magen, Neutralisierung der Magensäure durch basische Mineralien |
systemisch,
Hemmung der Salzsäureproduktion durch Blockierung der Bindung von Histamin an H2-Rezeptoren in den Belegzellen
|
systemisch, Hemmung der Salzsäurebildung durch Hemmung der Protonenpumpen in den Belegzellen |
Wirkeintritt |
sehr schnell, nach wenigen Minuten |
nach 30 bis 60 Minuten |
maximale Wirkung nach ca. drei Tagen |
Wirkdauer |
zwei bis vier Stunden |
sechs bis zehn Stunden |
mehr als 24 Stunden |
Verträglichkeit |
sehr gut, auch in Schwangerschaft und Stillzeit über kurze Zeit einsetzbar |
gut,
Schwangerschaft und Stillzeit: strenge Indikationsstellung
|
gut,
Schwangerschaft und Stillzeit: nur nach besonderer Nutzen-Risiko-Abwägung
|
Leitliniengerechte Therapie
Antazida
Die Leitlinie „Gastroösophageale Refluxkrankheit“ der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten (DGVS) fasst die nationalen evidenzbasierten Therapieprinzipien zusammen [5]. Die DGVS empfiehlt Antazida für die mittelfristige Therapie gelegentlicher Refluxbeschwerden bei nicht-erosiver gastroösophagealer Refluxkrankheit.
Antazida sind lokal wirksame, säurebindende oder neutralisierende Arzneimittel und umfassen diverse Wirkstoffgruppen, wie Carbonate (z. B. Rennie®), konventionelle Aluminium- und Magnesiumverbindungen (z. B. Maaloxan®, Phosphalugel®), sowie Schichtgitter-Antacida (z. B. Talcid®, Riopan®), aber auch pflanzliche Wirkstoffe wie Alginate (z. B. Gaviscon Advance®) kommen zum Einsatz. Die Wirkung tritt relativ rasch ein, sodass Antazida nach Bedarf eingesetzt werden. Daher ist ihre Anwendung vor allem bei Personen mit leichten und gelegentlich auftretenden Beschwerden geeignet. Die Wirkung der Antazida beruht auf der chemischen Bindung überschüssiger Salzsäure zu beispielsweise Magnesiumchlorid und Wasser. Bei Carbonaten entsteht zusätzlich Kohlendioxid, was ein unangenehmes Aufstoßen bzw. Blähungen verursachen kann. Alginsäure bildet dagegen einen Schutzfilm über der Schleimhaut. In Kombination mit Kaliumhydrogencarbonat bilden Alginate einen zähflüssigen Schaum, der den Rückfluss der Säure in die Speiseröhre verhindert.
Neben leichten Stadien der Refluxkrankheit ohne erkennbare Schädigungen der Ösophagus-Schleimhaut sind Antazida ebenfalls bei akuter Gastritis, die normalerweise nach einigen Tagen von selbst abklingt, indiziert, um die vermehrte Magensäure zu neutralisieren. Antazida sollten ohne ärztliche Kontrolle nicht langfristig angewendet bzw. bei andauernden Beschwerden der Zustand von Speiseröhre und Magen überprüft werden.
Anwendungstipps zu Antazida
Das Wirkprinzip der Antazida ist zwar gleich, doch sind bei den unterschiedlichen Darreichungsformen wie Gel, Suspension oder Kautabletten spezielle Einnahmehinweise erforderlich: Präparate in Beutelform sollten vor Gebrauch kräftig durchgeknetet werden. Der Beutelinhalt ist entweder auf einen Löffel zu geben und dann unverdünnt einzunehmen oder direkt aus dem Beutel in den Mund zu entleeren. Kautabletten sollten möglichst gut zerkaut werden, damit die Wirkstoffe fein zerteilt ihren Zielort erreichen.
Die Dauer und Qualität der Wirkung eines Antazidums hängt dabei von mehreren Faktoren ab. Neben der Dosierung und der Säurebindungskapazität (gemessen in mVal), sind vor allem die Magenmotilität, die die Verweildauer des Antazidums im Magen beeinflusst, sowie mögliche Interaktionen mit dem Mageninhalt zu berücksichtigen [6]. Die jeweiligen Mittel werden etwa eine Stunde nach der Mahlzeit eingenommen, um möglichst lange im Magen zu verweilen. Auf nüchternen Magen ist die säurebindende Wirkung nur von kurzer Dauer. Bei Bedarf können zusätzlich nach drei Stunden, insgesamt viermal täglich, Antazida eingenommen werden. Da Antazida lokal wirken und nur in sehr geringen Mengen vom Körper resorbiert werden, ist deren Verträglichkeit in der Regel sehr gut. Jedoch ist zu beachten, dass Antazida mit mehrwertigen Kationen die Resorption einer Reihe von anderen Arzneimitteln wie Bisphosphonaten, Tetracyclinen und Gyrasehemmern mittels Komplexbindung verhindern, weshalb zur Einnahme anderer Wirkstoffe ein Abstand von ein bis drei Stunden eingehalten werden muss. Zudem wirken Magnesium-Ionen aufgrund ihres osmotischen Effektes insgesamt laxierend, während Aluminiumhydroxide schwach obstipierend wirken. Eine Kombination aus Magnesium und Aluminium soll daher die gegenteiligen Effekte aufheben. Aus komplexen Magnesium-/Aluminiumhydroxid-Verbindungen werden die Wirkstoffe Magaldrat und Hydrotalcid erst pH-abhängig aus der Schichtgitterstruktur gelöst, wodurch keine sofortige, aber eine länger andauernde Neutralisation der Magensäure erreicht wird. Die Kombination aus Magnesium und Aluminium-Salzen kann zudem Gallensäuren und Pepsin binden. Das proteolytisch aktive Pepsin kann die Magenschleimhaut reizen und Gallensäuren, welche für die Fettverdauung benötigt werden, können bei Reflux ebenfalls Magen und Speiseröhre schädigen.
Da Antazida mit mehrwertigen Kationen die Resorption von Eisensalzen, Bisphosphonaten, Tetracyclinen und Gyrasehemmern durch Adsorption oder Komplexbildung herabsetzen können, ist unbedingt ein zweistündiger Einnahmeabstand zu diesen Arzneimitteln einzuhalten. Der gleichzeitige Genuss von säurehaltigen Getränken wie Fruchtsäften, Wein oder Brausetabletten mit Fruchtsäuren sollte vermieden werden, da sich ansonsten die Aluminium-Aufnahme aus dem Darm erhöht.
Intoxikationen durch Aluminium- oder Magnesium-Ionen sind bei bestimmungsgemäßem Gebrauch nicht zu erwarten. Bei Personen mit Nierenschäden oder dialysepflichtigen Patienten ist bei langfristiger Einnahme hoher Dosen entsprechender Präparate aber der Serumspiegel zu kontrollieren, denn Aluminium kann in den Knochen und im Nervengewebe eingelagert werden und dort eine Phosphat-Verarmung hervorrufen. Auch die Resorption von Phosphat aus dem Darm ist in Anwesenheit von Magnesium- und Aluminium-Ionen reduziert, was bei Patienten mit Hypophosphatämie zu beachten ist. Säurehaltige Getränke wie Obstsäfte oder Wein, aber auch Brausetabletten erhöhen die intestinale Aluminium-Resorption, und es sollte beachtet werden, dass vor allem säurehaltige Nahrungsmittel säurebedingte Beschwerden weiter verschlechtern können. Nach Herstellerinformationen sollten in der Schwangerschaft entsprechende Antazida nur nach strenger Indikationsstellung appliziert werden, da bisher keine ausreichenden Daten zur Anwendung beim Menschen vorliegen. Auch gehen die Substanzen in die Muttermilch über, wobei es je nach Dosis, Art und Dauer der Anwendung vorübergehend zu Befindlichkeitsstörungen beim Säugling kommen kann.
Tipps zur Prävention
- Speisen und Getränke, die Sodbrennen begünstigen, meiden! (scharfe, süße oder fetthaltige Lebensmittel, saure Getränke, Kaffee, kohlensäurehaltige, zuckerreiche Getränke, Alkohol)
- mehrere kleine, leichte Mahlzeiten werden oft besser vertragen als wenige, dafür üppigere
- ausreichend kauen
- Verdauungsspaziergang hilft, die Magenentleerung anzukurbeln
- Gewichtsreduktion bei Übergewicht durch ausgewogene Ernährung und viel Bewegung
- Aufhören mit dem Rauchen
- vor dem Schlafengehen auf größere Mahlzeiten verzichten
- beim Schlafen das Kopfteil etwas höher stellen
- Im Alltag für regelmäßige Entspannung sorgen und Stress und Hektik vermeiden
[modifiziert nach 3]
H2-Blocker
Belegzellen oder Parietalzellen der Magenschleimhaut besitzen Rezeptoren für verschiedene Botenstoffe wie Histamin, Acetylcholin, Gastrin und Prostaglandine. Die drei erstgenannten stimulieren über eine cAMP-vermittelte Reaktion die Ausschüttung von Protonen in den Magenraum. H2-Antagonisten blockieren kompetitiv den histaminergen H2-Rezeptor der Belegzellen, wodurch die basale Säuresekretion reduziert wird [7]. Jedoch sind H2-Blocker nicht in der Lage, die durch Nahrung, Gastrin oder Vagusreizung stimulierte Säurebildung im gleichen Maße herabzusetzen. Zu den H2-Blockern gehören die Wirkstoffe Cimetidin (z. B. H2-Blocker-ratiopharm®), Famotidin (Pepdul®) und Ranitidin (Zantic®). Für die Selbstmedikation steht derzeit nur Ranitidin 75 mg zur Verfügung.
Da H2-Blocker zunächst über den Dünndarm resorbiert werden und dann über den Blutkreislauf zu den Belegzellen der Magenschleimhaut gelangen, tritt ihr lindernder Effekt erst nach etwa 30 Minuten ein. Das erscheint gegenüber Antazida weitaus langsamer, dafür hält ihre Wirkung bis zu sechs bis zehn Stunden an. H2-Blocker eignen sich daher besonders für Patienten mit nächtlichem, länger anhaltendem oder ausgeprägtem Sodbrennen. Auch für die Bedarfstherapie sind H2-Inhibitoren geeignet, da mit ihnen bei Verdacht auf aufkommende Beschwerden vorbeugend entgegengewirkt werden kann.
Die Verträglichkeit der H2-Blocker gilt allgemein als gut, in Schwangerschaft und Stillzeit ist jedoch eine strenge Indikationsstellung geboten [8]. Als Nebenwirkungen treten gelegentlich Kopfschmerzen oder Schwindel auf, seltener Obstipation oder Diarrhö. Da H2-Blocker die Basalsekretion der Magensäure längerfristig vermindern und hierdurch den Magen-pH-Wert steigern, wird die Resorption von Antimykotika oder Vitamin B12 vermindert, die Resorption von Digoxin dagegen erhöht. Daher sollten Patienten solche Wirkstoffe mit etwa zwei Stunden Abstand vor dem H2-Blocker einnehmen. Cimetidin und in geringerem Maße auch Ranitidin können aufgrund der Bindung an verschiedene Cytochrom-P450-Enzyme den Metabolismus anderer Arzneimittel beeinflussen, weshalb Cimetidin heute kaum noch verwendet wird.
Aufgrund der geringeren Wirksamkeit gegenüber den PPI werden H2-Blocker zumeist nur dann eingesetzt, wenn PPI aufgrund von Unverträglichkeiten oder Wechselwirkungen nicht gegeben werden können. Dennoch kann auch bei Patienten mit leichteren Formen der GERD durch H2-Rezeptor-Antagonisten die gewünschte Symptomkontrolle erzielt werden. Anders als bei Sodbrennen ist hier jedoch eine Erhöhung der Dosis von beispielsweise 75 mg Ranitidin auf 300 mg indiziert. Die DGVS akzeptiert H2-Blocker in der Langzeittherapie der nicht-erosiven Refluxkrankheit, wenn der Patient hierauf ebenso anspricht wie auf Protonenpumpeninhibitoren. Die zusätzliche abendliche Gabe eines hoch dosierten H2-Inhibitors kann zudem eingesetzt werden, wenn trotz einer Therapie mit Protonenpumpeninhibitoren nächtliches Sodbrennen auftritt [9]. Weitere Indikationen für H2-Blocker stellen Magen-Darm-Ulzera sowie das Zollinger-Ellison-Syndrom dar.
Einnahmehinweise
- Antazida werden etwa eine Stunde nach der Mahlzeit eingenommen.
- H2-Blocker können unabhängig von den Mahlzeiten eingenommen werden.
- Protonenpumpeninhibitoren sollten ca. 30 bis 60 Minuten vor dem Essen auf nüchternen Magen eingenommen werden
Protonenpumpeninhibitoren
Protonenpumpeninhibitoren (PPI) werden bei wiederkehrenden und schweren säurebedingten Symptomen – vor allem mit unbekanntem Auslöser – eingesetzt. Sie gelten als Mittel der Wahl sowohl für die Therapie der NERD als auch der erosiven Form. Bei der Behandlung der erosiven Refluxösophagitis erreichen PPI eine schnellere und höhere Heilungsrate bei weniger Rezidiven im Vergleich zu H2-Rezeptorantagonisten sowie eine schnellere und vollständigere Linderung des Sodbrennens [10]. Weitere Indikationsgebiete der Protonenpumpeninhibitoren stellen die Eradikationstherapie von Helicobacter pylori in Kombination mit geeigneten Antibiotika, Magen-Darm-Ulzera, Zollinger-Ellison-Syndrom sowie Ulkus-Prophylaxe bei gleichzeitiger NSAR-Therapie dar.
Protonenpumpeninhibitoren wirken wie die H2-Blocker systemisch. Vertreter wie Omeprazol (z. B. Omep®), das S-Enantiomer Esomeprazol (z. B. Nexium®), Pantoprazol (z. B. Pantozol®), Lansoprazol (z. B. Agopton®) und Rabeprazol (z. B. Pariet®) greifen im terminalen Schritt der Säuresekretion ein und unterdrücken durch die Hemmung der H+/K+-ATPase in den Belegzellen des Magens sowohl die basale als auch die stimulierte Produktion der Magensäure [11]. PPI stellen allesamt Prodrugs dar, die unter Bildung einer Disulfidbrücke die Protonenpumpe irreversibel hemmen. Werden Protonenpumpeninhibitoren von den Parietalzellen aufgenommen und gelangen in das saure Milieu der Canaliculi, wo sie sich pH-abhängig anreichern, entsteht durch Protonierung aus den Benzimidazol-Derivaten über Zwischenstufen die aktive Form, das Sulfenamid. Das erklärt, warum Protonenpumpeninhibitoren stets in einer magensaftresistenten Form verabreicht werden. Sie würden sonst bereits im Magen protoniert werden und könnten somit nicht mehr in die Belegzellen gelangen. Diese irreversible Hemmung der Protonenpumpe führt dazu, dass die Säureproduktion erst wieder nach Neusynthese des Enzyms möglich ist, sodass die Wirkdauer der PPI wesentlich länger ist als ihre Halbwertszeit dies nahe legt. Da nur aktive Protonenpumpen inhibiert werden, aber nicht alle Enzyme zur gleichen Zeit aktiv sind, wird die maximale Effektstärke erst nach bis zu drei Tagen erreicht. Der über die Protonenpumpeninhibitoren vermittelte protektive Effekt und damit verbunden eine erkennbare Symptomlinderung ist somit nicht sofort zu erzielen. Hier kann während der ersten Tage bei Bedarf zusätzlich zu der PPI-Therapie ein Antazidum eingenommen werden, um eine schnelle Linderung der Beschwerden zu erreichen.
Da die Nahrungsaufnahme die Anzahl an aktiven H+/K+-ATPasen erhöht, sollten Protonenpumpeninhibitoren ca. 30 bis 60 Minuten vor dem Essen auf nüchternen Magen eingenommen werden, um eine möglichst hohe Anzahl an Protonenpumpen zu inhibieren. Anders als Antazida ist bei der Einnahme von PPI also auf eine möglichst kurze Verweildauer im Magen zu achten. Eine Einnahme nach Bedarf ist wenig sinnvoll. Am ehesten sollte diese vor dem Frühstück geschehen, um eine PPI-induzierte Säurehemmung über den gesamten Tag zu erzielen.
Seit August 2009 stehen Omeprazol und Pantoprazol in niedriger Dosierung für die Selbstmedikation zur Verfügung, seit August letzten Jahres zudem auch Esomeprazol in einer Dosierung von 20 mg. In höheren Dosierungen sind alle Vertreter verschreibungspflichtig. Die Nebenwirkungsrate der Protonenpumpeninhibitoren ist ähnlich wie bei H2-Blockern. Es werden Durchfall, Verstopfung, Übelkeit, Schwindel oder auch Kopfschmerzen beschrieben. Selten können sich nach der Gabe von Protonenpumpeninhibitoren auch allergische Hautreaktionen manifestieren, wie Steven-Johnson-Syndrom oder Lyell-Syndrom. Agranulozytose, Leukopenie, Thrombozytopenie und Panzytopenie gelten ebenso als seltene Nebenwirkungen der PPI. Bei Schwangerschaft und in der Stillzeit sollten Protonenpumpeninhibitoren nur nach besonderer Nutzen-Risiko-Abwägung eingesetzt werden. Aufgrund der langfristigen Erhöhung des intragastralen pH-Werts kann sich, ähnlich wie bei H2-Inhibitoren, die pH-abhängige Resorption von Arzneistoffen verändern, wodurch sich die Bioverfügbarkeit von beispielsweise Atazanavir verringert.
Fazit
Sodbrennen und saures Aufstoßen machen säurebedingte Beschwerden heutzutage zu einem wichtigen Beratungsthema in der Apotheke. Vor allem ältere Menschen sind aufgrund organisch bedingter Defekte wie der schwächer werdenden Sphinktermuskulatur häufig von Refluxbeschwerden betroffen. Auch leiden Schwangere häufig an Sodbrennen, da der Fötus den Druck auf den Magen erhöht und hormonelle Veränderungen eine Schwächung des Sphinkters bewirken. Unabhängig von einer medikamentösen Intervention sollten gemeinsam mit dem Betroffenen immer die möglichen Auslöser analysiert werden, wobei gezielt Verhaltensmaßnahmen zur Vermeidung von Sodbrennen und saurem Aufstoßen getroffen werden können.
Welche medikamentöse Therapie zur Behandlung des Sodbrennens empfohlen wird, ist von der Intensität, Häufigkeit und Dauer der Beschwerden abhängig. Die Möglichkeiten reichen hierbei von lokal und schnell wirkenden Antazida bei gelegentlichen Symptomen bis hin zur Einnahme von Protonenpumpeninhibitoren bei schwereren und wiederkehrenden Beschwerden. Neben der Art des Wirkstoffes kann sich auch die Frage nach der entsprechenden Arzneiformulierung stellen. Vor allem Antazida werden in diversen Darreichungsformen angeboten. Diese reichen von Kautabletten bis hin zu Suspensionen. Klinisch relevante Unterschiede in der Wirksamkeit sind für die verschiedenen Darreichungsformen bisher nicht beschrieben, weshalb sich die Auswahl hier ganz nach den Bedürfnissen und Präferenzen des Kunden richten kann.
Das Interaktionspotenzial der Protonenpumpeninhibitoren ist generell größer als das der Antazida oder H2-Inhibitoren. Tatsächlich weisen PPI aufgrund ihres Metabolismus über die CYP2C19- und CYP3A4-Isoformen ein hohes Interaktionspotenzial auf. Besonders die gleichzeitige Einnahme von Omeprazol und Clopidogrel kann klinisch relevante Auswirkungen auf die Thrombozytenaggregationsneigung besitzen. Pantoprazol hingegen wird aufgrund der zusätzlichen Konjugation durch Sulfotransferasen ein geringeres Interaktionspotenzial zugeschrieben. Dementsprechend wird bei einer indizierten Komedikation von Protonenpumpeninhibitoren mit Clopidogrel die Anwendung von Pantoprazol empfohlen. |
Literatur
[1] Nocon M, Kulig M, Willich SN. Volkskrankheit Sodbrennen. Humboldt-Spektrum 2002;4:10-13
[2] Klinke R, Silbernagel S. Lehrbuch der Physiologie. 2. Auflage. Georg Thieme Verlag 1996
[3] Sodbrennen und saures Aufstoßen, Zertifizierte Fortbildung. www.deutschesapothekenportal.de/fileadmin/bestellungen/fortbildung_sodbrennen_und_saures_aufstossen_2014.pdf
[4] Messmann H. Klinische Gastroenterologie: Das Buch für Fort- und Weiterbildung. Georg Thieme Verlag 2011
[5] Gastroösophageale Refluxkrankkheit. Leitlinie unter Federführung Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS), Stand 05/2014, www.awmf.org/uploads/tx_szleitlinien/021-013l_S2k_Refluxkrankheit_2014-05.pdf
[6] Bosseckert H, Bubenzer RH. Antazida – Therapieprinzip mit breitem Wirkspektrum. Dtsch Apoth Ztg 2004;8:857-863
[7] Mutschler E et al. Arzneimittelwirkungen. Lehrbuch der Pharmakologie und Toxikologie. 10. Auflage, Wissenschaftliche Verlagsgesellschaft, Stuttgart 2013
[8] Lüllmann H et al. Pharmakologie und Toxikologie. 16. Auflage, Georg Thieme Verlag, 2006
[9] Peghini PL, Katz PO, Castell DO. Ranitidine controls nocturnal gastric acid breakthrough on omeprazole: a controlled study in normal subjects. Gastroenterology 1998,115:1335-1339
[10] Labenz J, Malfertheiner P. Treatment of uncomplicated reflux disease. World J Gastroenterol 2005;11:4291-4299
[11] Aktories K et al. Allgemeine und spezielle Pharmakologie und Toxikologie. 10. Auflage, Urban & Fischer Verlag, München 2009
[12] Tytgat, GN. Contemporary understanding and management of reflux and constipation in the general population and pregnancy: a consensus meeting. Aliment Pharmacol Ther 2003;18:291–301






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.