
- DAZ.online
- DAZ / AZ
- DAZ 41/2014
- Trotz Ebola Malaria nicht...
Infektiologie
Trotz Ebola Malaria nicht aus dem Blick verlieren
Gute Heilungschancen bei rechtzeitiger Diagnose und Therapie
Nach Angaben der Weltgesundheitsorganisation (WHO) liegt die Zahl der Menschen, die an einer Malaria erkrankt sind, bei über 200 Millionen weltweit und es ist von jährlich mehr als 620.000 Todesfällen auszugehen. Die Malaria ist damit weltweit eine der bedeutendsten Infektionskrankheiten. Die Erkrankung tritt in tropischen und subtropischen Regionen auf und ist in rund 100 Ländern endemisch. Am stärksten betroffen ist Afrika, doch auch in Asien und Südamerika ist die Malaria verbreitet und es wurden sogar vereinzelte Fälle in Spanien und Griechenland berichtet. Gelegentlich gibt es zudem Fälle der sogenannten „Flughafen-Malaria“ oder auch „Bagage-Malaria“, wenn infizierte Mücken mit dem Flugzeug oder dem Gepäck der Reisenden nach Europa „importiert“ werden. In Deutschland wurden in den vergangenen Jahren nach Angaben des Robert Koch-Institutes (RKI) jährlich etwa 500 Malaria-Erkrankungen erfasst. Die Mehrzahl der Malaria-Erkrankungen wurde aus afrikanischen Ländern eingeschleppt, insbesondere als Folge von Reisen in westafrikanische Länder und Kenia. Indien war das wichtigste Infektionsland außerhalb Afrikas.
Fünf humanpathogene Plasmodium-Arten
Die Malaria wird verursacht durch Protozoen der Gattung Plasmodium (Klasse Haematozoea, Ordnung Haemosporida, Familie Plasmodiidae), wobei fünf humanpathogene Plasmodienarten zu differenzieren sind. Es handelt sich um Plasmodium falciparum als Erreger der Malaria tropica, Plasmodium ovale und Plasmodium vivax als Erreger der Malaria tertiana, Plasmodium malariae als Erreger der Malaria quartana und Plasmodium knowlesi, eine vor allem in Südostasien vorkommende Plasmodien-Art. Der normale Wirt sind Makaken, von denen die Protozoen auf den Menschen übertragen werden und fulminante Krankheitsverläufe bedingen können.
Bedeutsam ist jedoch vor allem die Malaria tropica, gelegentlich auch als Falciparum-Malaria bezeichnet, eine Krankheitsform, bei der es zu einem rasch lebensbedrohlichen Verlauf kommen kann. Die Malaria tertiana verläuft hingegen meist ohne schwere Komplikationen. Allerdings wurde nach den Angaben in den Leitlinien in den vergangenen Jahren vermehrt schwer verlaufende Infektionen mit P. vivax berichtet. Bei der Malaria tertiana können außerdem ausgehend von in der Leber verbliebenen Parasitenstadien auch nach Jahren noch Rezidive auftreten. Die Malaria quartana ist eine seltene Krankheitsform und in der Regel harmlos.
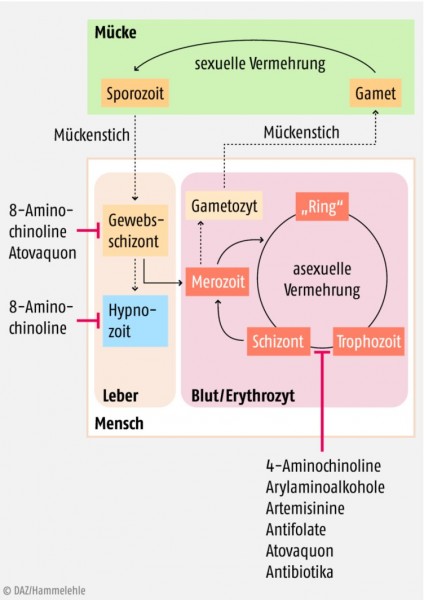
Lebenszyklus der Plasmodien
Es handelt sich bei den Plasmodien um intrazelluläre Parasiten, die einen zweigeteilten Entwicklungszyklus durchlaufen, wobei der Mensch als Zwischenwirt und die Stechmücke als Hauptwirt fungiert. Die Übertragung der Einzeller erfolgt durch einen Stich einer blutsaugenden weiblichen Stechmücke der Gattung Anopheles, einer Gattung der Familie der Stechmücken mit zirka 420 verschiedenen Arten. Von diesen sind rund 40 Arten in der Lage, Malaria zu übertragen. Die Stechmücken selbst infizieren sich zuvor durch einen Stich bei einem infizierten Menschen.
Bei der Infektion des Menschen gehen mit der „Blutmahlzeit“ von Anopheles sogenannte Sporozoiten in die Blutbahn über und wandern rasch in Leberparenchymzellen ein. Dort entwickeln sie sich durch Teilung, also mittels ungeschlechtlicher Vermehrung, zu einem die Leberzelle ausfüllenden Gewebsschizonten. Dieser Zyklus dauert je nach Plasmodienart zwischen fünf bis sieben Tage. Ein Teil der Schizonten entwickelt sich weiter zu sogenannten Merozoiten, ein anderer Teil verbleibt in einer Art Ruhephase erhalten, was im weiteren Verlauf zu den charakteristischen Malaria-Rückfällen führen kann. Nach abgeschlossener Schizogonie kommt es zur Abgabe von Merosomen, aus denen in der Blutbahn Merozoiten frei werden. Diese heften sich an die Membran der Erythrozyten an und entwickeln sich zum reifen erythrozytären Schizonten. Beim Zerfall des Erythrozyten werden wiederum Merozoiten freigesetzt, die weitere Erythrozyten befallen. Sie können sich zu den geschlechtlichen Formen differenzieren, wobei Makro- und Mikrogametozyten entstehen. Diese werden von den Stechmücken aufgenommen, vereinigen sich und bilden eine Oozyste, aus der ihrerseits wieder Sporozoiten hervorgehen, die bei einem Stich von infizierten Anopheles-Mücken mit deren Speichel auf den Menschen übertragen werden können.
Inkubationszeit abhängig von der Plasmodienart
Die Inkubationszeit beträgt im Normalfall sieben bis 40 Tage je nach Plasmodienart. Sie liegt bei Plasmodium falciparum bei sieben bis 15 Tagen, bei P. vivax und P. ovale bei zwölf bis 18 Tagen und bei P. malariae bei sogar 18 bis 40 Tagen. Längere Inkubationszeiten sind jedoch bei allen Arten möglich und können vor allem durch eine ineffektive Chemoprophylaxe provoziert werden. Zu bedenken ist ferner, dass durch die geschilderte Bildung von Ruheformen, sogenannter Hypnozoiten, in den Leberzellen Rezidive auftreten können. Bei Plasmodium-vivax-Rezidiven ist das den derzeitigen Kenntnissen zufolge bis zu zwei Jahre lang möglich, bei Plasmodium ovale bis zu fünf Jahre nach Infektion und bei P. malariae sind nach Angaben des RKI Latenzzeiten bis zu 40 Jahre beschrieben. Eine direkte Ansteckung von Mensch zu Mensch ist bei der Malaria nicht möglich.
Nicht nur bei Fieber an die Malaria denken
Leitsymptom der Malaria ist das Fieber, allerdings kann sich die Erkrankung darüber hinaus mit unspezifischen Symptomen wie Kopf- und Gliederschmerzen sowie einem allgemeinen Krankheitsgefühl manifestieren. Das erklärt, warum die Erkrankung oftmals zunächst als grippaler Infekt fehlinterpretiert wird. Das klinische Bild der Malaria wird unter anderem durch den Grad der Immunität des Infizierten bestimmt. So kann es bei mehrfacher Infektion in einem Endemiegebiet zu einer sogenannten Semi-Immunität kommen, die eine schwere Erkrankung verhindert. Gefährdet sind daher laut RKI insbesondere Menschen mit eingeschränkter Immunität, also in aller Regel Kleinkinder und ältere Menschen.
Besonders gefürchtet ist die Malaria tropica als gefährlichste Malaria-Form. Die Letalität ist bei nicht immunen Personen mit bis zu 20% hoch. Klinisch macht sich die Infektion im Allgemeinen mit Abgeschlagenheit, Kopf- und Gliederschmerzen sowie unregelmäßigem Fieber und auch mit Durchfällen bemerkbar. Der Fiebertyp ist laut RKI kein diagnostisches Kriterium für eine Malaria tropica, da es nicht zum Auftreten eines rhythmischen Wechselfiebers kommt.
Etwa 60% der Patienten mit Malaria tropica entwickeln eine Thrombopenie. Es kann ferner zur Splenomegalie und zu einer Hepatomegalie kommen sowie zu Krampfanfällen und Bewusstseinstrübungen bis zum Koma als Ausdruck einer zerebralen Malaria. Als weitere potenzielle Komplikationen nennt das RKI ein akutes Nierenversagen, pulmonale Verlaufsformen, eine hämolytische Anämie und disseminierte intravasale Koagulopathien. Etwas anders gestaltet sich die Symptomatik bei der Malaria tertiana, die meist mit einem plötzlich auftretenden Fieber beginnt, wobei es innerhalb weniger Tage zu einer Rhythmisierung der Fieberanfälle kommt. Diese treten dann zumeist alle 48 Stunden auf. Charakteristisch sind Fieberanfälle in den späten Nachmittagsstunden bis hin zum Schüttelfrost, wobei die Körpertemperatur bis 40°C ansteigen kann, dann aber nach drei bis vier Stunden abrupt unter starken Schweißausbrüchen auf Normalwerte abfällt. Bei der eher seltenen Malaria quartana kommt es typischerweise zu Fieber im 72-Stunden-Rhythmus.
Diagnostik der Malaria
Diagnostiziert wird die Malaria primär labordiagnostisch durch eine mikroskopische Untersuchung des „dicken Tropfens“, wobei das eingetrocknete Nativblut auf Plasmodien hin untersucht wird. Dabei erlaubt die Korrelation der Parasiten- und Leukozytenzahl in den Gesichtsfeldern mit der Gesamtleukozytenzahl die Abschätzung der Parasitenzahl und damit Rückschlüsse auf die Schwere der Erkrankung.
Es gibt inzwischen auch Schnelltests zur Diagnostik einer Malaria. Sie beruhen auf dem Nachweis parasitenspezifischer Antigene, haben aber den Nachteil möglicher falsch negativer Befunde. Damit sind die Antigentests laut RKI nicht zur Selbstuntersuchung und Entscheidungsgrundlage für eine quasi notfallmäßige Selbstbehandlung bei Reisenden geeignet. Sie können jedoch im Praxisalltag zu einer schnellen Sicherung einer Verdachtsdiagnose beitragen, wobei man sich der Möglichkeit falsch negativer Befunde bewusst sein sollte.
Malariatherapie abhängig vom Krankheitstyp
Die Behandlung der Malaria ist abhängig vom Erreger, der Resistenzlage, der zuvor durchgeführten Chemoprophylaxe und vom klinischen Bild. Vor allem die Malaria tropica sollte wegen des hohen Komplikationsrisikos unbedingt stationär und möglichst in einer Einrichtung mit tropenmedizinischer Erfahrung sowie intensivmedizinischen Möglichkeiten erfolgen, rät das Robert Koch-Institut. Liegt eine komplizierte Malaria tropica vor, beispielsweise mit Bewusstseinstrübung, Krampfanfall, respiratorischer Insuffizienz, Hypoglykämie oder Schocksymptomatik, ist der Patient laut Leitlinien unverzüglich auf einer Intensivstation zu behandeln und es sind die entsprechenden supportiven Maßnahmen einzuleiten. Die Behandlung der unkomplizierten Malaria erfolgt laut Leitlinien-Empfehlung mit den Wirkstoffen Atovaquon plus Proguanil oder Artemether plus Lumefantrin. Mefloquin wird nicht mehr zur Therapie der unkomplizierten Malaria tropica empfohlen, da neue Kontraindikationen und geänderte Warnhinweise zu schwerwiegenden Nebenwirkungen vorliegen.
Bei der komplizierten Malaria tropica wird neben der supportiven Behandlung in aller Regel mit Artesunat intravenös behandelt und einer oralen Anschlusstherapie mit Atovaquon plus Proguanil. Alternativ kann eine parenterale Chinin-Gabe in Kombination mit Doxycyclin erfolgen.
Die Malaria tertiana wird mit Artemether/Lumefantrin oder Atovaquon/Proguanil in derselben Dosierung wie bei der Malaria tropica behandelt, wobei es sich jedoch um einen Off-label-use handelt. Bei der Malaria quartana wird zunächst Chloroquin verabreicht, es sollte eine Anschlussbehandlung mit Primaquin erfolgen, um Hypnozoiten in der Leber zu eradizieren und so Rezidive zu verhindern. Die Therapie der Knowlesi-Malaria erfolgt ebenso wie bei der Malaria tropica.
Zunehmende Resistenzraten in Südostasien
Probleme bereitet die Behandlung Berichten zufolge jedoch derzeit durch die vor allem in Südostasien zunehmenden Resistenzen gegen Artemisinin und dessen Derivate Artemether und Artesunat. Einer Studie der „Tracking Resistance to Artemisinin Collaboration“ zufolge breiten sich die Resistenzen von Südoastasien ausgehend weiter aus. Es wurden bereits entsprechende Fälle auch in Kambodscha, Burma, Thailand und Vietnam beobachtet. In Blutproben von Malaria-Patienten in Afrika wurden bislang keine Resistenzen gegen Artemisinin gesehen, doch dürfte dies ohne Gegenmaßnahmen nur eine Frage der Zeit sein, meint der Tropenmediziner Nicholas White aus Oxford, der direkt an der Studie beteiligt war. Der Mediziner schlägt dabei vor, die Behandlung mit Artemisinin von derzeit drei auf sechs Tage zu verlängern.
Malaria-Prophylaxe ernst nehmen
Unbedingt zu nutzen ist die Chance einer effektiven Malaria-Prophylaxe. Reisende, die Malaria-Endemiegebiete aufsuchen wollen, sollten sich laut RKI daher rechtzeitig vor Reiseantritt von einem Arzt mit entsprechender Erfahrung über das Malaria-Risiko und die erforderlichen Vorsorgemaßnahmen beraten lassen. Große Hoffnungen gründen sich derzeit auf die Entwicklung eines Impfstoffs gegen die Malaria, nachdem jüngst GlaxoSmithKline Zulassungsunterlagen für den Impfstoffkandidaten RTS,S bei der Europäischen Arzneimittel-Agentur (EMA) eingereicht hat. Der Impfstoff richtet sich nach Herstellerangaben nur gegen P. falciparum und soll die Infektion und die Vermehrung des Parasiten in den Leberzellen unterbinden. Mit einer Zulassung des Impfstoffs wird jedoch nicht vor Ende 2015 gerechnet.
Solange eine Impfung nicht möglich ist, bleibt als wichtigste Schutzmaßnahme die Option der Chemoprophylaxe, die jedoch keinen 100-prozentigen Malaria-Schutz bietet. Wie die Chemoprophylaxe zu gestalten ist, hängt vom konkreten Reiseziel ab, von der Reisezeit, der Reisedauer und dem Reisestil. Es ist daher eine gute Beratung durch einen versierten Arzt oder eine tropenmedizinische Beratungsstelle anzustreben. Bei Reisen in Malaria-Gebiete mit hohem Übertragungspotenzial ist laut RKI eine Chemoprophylaxe grundsätzlich empfehlenswert. Wird in Gebieten mit niedrigem oder mittlerem Malaria-Risiko keine regelmäßige Chemoprophylaxe durchgeführt, so sollte ein Reservemedikament mitgenommen werden, das als Notfallmaßnahme beim Auftreten malariaverdächtiger Symptome und nicht erreichbarer ärztlicher Hilfe eingenommen werden kann („Standby“-Medikation).
Unabhängig von der Chemoprophylaxe sollte stets auch eine Expositionsprophylaxe erfolgen. Dazu gehört der Aufenthalt in moskitosicheren Räumen insbesondere in den Abend- und Nachtstunden, das Schlafen unter Moskitonetzen, die idealerweise mit insektenabtötenden Substanzen imprägniert sind, das Tragen langärmliger Blusen und Hemden, langer Hosen und Socken sowie die Anwendung von Repellents.
Quelle
Leitlinie Malaria. www.awmf.org/leitlinien/detail/ll/042-001.html
Ratgeber Malaria des Robert Koch-Institutes, www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Malaria.html
WHO, www.who.int/campaigns/malaria-day/2014/en/
Ashley EA et al. Spread of Artemisinin Resistance in Plasmodium falciparum Malaria, NEJM 2014;371:411-423





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.