
- DAZ.online
- DAZ / AZ
- DAZ 33/2014
- Neues zur Kosten-Nutzen-...
DAZ aktuell
Neues zur Kosten-Nutzen-Bewertung
Was bedeutet der jüngste IQWiG-Methodenentwurf?
Seit Inkrafttreten der Version 4.0 der „Allgemeinen Methoden“ des IQWiG werden in neuen Versionen jeweils nur einzelne Kapitel überarbeitet. Die Nutzenbewertung im engeren Sinn wurde diesmal nur an wenigen Stellen aktualisiert. Dabei wurden in den Ausführungen zu patientenrelevanten Zielgrößen bzw. Endpunkten die Hinweise auf die Patientenzufriedenheit gestrichen. Diese ist daher künftig bei Nutzenbewertungen keine Zielgröße mehr. Allerdings dürfte die Patientenzufriedenheit auch bisher nur wenig relevant gewesen sein, weil sie in den verwendeten Studien ohnehin nur selten erfasst wurde. Das Kapitel über die vom IQWiG erstellten Gesundheitsinformationen wurde gestrafft und in Hinblick auf den Relaunch der Internetseite gesundheitsinformationen.de des IQWiG im Frühjahr 2014 überarbeitet.
Bewertung von Diagnostika
Weitgehend neu formuliert wurde der Abschnitt über die Nutzenbewertung diagnostischer Verfahren, zu denen auch Tests für die stratifizierte Medizin gehören sollen. Auch die Aussagen über diagnostische Verfahren sollen sich im Idealfall auf randomisierte Studien stützen. Dabei sollen die diagnostischen und die daraufhin durchgeführten therapeutischen Maßnahmen gemeinsam betrachtet werden, wofür das IQWiG mehrere Gestaltungsmöglichkeiten anbietet. Diagnostika, die einen bisherigen Test ersetzen sollen, dürfen allerdings unabhängig von der folgenden Behandlung bewertet werden.
Neue Potenzialbewertung
Neu ist das Kapitel über die Potenzialbewertung für neue Untersuchungs- und Behandlungsmethoden, die mit dem Versorgungsstrukturgesetz von 2012 in den §§ 137c und 137e SGB V eingeführt wurde. Im Rahmen der Potenzialbewertung beauftragt der Gemeinsame Bundesausschuss (G-BA) üblicherweise das IQWiG zu prüfen, ob eine Methode Erfolgspotenzial hat, und kann dann klinische Studien veranlassen. Der G-BA reagiert damit typischerweise auf den Antrag eines Medizinprodukteherstellers, dessen Produkt bei der Methode zum Einsatz kommt. Nach welchen Kriterien das IQWiG bei dieser Potenzialbewertung tätig wird, beschreibt nun das neue Methodenpapier. Das IQWiG prüft insbesondere die Plausibilität der Herstellerangaben. Es legt dabei deutlich niedrigere Maßstäbe als bei der frühen Nutzenbewertung an und betrachtet auch nicht randomisierte Studien. Denn es geht hier nicht um eine abschließende Bewertung, sondern um die Frage, ob die Methode aufwendigere Studien rechtfertigt. Wegen der Vertraulichkeit der Anträge werden Potenzialbewertungen nicht veröffentlicht.
Kosten-Nutzen-Bewertung
Die größte und zugleich pharmazeutisch wichtigste Neuerung im jüngsten Entwurf ist die komplette Überarbeitung der Methode zur Kosten-Nutzen-Bewertung von Arzneimitteln gemäß § 35b SGB V. Es geht dabei um das Verfahren, das ursprünglich nach dem Willen der früheren großen Koalition (2005–2009) aufgrund des GKV-WSG von 2007 geschaffen wurde und das zur Ermittlung von Höchstpreisen für neue Arzneimittel dienen sollte. Mit dem AMNOG von 2011 hat es stark an Bedeutung verloren und ist nur noch in besonderen Fällen vorgesehen, die bisher nicht eingetreten sind. Nach einem Schiedsspruch kann gemäß § 130b (8) SGB V der GKV-Spitzenverband oder der pharmazeutische Unternehmer eine solche Bewertung beantragen. Außerdem kann ein pharmazeutischer Unternehmer gemäß § 35a (5a) SGB V eine solche Bewertung verlangen, wenn der G-BA dem Arzneimittel keinen Zusatznutzen zuerkannt hat bzw. es nicht als therapeutische Verbesserung anerkannt hat.
Bisher hat das IQWiG dieses Verfahren in einem eigenen Methodenpapier beschrieben, das künftig entfallen wird. Stattdessen wird es nun in den allgemeinen Methoden dargestellt, doch die Inhalte wurden bei dieser Gelegenheit erheblich überarbeitet und gestrafft. Die methodischen Vorgaben lassen Spielraum für fallweise Entscheidungen. Für jede Kosten-Nutzen-Bewertung müssten Entscheidungen zur Perspektive, zum Zeithorizont, zur Auswahl der Komparatoren (Vergleichstherapien), zum Versorgungspfad, zum Modell, zur Datengrundlage und zur Darstellung der Unsicherheit gefällt werden, heißt es im neuen Methodenpapier. Auftragsabhängig seien unterschiedliche Perspektiven möglich, zu denen im Methodenpapier nun klare Abgrenzungen festgelegt werden. Die „GKV-Versichertenperspektive“ umfasse die direkten medizinischen und nicht medizinischen Kosten einschließlich der nicht erstattungsfähigen Aufwendungen der Versicherten, aber keine indirekten Kosten und keine Transferzahlungen. Der Zeithorizont müsse mindestens die Studiendauer abbilden, aber für chronische Erkrankungen wird eine längere Betrachtung empfohlen. Für die Herleitung einer Effizienzgrenze als Ergebnis der Kosten-Nutzen-Bewertung seien alle bei der Indikation versorgungsrelevanten Interventionen einzubeziehen. Außerdem müsse für das Indikationsgebiet ein Versorgungspfad entwickelt werden. Im Methodenpapier wird das gesundheitsökonomische Modell, das Daten aus verschiedenen Quellen zusammenführt, als „Kernstück“ einer Kosten-Nutzen-Bewertung betrachtet. Insbesondere die Kosten müssten über ein Modell abgebildet werden. Außerdem könne der Nutzen modelliert werden, wenn ein längerer Zeitraum erfasst werden soll, als durch Studien zu belegen ist. Daher enthält das Methodenpapier detaillierte Vorgaben zur Modellierung.
Effizienzgrenze als Ergebnisdarstellung
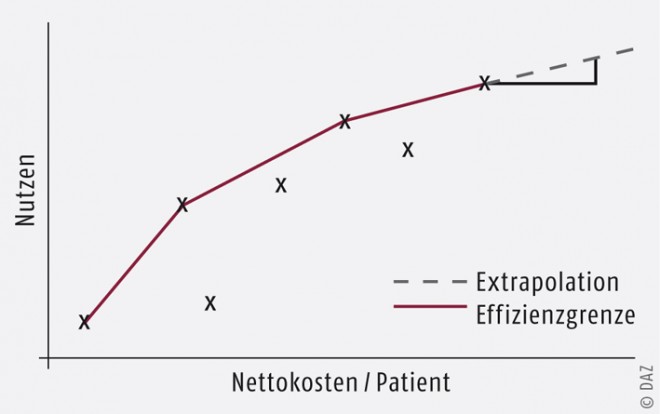
Als ein zentraler Aspekt der IQWiG-Methode für die Kosten-Nutzen-Bewertung bleibt die Darstellung der Ergebnisse in Form einer Effizienzgrenze bestehen. Dazu werden die bei einer Indikation anwendbaren Interventionen mit ihrem endpunktbezogenen Nutzen und ihren Nettokosten (also Kosten nach Abzug von Einsparungen durch die neue Therapie) in einem Koordinatensystem dargestellt. Diejenigen Interventionen, die gegenüber jeder anderen Intervention effizient, also hinsichtlich Nutzen und Kosten vorteilhaft sind, bilden die Effizienzgrenze (siehe Abbildung). Mit diesem Verfahren verfolgt das IQWiG insbesondere das Ziel, auf einen indikationsunabhängigen Schwellenwert für eine Kosten-Nutzen-Relation verzichten zu können und damit die diesbezügliche ethisch problematische Debatte zu umgehen. Denn gesucht ist ein Effizienzvergleich, aber keine indikationenübergreifende Priorisierung, wie es im Methodenpapier heißt. Daher muss für jede Indikation eine eigene Effizienzgrenze konstruiert werden. Auf der Nutzenseite kann jedoch nicht nur ein einzelner Endpunkt, sondern auch ein Maß des Gesamtnutzens betrachtet werden, das vom G-BA festgelegt werden kann. Als Optionen für solche Maße des Gesamtnutzens nennt das IQWiG neben qualitätsbereinigten Lebensjahren (QALYs) auch Maße, die sich aus der strukturierten Erhebung von Patientenpräferenzen ergeben. Das IQWiG würdigt damit offenbar dieses sich schnell entwickelnde Gebiet der pharmakoökonomischen Methodik.
Im nächsten Schritt wird die neue Intervention auf der Grundlage der bisherigen Therapien (Komparatoren) bewertet. Dazu greift das IQWiG im Grundsatz auf die Methode zurück, die einst zur Bestimmung von Höchstpreisen vorgesehen war, dafür aber nie zum Einsatz kam. Dabei soll der letzte Abschnitt der Effizienzgrenze über die bisher letzte etablierte Therapie hinaus extrapoliert werden. Neue Interventionen, deren Kosten-Nutzen-Verhältnis zur vorherigen Innovation besser als im letzten Abschnitt der Effizienzgrenze ist, könnten zum angegebenen Preis erstattet werden. Wenn das Kosten-Nutzen-Verhältnis schlechter sei, solle der Preis als nicht angemessen betrachtet werden. Dann solle ein Erstattungsbetrag ausgehandelt werden. Zur Begründung dieser Vorgehensweise argumentiert das IQWiG, dass eine Verschlechterung der Effizienz durch die Aufnahme einer neuen Intervention unangemessen sei.
Vor- und Nachteile
Dagegen werden die gleichen Argumente anzuführen sein wie bereits vor Jahren im Zusammenhang mit den geplanten Höchstpreisen. Insbesondere fällt auf, dass sich die geforderte Kosten-Nutzen-Relation aus der Zufälligkeit ergibt, wie vorteilhaft die vorige gegenüber der vorvorigen Neuerung in dem jeweiligen Indikationsgebiet war. Doch warum soll gerade diese zufällige Konstellation das „richtige“ Maß für die Zukunft sein?
Außerdem gilt es als ökonomische Gesetzmäßigkeit, dass zunehmende Schrittinnovationen auf einem Gebiet typischerweise zu immer kleineren Effizienzgewinnen führen. Das drückt das IQWiG sogar in seinen eigenen Beispieldarstellungen durch die stets abnehmende Steigung der Effizienzgrenze aus. Nach der IQWiG-Methode soll für künftige Neuerungen hingegen stets die zuletzt akzeptierte Steigung extrapoliert werden. Trotz dieser Benachteiligung künftiger Innovationen bietet die Methode gegenüber den vorherigen Stufen der frühen Nutzenbewertung doch einen Vorteil für etliche neue Produkte. Denn die Effizienzgrenze wird aus allen relevanten Therapien konstruiert und der wichtigste Komparator ist typischerweise das zuletzt eingeführte Arzneimittel mit dem größten Nutzen. Wenn das neue Produkt gegenüber diesem Arzneimittel überlegen ist, kann es auch einen höheren Preis haben. Auch wenn der Preisaufschlag gegenüber dem Komparator möglicherweise nur gering ausfällt, sollte der von der Pharmaindustrie kritisierte Vergleich mit „uralten“ generischen Arzneimitteln entfallen. Dann bestünde auch keine Gefahr, dass Innovationen auf Generikapreise gedrückt würden. Es bleibt allerdings das Problem, dass Indikationsgebiete mit wenig Innovationen benachteiligt werden, während gerade in den Gebieten mit reger Innovationstätigkeit immer wieder neue Innovationsanreize entstehen.
Empfehlung für Erstattungspreise
Zusätzlich zu der im Grundsatz bekannten Beschreibung der Effizienzgrenze enthält der neue Entwurf ein Verfahren zur Berechnung eines sogenannten zusatznutzenbereinigten Erstattungspreises, der als Empfehlung für Preisverhandlungen betrachtet werden kann. Dieser neue Ansatz wurde bisher einmal beim rechtlich nicht bindenden „Probelauf“ des Verfahrens zur Bewertung von Antidepressiva angewendet (veröffentlicht am 19. 11. 2012, Analyse siehe DAZ-Jahrgang 2012, Nr. 48, S. 68). Der Erstattungspreis wird dabei so gewählt, dass die neue Behandlung auf der Verlängerung der Effizienzgrenze läge. Zusätzlich wird ein Streuungsmaß empfohlen, also ein Verhandlungsspielraum. Dieser beruht auf Sensitivitätsanalysen zur Berücksichtigung unsicherer Modellparameter. Dazu werden Simulationsrechnungen beschrieben, wie sie in pharmakoökonomischen Analysen weit verbreitet sind. Die beiden Quartile unterhalb und oberhalb des Mittelwertes dieser Simulationsergebnisse für den Erstattungspreis wären demnach ein angemessener Verhandlungsspielraum. Das IQWiG berücksichtigt damit die Rechtslage, die – anders als vor dem AMNOG – keine Berechnung von Höchstpreisen, sondern Verhandlungen über Erstattungsbeträge vorsieht. Sensitivitätsanalyen zur Berücksichtigung von Unsicherheit sind allerdings auch eine logische Folge der Nutzung von Modellen und vielleicht sogar eine gewisse Reaktion auf die frühere Kritik, ein angemessener Preis für ein Arzneimittel könne nicht genau errechnet werden.
Eine weitere Einschränkung der Idee, einen Preis errechnen zu können, ergibt sich aus dem Methodenpapier selbst. Denn die Zumutbarkeit der Kostenübernahme für die Versichertengemeinschaft hänge nicht nur von der Angemessenheit des Preises einer Intervention ab, sondern auch von den Gesamtausgaben, heißt es dort. Dazu sieht das Methodenpapier wie schon in früheren Fassungen eine Ausgaben-Einfluss-Analyse (Budget-Impact-Analysis) vor. Darin wird ermittelt, wie der Preis des neuen Arzneimittels, die Zahl der behandlungsbedürftigen Patienten und weitere Einflussgrößen auf die Gesamtausgaben der Krankenversicherungen für das Produkt wirken.
Ausblick
Obwohl einige Gestaltungsspielräume zugenommen haben, erscheint das Verfahren für die Kosten-Nutzen-Bewertung weiterhin sehr aufwendig. Es ist daher fraglich, wann sich ein pharmazeutischer Unternehmer auf ein so teures Verfahren einlassen wird. Dennoch kann die Methode die Preisverhandlungen indirekt beeinflussen, weil sie eine Idee vermittelt, wie ein Erstattungspreiskorridor ermittelt werden könnte. Als wichtigster Aspekt könnte sich erweisen, dass nach dem hier vorgestellten Verfahren der Erstattungspreis für ein Produkt mit gesichertem Zusatznutzen typischerweise von der akzeptierten Therapie mit dem größten Nutzen und nicht von einer besonders kostengünstigen Therapie abgeleitet wird. So wird das Verfahren möglicherweise erhebliche Konsequenzen haben, auch wenn es nie explizit angewendet werden sollte.
Autor
Dr. Thomas Müller-Bohn, Apotheker und Diplom-Kaufmann, Redakteur der DAZ, E-Mail: mueller-bohn@t-online.de






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.