
- DAZ.online
- DAZ / AZ
- DAZ 3/2014
- Entscheidungshilfen für ...
Trockenes Auge
Entscheidungshilfen für die Therapie des trockenen Auges
Sie sollen Feuchtigkeit binden und die Augenoberfläche durch Verteilung der Tränenflüssigkeit benetzen. Die Befeuchtung des Auges soll dabei möglichst intensiv und möglichst nachhaltig sein, weshalb eine hohe Wasserbindungskapazität benötigt wird. Darüber hinaus ist für eine lang andauernde „Haftung“ eine erhöhte Viskosität gefordert. Deswegen sind in den meisten handelsüblichen Präparaten Filmbildner auf Polymerbasis mit unterschiedlich hoher Viskosität enthalten. Bei Augensalben und Augengelen kann die höchste Viskosität erreicht werden. Sie haben aber den Nachteil einer kurzzeitigen Beeinträchtigung der Sehleistung. Solche Präparate bieten sich deshalb zur Anwendung in der Nacht an. Außerdem müssen Tränenersatzmittel steril und möglichst physiologisch sein. Die Augentropfen sollten isotonisch sein, das heißt der osmotische Druck sollte mit dem des Hornhauptepithels übereinstimmen. Idealerweise sollte der pH-Wert 7,4 betragen (Isohydrie), was aufgrund chemischer Labilität einiger Wirkstoffe bei diesem pH-Wert nicht immer möglich ist. Dann wird ein euhydrischer - also ein physiologisch noch verträglicher - Bereich von pH 7,3 bis 9,7 gewählt. Dieser Bereich gilt noch als reizlos für das Auge. Zubereitungen außerhalb pH 6,6 bis 10,5 werden hingegen als schmerzhaft empfunden. Durch die Pufferwirkung des Tränenfilms wird der pH-Wert nach Applikation rasch an den physiologischen Wert angepasst. Da die Pufferkapazität der Tränenflüssigkeit nur gering ist, ist es im Fall von euhydrischen Augentropfen wichtig, dass diese selber ungepuffert sind. Andernfalls wird der Puffer der Tränenflüssigkeit „überdeckt“ und eine Anpassung an den physiologischen pH-Wert ist nicht möglich. Isohydrische Augentropfen werden dagegen in der Regel gepuffert.
Am meisten verwendet: Hyaluronsäure
Hyaluronsäure, auch Hyaluronan genannt, ist eine physiologische und somit gut verträgliche Substanz, die zahlreiche Funktionen im menschlichen Organismus erfüllt. Sie ist Bestandteil der extrazellulären Matrix des Bindegewebes, des Knorpels sowie der Synovialflüssigkeit. Im Auge ist das Polymer im Glaskörper, in der Horn- und der Bindehaut enthalten. In der Ophthalmologie wird Hyaluronsäure bei der Behandlung des trockenen Auges und in der Kataraktchirurgie eingesetzt.
Hyaluronsäure ist in der Zellhülle vieler Bakterien vorhanden. Daher ist heute die biotechnische Herstellung üblich und es wird weitestgehend auf die frühere Extraktion aus tierischem Material (z.B. aus Hahnenkämmen) verzichtet. Durch Fermentation von Streptokokken-Stämmen, Mikrofiltration, Aufreinigung und Trocknung wird reine Hyaluronsäure gewonnen, die frei von tierischen Bestandteilen ist. Hyaluronsäure hat sich in der Praxis als meistverwendete Substanz durchgesetzt.
Eine Vielzahl Hyaluronsäure-haltiger Tränenersatzmittel (meist wird das Natriumsalz verwendet) ist bei uns auf dem Markt. Um in der Beratung das jeweils passende Mittel für den Patienten auswählen zu können, lohnt sich ein Blick auf die Eigenschaften der Hyaluronsäure. Die langen Molekülketten haben eine große Hydrathülle und können dadurch sehr viel Wasser binden. Aufgrund der strukturellen Ähnlichkeit mit den physiologischen Mucinen des Tränenfilms zeigt die Hyaluronsäure mukoadhäsive Eigenschaften und haftet daher gut auf der Augenoberfläche. Der Tränenfilm wird stabilisiert, die Tränenaufrisszeit und die Verweildauer auf dem Auge erhöht. Darüber hinaus wirkt Hyaluronsäure antioxidativ, hat einen protektiven Effekt auf das Oberflächenepithel und fördert die Wundheilung der Hornhaut. Je nach Ausgangsprodukt und Reinigungsverfahren variiert der Polymerisierungsgrad und damit die Kettenlänge und die molare Masse der Hyaluronsäure stark. Die Kettenlänge hat Einfluss auf das Fließverhalten und die Viskosität. Je höher die Kettenlänge umso stärker die Knäuelbildung und Wechselwirkungen der Hyaluronsäure-Ketten untereinander. Diese Wechselwirkungen führen zu einem Nicht-Newtonschen Fließverhalten: Im Ruhezustand bei geringer Scherbeanspruchung liegt ein relativ hoch viskoses Gel vor. Unter dem Einfluss von Scherkräften – in unserem Fall die mechanische Belastung durch den Lidschlag – nimmt die Viskosität ab und die Flüssigkeit verteilt sich gleichmäßig über die Augenoberfläche ohne das Auge zu verkleben. Beim offenen Auge nimmt die Viskosität und damit die Verweildauer auf dem Auge wieder zu. Hyaluronsäure besitzt als einzige Substanz unter den viskositätserhöhenden Filmbildnern, die zur Therapie des trockenen Auges eingesetzt werden, dieses viskoelastische, thixotrope Fließverhalten [9–12].
Viskosität und Kettenlänge entscheidend
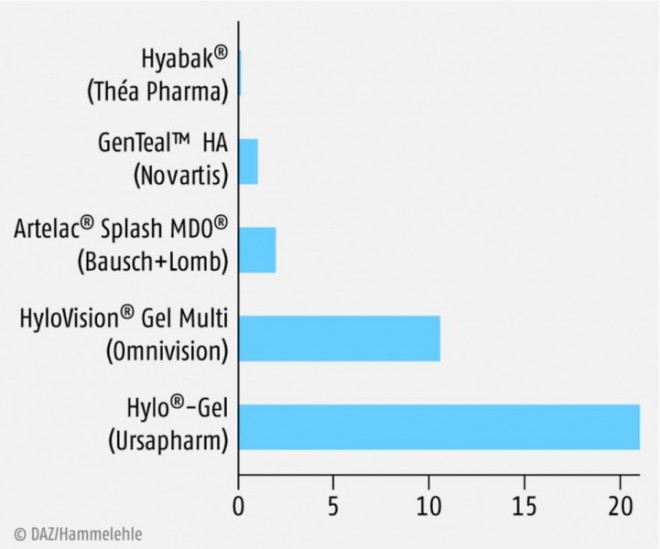
Ein Vergleich der Präparate in der Offizin ist schwierig, denn in den Produktinformationen findet man meist nur Angaben zur Konzentration der Hyaluronsäure, nicht aber zur Kettenlänge (bzw. zum Molekulargewicht) oder zur Viskosität. Die Viskosität ist von der Konzentration und der Kettenlänge abhängig und entscheidend für Intensität und Dauer der Befeuchtung. Gleich konzentrierte Produkte können also verschieden viskos und daher auch verschieden effektiv in der Anwendung sein. Die Konzentration beeinflusst die Verweildauer auf der Augenoberfläche, die Erhöhung der Tränenfilmstabilität (ab 0,1% Hyaluronsäure-Tropfen messbar) und die wundheilungsfördernde Eigenschaft der Hyaluronsäure (ebenfalls ab 0,1% AT nachgewiesen) maßgeblich. Der Polymerisierungsgrad wiederum bestimmt die physikalische Schutzfunktion für Horn- und Bindehaut. Daher wäre es für einen Vergleich nötig, alle Faktoren zu kennen, was in der Praxis schwer möglich ist. Von Teping [12] wird vorgeschlagen, das Produkt aus Konzentration, Molekulargewicht und Viskosität zu bilden, um verschiedene Präparate besser vergleichen zu können (Tab. 1, Abb. 1):
Auf dieser Basis lassen sich alle Hyaluronsäure-haltigen Augentropfen direkt miteinander vergleichen. Je höher das Produkt aus den drei Faktoren ist, desto intensiver und nachhaltiger wäre demnach die Wirkung. Präparate mit einem niedrigen Wert würden in Stadium I eingesetzt werden, Augentropfen mit einem höheren Wert vorwiegend bei Stadium II und III (siehe Tabelle 2). Leider werden die verschiedenen Hyaluronsäure-Produkte meistens nicht ausreichend deklariert, so dass oft nur die Konzentration bekannt ist. Hier wäre es wünschenswert, dass alle Parameter offengelegt werden, damit der Apotheker die richtigen Schlüsse ziehen kann. Korrekte Deklaration und die dazu passende Beratung könnten dann auch Unterscheidungskriterien zu Produkten aus der Drogerie sein.
Weitere Tränenersatzmittel
Neben der Hyaluronsäure stehen unter anderem folgende Tränenersatzmittel zur Verfügung:
- PVA (Polyvinylalkohol) und PVP (Polyvinylpyrrolidon/Povidon) sind relativ wenig viskos und können bei leichteren Beschwerden, die nur selten auftreten, empfohlen werden. Beispiel Protagent® SE.
- Die Cellulosederivate Carmellose (Carboxymethylcellulose) und Hypromellose (Hydroxypropylmethylcellulose) sind viskoser als PVA und PVP und wirken etwas länger als diese. Beispiel Celluvisc®.
- Carbomere (Polyacylsäure) sind ebenfalls viskoser als PVA und PVP und ähneln dem Oberflächenmucin der innersten Schicht des Tränenfilms. Dadurch wird die Kontaktzeit auf dem Auge und somit die Tränenaufrisszeit verlängert. Beispiele sind die Augengele Vidisic®, Thilo-Tears® und Siccapos®.
Neben diesen Polymeren, die häufig zur Viskositätserhöhung eingesetzt werden, gibt es „neuere“ Produkte mit anderen oder zusätzlichen Wirkstoffen. Beispiele hierfür sind:
- Die Kombination von Hyaluronsäure und PEG 8000 (Artelac® Rebalance). Sie wirkt stark und anhaltend befeuchtend. Das Präparat enthält zudem die im natürlichen Tränenfilm vorkommenden Mineralstoffe Calcium, Kalium, Natrium, Magnesium und Vitamin B12. Die Rosafärbung der Tropfen durch das Vitamin B12 soll das Eintropfen erleichtern und löst sich nach Applikation im Auge auf.
- Tamarindensamen-Polysaccharide (z.B. Visine® Intensiv).Tamarindensamenextrakt ähnelt wie die Carbomere strukturell dem Mucin, eine Verlängerung der Tränenaufrisszeit wird erreicht.
- In Systane® Ultra ist neben PEG 400 und Propylenglycol auch Guaraprolose (Hydroxypropyl-Guar), ein chemisch modifiziertes Derivat des Guar-Gummis enthalten. Es ist in Lösung flüssig und somit leicht applizierbar, geht aber beim Kontakt mit der Augenoberfläche in eine viskosere Form über. Es ist ebenfalls Mucin-ähnlich [10].
Puffersysteme und die Phosphatproblematik
In den meisten Augentropfen werden entweder Phosphat- oder Citrat-Puffer eingesetzt. Auch wenn Phosphat physiologisch als Puffer in der wässrigen Phase des Tränenfilms vorhanden ist, wurden unter Phosphat-haltigen Augentropfen einzelne Fälle einer Kalzifizierung der Hornhaut (durch Bildung schwer löslicher Calciumphosphat-Verbindungen) mit schwerwiegenden Sehbeeinträchtigungen beobachtet. Darüber berichten das BfArM und das Paul-Ehrlich-Institut in ihrem Bulletin zur Arzneimittelsicherheit in der Ausgabe März 2013 [15]. Es wurde daher eine Risikobewertung vorgenommen. Knapp 40% aller Ophthalmika in Deutschland verwenden Phosphat als pH-Puffer. Die Konzentration unterscheidet sich dabei sehr stark (um das bis zu 54-Fache zwischen niedrigster und höchster Konzentration). Es wird angenommen, dass die beschriebene Nebenwirkung abhängig von der Konzentration des Phosphatpuffers und der Häufigkeit der Anwendung ist und zudem nur bei stärkerer Vorschädigung der kornealen Epithelzellen auftritt. Aufgrund der geringen Fallzahl der Hornhautkalzifizierungen werden Phosphatpuffer in Augentropfen vom BfArM prinzipiell als sicher angesehen. Bei vorgeschädigten Augen sollte jedoch auf Produkte mit Citratpuffer ausgewichen werden.
Problem Konservierung
Konservierungsmittel können die Lipid- und die Mucinschicht des Tränenfilms negativ beeinflussen und auf Dauer die Epithelzellen der Hornhaut schädigen. Quartäre Ammoniumverbindungen haben außerdem ein allergenes Potenzial. Werden Kontaktlinsen getragen, ist die Verwendung von konservierungsmittelhaltigen Präparaten besonders kritisch zu sehen, da die Flüssigkeit zwischen Linse und Hornhaut diffundiert und dort viel länger haften bleibt als bei unbedeckter Augenoberfläche [12]. Generell sollte beim trockenen Auge auf klassisch konservierte Produkte verzichtet werden, besonders bei häufiger Anwendung. Viele Firmen bieten daher unkonservierte Einzeldosisbehältnisse (EDOs) an oder haben Systeme entwickelt, dank derer auch in Mehrdosenbehältnissen keine Konservierung nötig ist (z.B. das SafeDrop-System von Omnivision oder das Comod-System von Ursapharm). Außerdem gibt es Konservierungsstoffe, die direkt nach Applikation in das Auge in physiologische Substanzen zerfallen und deswegen bedenkenlos angewendet werden können (z.B. Purite in Optive® oder Oxyd™ in Artelac® Rebalance).
Der Fall: Trockenes Auge Stadium III
Ein Patient kommt zu Ihnen und beklagt sehr starkes Augenbrennen. Sein Augenarzt habe bei ihm ein sehr ausgeprägtes trockenes Auge festgestellt und gesagt, dass er kaum noch Tränen produziere. Er tropfe inzwischen fast stündlich und habe dennoch Beschwerden. Auch verschiedene Sorten habe er inzwischen probiert, nichts helfe.
Ihre Empfehlung?
Aufgrund der häufigen Verwendung sollte auch bei diesem Patienten auf Konservierungsmittel und Phosphatpuffer verzichtet werden. Empfehlenswert ist ein Präparat mit sehr hoher Viskosität oder sehr hohem Produkt aus Konzentration, Molekulargewicht und Viskosität. Zur Nacht bietet sich eine Augensalbe oder ein Augengel, tagsüber zusätzlich ein Phospholipid/Liposomen Spray oder lipidhaltige Tropfen an, da vermutlich zu wenig Meibomsekret gebildet wird. Dem Patienten kann Folgendes empfohlen werden:
- ein hoch viskoses Präparat: z.B.: Hylo®-Gel mehrfach täglich
- Augensalbe oder -Gel zur Nacht, z.B.: VitA-Pos® oder Corneregel®
- Lipidersatz tagsüber: Optive® Plus, Systane® Balance oder Tears Again® mit zeitlichem Abstand zusätzlich zwischen den Hylo®-Gel-Gaben.
Tränenersatz im Vergleich
Die Hyaluronsäure ist wie schon erwähnt der in der Praxis bevorzugte Wirkstoff für den Tränenersatz. Aber ist sie wirklich die wirksamste Substanz zur Behandlung des trockenen Auges?
Eine doppelblind randomisierte Vergleichsstudie zwischen einer Kombination aus Hyaluronsäure und Tamarindensamen-Polysacchariden zu Carmellose-Natrium-Tropfen zeigte zwar subjektive Vorteile, aber auch nach vier Monaten Therapie bestanden keinerlei Unterschiede in der Tränenaufrisszeit [13]. Allerdings war die Probandenzahl mit 49 relativ niedrig. Einer weiteren Vergleichsstudie mit ebenfalls kleinem Kollektiv (n=82) ließen sich mit Carmellose- und Hyaluronsäure-haltigen Augentropfen ähnliche Ergebnisse erzielen [14]. Man kann auch anhand anderer Studien davon ausgehen, dass neben Hyaluronsäure andere Gelbildner mit ähnlichem Erfolg eingesetzt werden können.
Alternativen zu wässrigen Tränenersatzmitteln
Lipidersatz. Wird mit wässrigen Tränenersatzmitteln kein Erfolg erzielt oder wird eine Dysfunktion der Meibomdrüsen vermutet, kann der Einsatz von lipidhaltigen Tränenersatzmitteln empfohlen werden, z.B. Artelac Lipids® EDO (enthält Carbomer und Mittelkettige Trigylceride/MCT), Optive Plus® (mit Carmellose und Glycerol), Visine® Trockene Augen (Povidon, Carbomer und MCT) oder Systane® Balance. Außerdem gibt es Lidsprays, die u.a. Phospholipide (Sojalecithin) enthalten (z.B. Tears Again®, Lipomyst ® und OmniTears® Lidspray). Sie werden aus ca. 10 cm Abstand auf die geschlossenen Augen gesprüht. Die im Spray enthaltenen Phospholipide sind in Liposomen verpackt, welche über die Ränder der Augenlider in die äußere Lipidschicht des Auges gelangen. Durch die Stabilisierung der Lipidschicht wird eine Hyper-Evaporation verhindert.
Lidrandhygiene. Liegt ein Lipidmangel des Tränenfilms vor, ist es zusätzlich sinnvoll, die Lidränder zu behandeln. Dazu sollten einmal, besser zweimal täglich, feuchte warme Kompressen (z.B. Wattepads) 5 bis 10 Minuten auf die geschlossenen Augenlider gelegt werden, wodurch das Sekret der Meibomdrüsen verflüssigt wird. Anschließend wird das Sekret durch Massage der Augenlider entfernt, die Lidränder gereinigt. Danach können die Tränenersatzmittel appliziert werden. Es gibt spezielle Produkte zur Reinigung der Lidränder (z.B. Blephaclean®) [10].
Ciclosporin A (Calcineurininhibitor). Folgt man dem Ansatz, dass das trockene Auge aus einer immunologischen Entzündungsreaktion hervorgeht, so müsste ein Immunsuppressivum wirksam sein. Ciclosporin A 0,05%ige Augentropfen zeigten sich in mehreren Studien als effektiv in der Therapie des trockenen Auges. In Deutschland sind bisher keine Ciclosporin-A-haltigen Augentropfen zugelassen. Es gibt bei uns die Möglichkeit, selbst eine Lösung nach NRF-Rezeptur (1- oder 2%-ig) herzustellen oder das – allerdings teure – Präparat Restasis® aus den USA zu importieren [10]. Über Ciclosporin-A-haltige Formulierungen wurde ausführlich in der DAZ 2013, Nr. 43, S. 56, berichtet.
Punctum plugs. Der Augenarzt hat die Möglichkeit, bei schweren Fällen des trockenen Auges sogenannte punctum plugs in die Tränenpünktchen (die als Teil der Tränenwege die Tränenflüssigkeit über die Nase ableiten) einzusetzen. Die winzigen Stöpsel verhindern so den Abfluss der Tränen und die Tränenflüssigkeit wird vermehrt. Punctum plugs sind nicht spürbar, ihre Implantation schmerzlos, sie sind selbstauflösend oder können jederzeit wieder entfernt werden.
Der Fall: Trockenes Auge nach Vorschädigung
Ein Patient kommt zu Ihnen in Ihre Apotheke und berichtet, dass er verschiedene Tropfen gegen trockene Augen anwendet, meist mit ausreichendem Erfolg. Er fragt, was Sie vorrätig haben und ihm empfehlen können. Sie fragen nach der Stärke der Beschwerden und ob starkes Brennen der Augen vorliegt, außerdem fällt Ihnen eine Rötung des linken Auges auf. Der Patient antwortet, dass er eigentlich nur leichte Beschwerden habe und die Augen gelegentlich tränen würden. Vor 2 Tagen aber sei ihm bei der Gartenarbeit ein Holzsplitter ins Auge geraten, der Augenarzt habe es entfernen müssen. Er verwende daher im Moment 3 x täglich Bepanthen® Augen- und Nasensalbe.
Ihre Empfehlung?
Die Verwendung der Augensalbe nach dem Zwischenfall bei der Gartenarbeit deutet auf eine Vorschädigung hin. Der Patient hat mit dem trockenen Auge nur leichte bis mittlere Beschwerden. Sie können daher ein konservierungsmittelfreies Produkt mit niedrigerer Viskosität und ohne Phosphatpuffer (wegen der Vorschädigung) empfehlen, zum Beispiel Vidisept EDO® oder Hylo®-Fresh.
Tipps für die Praxis
Stadieneinteilung. Anhand der Stadieneinteilung bei trockenem Auge (siehe Artikel "Ausgetrocknet - Wenn der Tränenfilm das Auge nicht mehr benetzen kann") können verschiedene viskose Präparate empfohlen werden. Niedrig viskose Produkte bei Stadium I, höher viskose Produkte mit zunehmendem Krankheitsstadium. Prinzipiell können auch hochviskose Tropfen in Stadium I angewendet werden, allerdings werden sie vom Patienten als unangenehmer empfunden. Außerdem kann die Sehleistung beeinträchtigt sein, so dass ein Einsatz zur Nacht sinnvoll ist (Tab. 2).
Augensalben. Bei einem sehr trockenen Auge und/oder bei Oberflächendefekten oder Lidschlussinsuffizienz können Augensalben mit Dexpanthenol (z.B. Corneregel®, Bepanthen® Augen- und Nasensalbe) oder Retinolpalmitat/Vitamin A (z.B. Vitagel®, Oculotect®, VitA-Pos®) ebenfalls zur Nacht empfohlen werden. Bepanthen® Augen- und Nasensalbe enthält allerdings Wollwachs, das die Meibomdrüsenfunktion beeinträchtigen kann.
Kosten. Für den Patienten spielen natürlich auch die Kosten immer eine wichtige Rolle. Hier sollte neben dem Verkaufspreis auf Ergiebigkeit sowie auf Verwendbarkeit nach Anbruch, die bei den verschiedenen Produkten sehr unterschiedlich ist, hingewiesen werden.
Bei Allergikern können ähnliche Symptome auftreten wie beim trockenen Auge. Insbesondere dann, wenn der Patient über juckende Augen klagt, ist eine Abklärung notwendig und gegebenenfalls ein Antiallergikum zu empfehlen.
Bei Kontaktlinsenträgern ist zu prüfen, ob das verwendete Augenarzneimittel bei gleichzeitigem Tragen der Linsen verwendet werden kann.
Zum Arzt. Um ernsthafte Schäden zu vermeiden und ursächliche Erkrankungen zu erkennen, sollte bei Seheinschränkungen, Schmerzen (Glaukomanfall möglich) und Verletzungen oder wenn die Probleme über längere Zeit auftreten eine genaue Diagnose durch den Augenarzt erfolgen.
Entscheidungshilfe auf einen Blick:
- Abhängig von der Diagnose werden entweder wässrige Augentropfen mit Gelbildner oder bei mangelndem Therapieerfolg (ggf. auch empirisch) lipidhaltige Präparate angewendet.
- Konservierungsmittelfreie Produkte sind vorzuziehen, ein Citratpuffer-haltiges Produkt ist am stark vorgeschädigten Auge sinnvoller als eines mit Phosphatpuffer.
- Hyaluronsäure hat sich in der Praxis weitgehend durchgesetzt, aber auch andere Gelbildner sind prinzipiell nicht schlechter wirksam.
- Je stärker das Krankheitsbild ausgeprägt ist, desto konzentrierter, langkettiger und viskoser sollte der Gelbildner sein. Das Präparat muss also zum Krankheitsstadium (I–III) passen.
- Zur Nacht kann zusätzlich ein Augengel oder eine Augensalbe angewendet werden.
Literatur
[1] Schrell C, Cursiefen C, Kruse F, Jacobi C. Topical cyclosporine A 0.05% in the treatment of keratoconjunctivitis sicca. Klin Monbl Augenheilkd. 2012 May;229(5):548-53.
[2] Pflugfelder SC. Prevalence, burden, and pharmacoeconomics of dry eye disease. Am J Manag Care. 2008 Apr;14(3 Suppl):S102-6.
[3] Schaumberg DA, Dana R, Buring JE, Sullivan DA. Prevalence of dry eye disease among US men: estimates from the Physicians‘ Health Studies. Arch Ophthalmol. 2009 Jun;127(6):763-8.
[4] Schaumberg DA, Sullivan DA, Buring JE, Dana MR. Prevalence of dry eye syndrome among US women. Am J Ophthalmol. 2003 Aug;136(2):318-26.
[5] Mizuno Y, Yamada M, Shigeyasu C. Annual direct cost of dry eye in Japan. Clin Ophthalmol. 2012;6:755-60.
[6] Rege A, Kulkarni V, Puthran N, Khandgave T. A Clinical Study of Subtype-based Prevalence of Dry Eye. J Clin Diagn Res. 2013 Oct;7(10):2207-2210.
[7] Grubbs JR Jr, Tolleson-Rinehart S, Huynh K, Davis RM. A Review of Quality of Life Measures in Dry Eye Questionnaires. Cornea. 2013 Dec 10. [Epub ahead of print]
[8] Murube J, Németh J, Höh H, et al. The triple classification of dry eye for practical clinical use. Eur J Ophthalmol. 2005 Nov-Dec;15(6):660-7.
[9] Hamano T, Horimoto K, Lee M, Komemushi S. Sodium hyaluronate eyedrops enhance tear film stability. Jpn J Ophthalmol. 1996;40(1):62-5.
[10] Erb C, Schlote T. Medikamentöse Augentherapie. Georg Thieme Verlag, 5. Auflage 2010.
[11] Yokoi N, Komuro A, Nishida K, Kinoshita S. Efectiveness of hyaluronan on corneal epithelial barrier function in dry eye. Br J Ophthalmol 1997;81:533-536.
[12] Teping C., Hyaluronsäure, Thieme Drug Report 4 (2) 2010, 1-12.
[13] Barabino S, Rolando M, Nardi M, Bonini S, Aragona P, Traverso CE. The effect of an artificial tear combining hyaluronic acid and tamarind seeds polysaccharide in patients with moderate dry eye syndrome: a new treatment for dry eye. Eur J Ophthalmol. 2013 Sep 9:0. doi: 10.5301/ejo.5000355. [Epub ahead of print]
[14] Baudouin C, Cochener B, Pisella PJ, et al. Randomized, phase III study comparing osmoprotective carboxymethylcellulose with sodium hyaluronate in dry eye disease. Eur J Ophthalmol. 2012 Sep-Oct;22(5):751-61.
[15] Schrage NF, Kompa S, Ballmann B, Reim M, Langefeld S. Relationship of eye burns with calcifications of the cornea? Graefes Arch Clin Exp Ophthalmol. 2005 Aug;243(8):780-4.
Autoren
Elisabeth Pfister, Apothekerin, Dipl.-Pharm. Studium der Pharmazie an der Albert-Ludwigs-Universität in Freiburg. Forschungsprojekt und Diplomarbeit an der University of Auckland, Neuseeland, in Kooperation mit der Albert-Ludwigs-Universität in Freiburg. Angestellte Apothekerin in einer öffentlichen Apotheke in München.
Apothekerin Elisabeth Pfister, Dipl.-Pharm, München, e.pfister@gmx.net
Olaf Rose, Apotheker, PharmD, Studium der Pharmazie an der WWU in Münster, Forschungsaufenthalt bei Bayer Yakuhin, Japan, Studium zum Doctor of Pharmacy in den USA. Inhaber dreier Apotheken in Münster und im Münsterland. Wissenschaftlicher Mitarbeiter an der Uni Bonn bei Prof. Ulrich Jaehde. Wissenschaftliches Mitglied und Mitinitiator der WestGem-Studie (klinisches MM und sektorübergreifende Versorgungsforschung bei multimorbiden Patienten) in Zusammenarbeit mit der Bergischen Universität Wuppertal und der KatHO-NRW. Forschungsschwerpunkt: klinisches MTM.
Apotheker Olaf Rose, Pharm.D., Münster, rose@elefantenapo.de























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.