
- DAZ.online
- DAZ / AZ
- DAZ 35/2013
- Wenn der Rücken schmerzt
Rückenschmerzen
Wenn der Rücken schmerzt
Nicht immer nur ein physisches Problem
Rückenschmerzen sind häufig und verursachen erhebliche Kosten für das Gesundheitssystem; Auftretenshäufigkeit und Kosten sind seit Jahren tendenziell ansteigend. Die eher kleinere Gruppe mit rezidivierend auftretenden oder chronischen Beschwerden, die in der Regel auch erhebliche psychosoziale Beeinträchtigungen aufweist, verursacht den größten medizinischen Aufwand und die höchsten Kosten [15].
Was das Problem des Rückenschmerzes schwierig macht, ist die Tatsache, dass es sich nicht um eine abgrenzbare Krankheitsentität handelt, sondern um eine Ansammlung von Symptomen, die durch ganz unterschiedliche Mechanismen hervorgerufen werden können [10]. Rückenschmerzen lassen sich in der Mehrzahl der Fälle nicht auf einen einzigen spezifischen Krankheitsprozess mit definierbarer körperlicher Ursache zurückführen; diese Beschwerden werden gemäß der Nationalen Versorgungsleitlinie Kreuzschmerz [3] als „nicht-spezifische Rückenschmerzen“ bezeichnet. Nicht-spezifische Rückenschmerzen sind nicht zu verstehen als Schmerzen psychosomatischen Ursprungs. Der Begriff beschreibt lediglich, dass ernsthafte körperliche Erkrankungen als Ursache ausgeschlossen sind – ohne dass damit über andere Ursachen eine spezifische Annahme getroffen wird. Meist handelt es sich um gutartige, aber mitunter sehr schmerzhafte Funktionsstörungen, bei denen – wie bei allen Schmerzen – die Gefahr besteht, dass sie unter den Einfluss psychologischer Faktoren gelangen können, die dann die Chronifizierung einleiten. Die Bezeichnung nicht-spezifischer Schmerz hat den Vorteil, dass die Aufmerksamkeit von der ausschließlichen Betrachtung struktureller Veränderungen hin zu einem Verständnis einer multifaktoriellen Genese gelenkt wird. Der Begriff ist quasi als eine Hilfskonstruktion zu verstehen, die unter anderem das Ziel verfolgt, auf die in vielen Fällen gegebene Multikausalität des Phänomens hinzuweisen und damit die monomodale Anwendung spezifischer (wie invasiver) Maßnahmen kritisch zu bewerten.
Der individuelle Umgang bestimmt den Verlauf
Bezüglich der Risikofaktoren für die Entstehung und das Anhalten von Rückenschmerzen gibt es überzeugende Belege dafür, dass
- Aspekten des Lebensstils, wie Übergewicht, Rauchen, schlechter allgemeiner Gesundheitszustand, körperliche Inaktivität,
- beruflichen Faktoren, wie subjektiv erlebte Überlastung, geringe soziale Unterstützung, Arbeitsplatz-Unzufriedenheit, und
- insbesondere psychosozialen Faktoren
eine besondere Bedeutung zukommt. Diese Faktoren stehen offensichtlich in einer komplexen und komplizierten Wechselwirkung mit sozioökonomischen und klinischen Faktoren wie zum Beispiel dem Vorhandensein früherer Schmerzen [5].
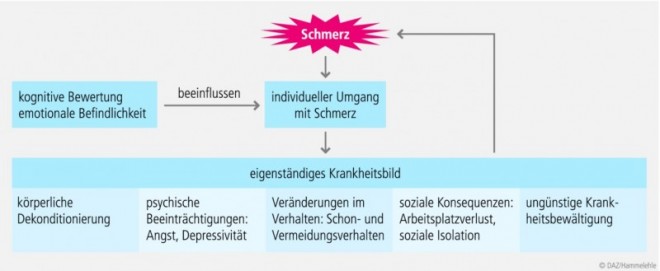
Schmerz ist ein Erlebensphänomen, insofern wird Schmerz durch psychologische Faktoren beeinflusst. Dies ist bereits bei akuten Schmerzen der Fall: In unzähligen experimentellen wie klinischen Studien konnte gezeigt werden, dass zum Beispiel die Intensität von Schmerzen in ganz erheblicher Weise von kognitiven Faktoren abhängt.Das heißt, davon, was ein Betroffener beispielsweise über die Ursache der Schmerzen denkt, ob er sie als bedrohlich einschätzt, oder welche Kontrolle er über die Schmerzen hat. Besonders bedeutsam werden psychologische Phänomene aber bei anhaltenden und chronischen Schmerzen. Somatische Faktoren stehen vor allem am Anfang der Kausalkette, verlieren dann aber zunehmend an Bedeutung: Insbesondere der individuelle Umgang mit den Schmerzen (sogenannte Krankheitsbewältigung) bestimmt den weiteren Verlauf. Die aus dem Symptom „Schmerz“ resultierenden Konsequenzen sind für die Aufrechterhaltung der chronischen Symptomatik schließlich mehr verantwortlich als die ursprünglich auslösende Situation. Letztendlich entsteht ein eigenständiges Krankheitsbild, das geprägt ist durch Auswirkungen auf der körperlichen Ebene (zum Beispiel körperliche Dekonditionierung), psychische Beeinträchtigungen (Angst, Depressivität), Veränderungen im Verhalten (Schon- und Vermeidungsverhalten, „Schmerzmanagement“-Aktivitäten), eine ungünstige Krankheitsbewältigung sowie soziale Konsequenzen (Arbeitsplatzverlust, soziale Isolation), die wiederum auf den Schmerz zurückwirken [12] (s. Abb.). In diesen Vorgang wirken Prozesse der Wahrnehmung und Aufmerksamkeit, der kognitiven Bewertung und der emotionalen Befindlichkeit verhaltenssteuernd ein. Persönlichkeitsdispositionen und Lernerfahrungen können dabei sowohl Wahrnehmungsorientierungen und Bewertungen beeinflussen wie auch bestimmte Verhaltenspräferenzen nach sich ziehen [9]. In Bezug auf habituelle Merkmale sind gerade bei Patienten mit Rückenschmerzen immer wieder Überforderungsphänomene zu finden. Patienten gelingt es nicht mehr, die (zum Teil gestiegenen) Anforderungen des Alltags mit der (zum Teil gesunkenen) Belastbarkeit des Körpers in Einklang zu bringen. Sie dosieren die Belastung nicht ausreichend und verzichten auf regenerative Aktivitäten.
In prospektiven Studien zeigt sich nahezu konsistent, dass
- psychische Belastung im weitesten Sinne; auch Depressivität,
- Schmerz-bezogene Angst und
- die Vermeidung normaler (körperlicher) Aktivitäten
wesentliche Voraussetzungen für die Chronifizierung von Rückenschmerzen darstellen. Während der erste Punkt („psychischer Distress“) eine sehr große Bandbreite individueller Konstellationen abdeckt (psychosomatische Kausalität im engeren Sinn, auch Traumatisierungen, psychische Co-Morbidität oder anhaltende Stresserfahrungen), lässt sich der zweite und der dritte Punkt einem übergeordneten Mechanismus zuordnen, der in dem zur Zeit elaboriertesten Modell der Entwicklung chronischer bewegungsbezogener Schmerzen zusammengefasst ist: dem Angst-Vermeidungs-Modell [14].
Das Angst-Vermeidungs-Modell
In diesem Modell werden Kognitionen und das daraus resultierende Verhalten als entscheidend dafür angesehen, ob sich ein komplizierter Verlauf entwickelt. Viele Patienten mit Rückenschmerzen sind davon überzeugt, dass Aktivität, Belastung und Bewegung dem Rücken schaden und dadurch Schmerz verursacht oder verstärkt wird. Als Konsequenz auf diese Überzeugung reagieren sie mit einer (Angst-motivierten) Vermeidung von Bewegung und Belastung. Die Befürchtung/Vorstellung eines sich (möglicherweise) verstärkenden Schmerzes behindert die Ausübung von Aktivitäten schließlich mehr als es die körperlichen Beeinträchtigungen selbst tun. Bewegung zu vermeiden führt langfristig zu einer fortschreitenden Deaktivierung mit körperlicher Dekonditionierung, Fehlhaltung, Koordinationsstörungen sowie erheblichen Schwächen wichtiger Muskelgruppen. Zu den Auswirkungen auf der körperlichen Ebene kommt es dann in vielen Fällen auch zu psychosozialen Konsequenzen (sozialer Rückzug, zunehmende Angst, depressive Symptome) und damit zu einer Verfestigung der Krankenrolle und des Beeinträchtigungserlebens. Dieses Verhalten ist ausgesprochen löschungsresistent, da die betreffende Person aufgrund der anhaltenden Vermeidung nicht mehr die Erfahrung machen kann, dass zwischen Reiz (Bewegung) und Schmerz keine notwendige Verbindung besteht [11].
Unter Berücksichtigung dieses Modells sollten alle therapeutischen Maßnahmen daraufhin geprüft werden, ob sie möglicherweise problematische Angst-Vermeidungs-Einstellungen festigen (indem sie zum Beispiel inhaltlich pauschalisierte „Vermeidungs- und Schonhaltungs-Dogmen“ transportieren). Bei starken Angst-/Vermeidungskognitionen und einem ausgeprägten Schon- und Vermeidungsverhalten ist es sinnvoll, Elemente der Angstbehandlung in die Behandlung einzubeziehen. Die wiederholte Konfrontation mit dem Angst-auslösenden Stimulus (spezifische individuelle Bewegungen und Belastungen unter kontrollierten Bedingungen) ist dabei die effektivste Therapiemethode. In einem intensiven körperlichen Training kann eine Löschung des konditionierten Zusammenhanges zwischen Angst und Vermeidungsverhalten erreicht werden. Die Patienten sollen dabei erleben, dass sie sich ohne Schmerzverstärkung bewegen können. Grundlage einer derartigen Vorgehensweise ist unter anderem eine enge Kooperation zwischen psychologischen und physiotherapeutischen Methoden, zum Beispiel die Durchführung von Bewegungsübungen nach Quotenplänen, Prinzipien der Belastungsdosierung und ein achtsames Umgehen mit den eigenen Ressourcen.
Spezifische Ursachen ausschließen
Bei akuten Rückenschmerzen muss in jedem Fall eine frühe Diagnostik für abwendbar gefährliche Verläufe (sogenannte „red flags“) durchgeführt werden. Diese Zeichen für das Vorliegen spezifischer Ursachen (zum Beispiel Infektion, Tumor, Osteoporose, Fraktur, Bandscheibenvorfall) lassen sich durch eine ausführliche körperliche Untersuchung und Anamnese in der Regel gut identifizieren und dann einer weiterführenden Diagnostik und entsprechenden Behandlung zuführen. Finden sich keine Hinweise für gefährliche Verläufe und auch keine anderen ernst zu nehmenden Pathologien, sollen nach den Empfehlungen der Nationalen Versorgungs-Leitlinie [3] zunächst keine weiteren diagnostischen Maßnahmen durchgeführt werden. Die Schmerzen sind als „nicht spezifisch“ zu klassifizieren. Eine aufwendige Durchführung diagnostischer Maßnahmen kann für den Krankheitsverlauf sogar eher kontraproduktiv wirken. Wenn in erster Linie der radiologische Befund zur Bestimmung des weiteren Vorgehens herangezogen wird, können Patient und Arzt für eine somatische Pathologie sensibilisiert und für ein ausschließlich somatisches Krankheitskonzept bestärkt werden. Dadurch können relevantere, im psychosozialen Umfeld liegende Ursachen unbeachtet bleiben [4].
Risikofaktoren für chronische Verläufe früh identifizieren
Entscheidend für den Krankheitsverlauf ist eine frühe Berücksichtigung psychologischer Faktoren, indem auf Risikohinweise für chronische Verläufe (sogenannte „yellow flags“) geprüft wird. Sollten derartige Faktoren identifizierbar sein (zum Beispiel depressive Symptome, Probleme am Arbeitsplatz, psychovegetative Reaktionen, ausgeprägte Angst-Vermeidungs-Einstellungen und Schonhaltungen), sollte frühzeitig eine risikobasierte Intervention unter Hinzuziehung schmerzpsychologischer Expertise erfolgen [13].
Die therapeutischen Maßnahmen beim akuten nicht-spezifischen Rückenschmerz beschränken sich auf eine adäquate Kontrolle der Symptome durch Medikamente, das heißt Linderung der Schmerzen, so dass die Betroffenen ihren täglichen Aktivitäten schnellstmöglich nachgehen können. Des Weiteren ist eine ausführliche Beratung über den normalerweise gutartigen Charakter von Rückenschmerzen das wichtigste Behandlungsprinzip: Eine anschauliche Aufklärung über die Erkrankung, die gute Prognose und die Behandlungsmöglichkeiten soll dazu führen, dass die Betroffenen möglichst aktiv bleiben. Schwerpunkt der ärztlichen Aufklärung ist die Tatsache, dass körperliche Bewegung keine Schäden verursacht, sondern in der Regel sogar eine Linderung der Beschwerden fördert.
Bei chronischen Rückenschmerzen reichen die oben beschriebenen Strategien nicht mehr aus. In der Regel haben sich erhebliche Veränderungen auch im psychosozialen Bereich ergeben, die eine Gesundung nachhaltig verhindern. Folgende Strategien sollen dann eingesetzt werden [7]:
- Förderung eines biopsychosozialen Krankheitsverständnisses,
- Förderung der aktiven Mitarbeit,
- Verhinderung von schädigendem Krankheitsverhalten,
- Einleitung einer zeitnahen effizienten Therapiestrategie, auch Einsatz psychotherapeutischer Interventionen,
- Durchbrechung des Chronifizierungs-Kreislaufes mit dem Ziel „Erhalt beziehungsweise Wiederherstellung der Funktionsfähigkeit“ sowohl in körperlicher wie auch in psychosozialer Sicht.
Multimodale Behandlungsprogramme sind überlegen
Am ehesten sind die genannten Ziele erreichbar in sogenannten multimodalen Behandlungsprogrammen. Die multimodale Behandlung hat das Vorgehen bei der Versorgung von Rückenschmerzen in den letzten Jahren auf internationaler Ebene dominiert [6]. Eine der wesentlichen Prämissen des dabei zugrunde liegenden Konzepts ist die Verlagerung des Behandlungsschwerpunkts von der symptomatischen Schmerzbehandlung auf die Behandlung gestörter körperlicher, psychischer und sozialer Funktionen, daher auch die Bezeichnung „functional restoration“. Der Functional-restoration-Ansatz zeichnet sich durch eine klare aktivitätsfördernde Orientierung unter kognitiv-verhaltenstherapeutischen Prinzipien aus. Das Vorgehen ist konzentriert auf die Verringerung der subjektiv erlebten Behinderung mittels einer Veränderung situativer Rahmenbedingungen und kognitiver Prozesse. In die Behandlung sind sport-, ergo-, physio- und psychotherapeutische Interventionen in einem standardisierten Gesamtkonzept integriert. Die Behandlung wird von einem festen Therapeutenteam aus Ärzten, Psychologen beziehungsweise Psychotherapeuten sowie Physio-, Ergo- und Sporttherapeuten erbracht. Obligat ist eine gemeinsame Beurteilung des Behandlungsverlaufs innerhalb regelmäßiger Teambesprechungen unter Einbindung aller Therapeuten. Kognitiv-verhaltenstherapeutische Methoden nehmen dabei einen zentralen Stellenwert ein, der sich nicht nur auf direkte schmerzbezogene Interventionen beschränkt, sondern auch auf generelle Prinzipien der Behandlungssteuerung [2].
Diese Programme haben sich in der nationalen wie in der internationalen Literatur gegenüber herkömmlichen Therapien, Wartegruppen oder weniger intensiven Behandlungsformen als überlegen erwiesen. Es wird nicht nur eine Reduzierung der Schmerzintensität und der psychischen Beeinträchtigung erreicht, sondern auch eine Steigerung der subjektiven und objektiven Funktionskapazität bei gleichzeitiger Reduzierung der Dauer der Arbeitsunfähigkeit. Diese positiven Ergebnisse wurden übereinstimmend auch in mehreren Studien aus schmerztherapeutischen Einrichtungen in Deutschland erreicht [8]. Die Durchführung dieser Programme ist an hohe Anforderungen beziehungsweise Struktur- und Prozess-qualitative Voraussetzungen gebunden, die unter anderem eine Qualifizierung der beteiligten Fachdisziplinen (Ärzte, Psychologen, Physiotherapeuten) in der Schmerztherapie erfordern [1]. Leider fehlen für diese modernen Behandlungskonzepte in Deutschland derzeit immer noch die entsprechenden berufspolitischen und gesetzgeberischen Voraussetzungen.
Literatur
[1] Arnold B, Brinkschmidt T, Casser H, Gralow I, Irnich D, Klimczyk K, Müller G, Nagel B, Pfingsten M, Schiltenwolf M, Sittl R, Söllner W. Multimodale Schmerztherapie. Schmerz 2009; 23: 112–120.
[2] Arnold B, Hildebrandt J, Nagel B, Pfingsten M. Multimodale Therapie. In Hildebrandt, J., Pfingsten, M. (Hrsg.), Rückenschmerz und Lendenwirbelsäule (S. 415–428). Elsevier, München 2011.
[3] Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaft- lichen Medizinischen Fachgesellschaften (AWMF). Nationale Versorgungsleitlinie Kreuzschmerz. 2010 www.versorgungsleitlinien.de/themen/kreuzschmerz.
[4] Chenot JF, Scherer M, Becker A. Acceptance and perceived barriers of implementing a guideline for managing low back in general practice. Implement Sci 2008; 3: 7.
[5] Fahland R, Schmidt CO, Raspe H, Feng YS, Kohlmann T. Epidemiologie und sozioökonomische Bedeutung. In Hildebrandt, J., Pfingsten, M. (Hrsg.), Rückenschmerz und Lendenwirbelsäule (S 6-21). Elsevier, München 2011.
[6] Hildebrandt J, Pfingsten M. Vom GRIP zur multimodalen Therapie. Orthopäde 2009; 38: 885–895.
[7] Kröner-Herwig B, Pfingsten M. Verhaltenstherapeutische Methoden. In: Hildebrandt J, Pfingsten M (Hrsg.) Rücken-schmerz und Lendenwirbelsäule. München, Elsevier 2011.
[8] Nagel B, Pfingsten M, Brinkschmidt T, Casser HR, Gralow I, Irnich D, Klimczyk K, Sabatowski R, Schiltenwolf M, Sittl R, Söllner W, Arnold B. Struktur- und Prozessqualität multimodaler Schmerztherapie. Schmerz 2012; 26: 661–669.
[9] Pfingsten M, Eich W. Psychosomatische und psychologische Faktoren. In Hildebrandt, J., Pfingsten, M. (Hrsg.), Rückenschmerz und Lendenwirbelsäule. Elsevier, München 2011.
[10] Pfingsten M, Hildebrandt J. Rückenschmerzen. In Kröner-Herwig, B., Frettlöh, J., Klinger, R., Nilges, P. (Hrsg.), Psychologische Schmerztherapie. Springer, Heidelberg 2011
[11] Pfingsten M, Korb J, Hasenbring M. Psychologische Mechanismen der Chronifizierung. In Kröner-Herwig, B., Frett-löh, J., Klinger, R., Nilges, P. (Hrsg.), Psychologische Schmerztherapie. Springer, Heidelberg 2011.
[12] Pfingsten M, Müller G, Chenot J. Vom Symptom zur Krankheit. In: Hildebrandt J, Pfingsten M (Hrsg.) Rücken-schmerz und Lendenwirbelsäule. München ,Elsevier 2011.
[13] Schmidt CO, Chenot JF, Pfingsten M, Fahland RA, Lindena G, Marnitz U, Pfeifer K, Kohlmann T. Assessing a risk tailored intervention to prevent disabling low back pain – protocol of a cluster randomized controlled trial. BMC Musculoskeletal Disorders 2010; 11: 1–7
[14] Vlaeyen JW, Kole-Snijders AM, Boeren RG, vanEek H. Fear of movement/(re)injury in chronic low back pain. Pain 1995; 62: 363–372.
[15] Wenig CM, Schmidt CO, Kohlmann T, Schweikert B. Costs of back pain in Germany. Eur J Pain 2009; 13: 280–286.
Autor
Prof. Dr. Michael Pfingsten ist leitender Psychologe in der Schmerztagesklinik und -Ambulanz im Zentrum Anästhesiologie, Rettungs- und Intensivmedizin der Universitätsmedizin Göttingen und außerplanmäßiger Professor für Medizinische Psychologie an der Universität Göttingen. Von 2009 bis 2012 war er im Vorstand der Deutschen Gesellschaft für Psychologische Schmerztherapie und -forschung und der Deutschen Schmerzgesellschaft. Von 2007 bis 2010 wirkte er als Mitglied der Experten-Kommission bei der Erstellung der Nationalen Versorgungsleitlinie für Rückenschmerzen mit.
Robert-Koch-Str. 40; 37075 Göttingen
E-Mail: michael.pfingsten@med.uni-goettingen.de





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.