
- DAZ.online
- DAZ / AZ
- DAZ 19/2013
- Aktuelle Entwicklungen ...
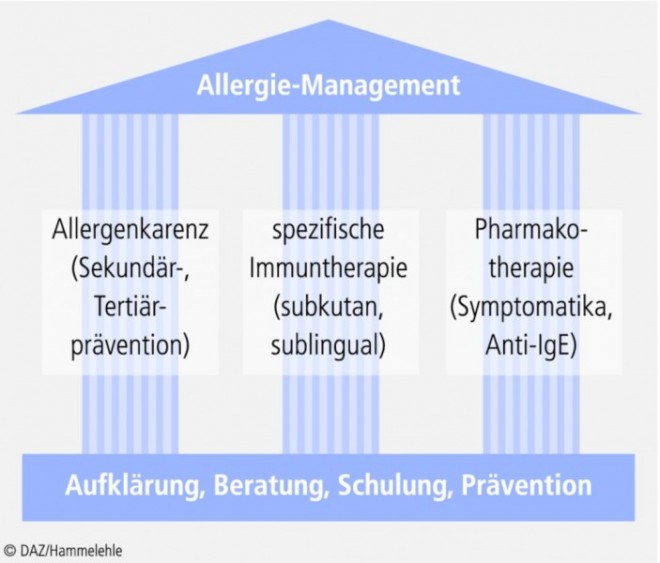
Spezifische Immuntherapie
Aktuelle Entwicklungen der spezifischen Immuntherapie (SIT)
Rahmenbedingungen für die SIT in Deutschland
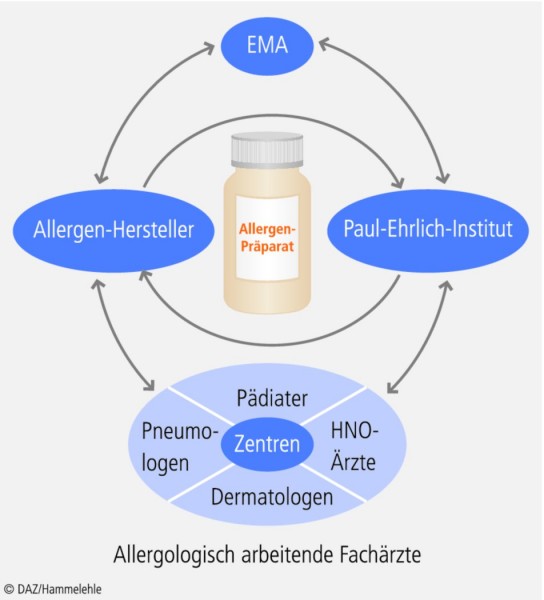
Ärzte, die zur Diagnostik und Therapie allergischer Erkrankungen befähigt sind oder über die Zusatzbezeichnung Allergologie verfügen, stellen die Indikation zur spezifischen Immuntherapie. Meist wird sie ambulant von Fachärzten für Dermatologie, HNO-Heilkunde, Pädiatern, Pneumologen und in Einzelfällen in spezialisierten klinischen Abteilungen durchgeführt (Abb. 2).
Die Kosten für die Therapie werden von den Krankenversicherungsträgern übernommen. Die Erstattung bezieht sich auf sämtliche Präparate zur SIT als Teil des individuellen, ärztlichen Arzneimittelbudgets, während die ärztlichen Leistungen durch die derzeit gültigen Regelleistungsvolumina überwiegend pauschal abgegolten werden.
Bedingt durch zahlreiche Ärzte mit allergologischen Kenntnissen und Fähigkeiten hat sich in Deutschland ein komplexer Markt mit einer breiten Palette von Allergenpräparaten zur SIT entwickelt. Sie werden hierzulande vom Paul-Ehrlich-Institut (PEI) als zuständiger Bundesbehörde überwacht. Durch eine vom PEI initiierte Therapieallergene-Verordnung (TAV, siehe http://www.gesetze-im-internet.de/tav/BJNR217700008.html, [7]), die nach einer Übergangsfrist ab ca. 2018 eine generelle Zulassungspflicht für die wichtigsten Allergenquellen (Tab. 1) vorsieht, hat sich das Angebot von Mischpräparaten seit 2011 erheblich verringert. Auf Initiative des PEI verfügt die Europäische Zulassungsbehörde (European Medicines Agency, EMA) seit 2009 über neue Leitlinien zur Produktqualität und klinischen Entwicklung der Allergenpräparate (Übersicht bei [8]), die für den zukünftigen Markt in Europa den Rahmen bilden.
Tab. 1: Allergenquellen der Therapieallergene-Verordnung, die durch das Paul-Ehrlich-Institut reguliert werden [7] |
|
Behandlungsziele und Konzept der SIT
Die regelmäßige, hochdosierte Applikation von Allergenprodukten induziert immunologische Toleranz [9]. Sie bleibt auf die Allergenquellen beschränkt, deren Proteine bei der Therapie berücksichtigt wurden, und führt zur Reduktion allergischer Symptome und zu einem verminderten Medikamentenverbrauch bei zukünftiger Allergenexposition. Die klinischen Effekte der SIT halten auch nach Behandlungsende an; dies ist nicht nur für die subkutane Injektionsbehandlung (SCIT) [10], sondern mittlerweile auch für die sublinguale Tabletten-Applikation (SLIT) mit Gräserpollenallergenen gezeigt worden [11].
Darüber hinaus verfügt die SIT über vorbeugende Eigenschaften: Die Risiken für die Entwicklung eines Asthma bronchiale [12] sowie von Neusensibilisierungen [13, 14] werden durch die SIT offenbar gesenkt. Damit gilt die SIT neben der Allergenkarenz als einziger kausaler Therapieansatz, der den natürlichen Verlauf einer Insektengiftallergie [15] und von allergischen Atemwegserkrankungen modifizieren kann.
"Nur vier Spritzen gegen Katzenallergie!"Mit solchen Schlagzeilen wurden bei vielen Allergikern Hoffnungen geweckt, die sich zurzeit langwierigen Immuntherapien unterziehen müssen, um Linderung zu erfahren. Hintergrund für solche Meldungen sind Studien zur Peptid-Impfung gegen Katzenallergie. Hinter diesem Ansatz steht das Konzept, mithilfe von Allergenfragmenten gegen IgE-vermittelte Atemwegs-allergien eine Toleranz gegen Atemwegsallergene zu erzeugen. Dazu werden kurze immundominante Peptide (Produkt "ToleroMune®", Circassia, Oxford, UK, www.circassia.co.uk) des Hauptallergens (Fel d 1) der Katze eingesetzt. Wirkprinzip: Wiederholte Gabe von Peptiden; Zielzellen: Dendritische Antigen-präsentierende Zellen; anschließend Fel d 1-spezifische T-Zell-Toleranz/-Anergie Applikation: 4 bzw. 8 intrakutane Peptid-Injektionen mit Spezialnadel Vorteile: Keine Gefahr von allergischen Sofort-Reaktionen (keine IgE-Bindung an die kurzen Peptide), möglicherweise anhaltende Effekte nach wenigen Injektionen Aktuelles Untersuchungsprogramm: Internationale, kontrollierte Phase-III-Studie (www.clinicaltrials.gov/ct2/show/NCT01620762?term=circassia&rank=16) in Nordamerika und Europa bei Katzenallergikern mit allergischer Rhinokonjunktivitis (ohne Asthma); Studienende voraussichtlich 2014. |
Dosiswirkungsprinzip und immunologische Wirkmechanismen
Mittlerweile wurde im Tiermodell und in klinischen Studien das Dosiswirkungsprinzip der SIT überzeugend demonstriert (Übersicht in [16]). Es sind erhebliche Mengen an Allergen erforderlich, die die Menge bei natürlicher Exposition deutlich überschreiten.
Als wesentlicher Baustein einer erfolgreichen SIT gilt die durch regulatorische T-(Treg)-Lymphozyten vermittelte Immuntoleranz, die eine überschießende allergische Immunantwort normalisieren kann. Im weiteren Verlauf entstehen allergenspezifische IgG1-, IgG4- und IgA-Antikörper, die heutzutage als indirekter Hinweis für eine modifizierte, "tolerogene" Immunantwort gelten.
Ähnliche immunologische Veränderungen sind z. T. auch für die SLIT beschrieben worden (Übersicht bei [17]), wobei zusätzlich toleranzfördernde Antigen-präsentierende Zellen in der Mundhöhle eine wichtige Rolle spielen [18].
Evidenz der klinischen Wirksamkeit
Zahlreiche kontrollierte Studien haben eine 60- bis 80%ige Reduktion von Symptomen und Medikamentenverbrauch nach erfolgreicher SIT dokumentiert, wobei Allergiestudien grundsätzlich Placebo-Raten von ca. 30% zeigen.
Systematische Übersichten mit Metaanalyse wurden in der Cochrane Library zu folgenden Verfahren und Diagnosen veröffentlicht:
- SCIT bei saisonaler allergischer Rhinokonjunktivitis [19],
- SCIT beim allergischen Asthma bronchiale [20],
- SLIT bei saisonaler und ganzjähriger allergischer Rhinokonjunktivitis [21, 22].
Die letztgenannten Übersichten haben ebenfalls große, in den letzten Jahren durchgeführte und im Design überzeugende Studien zur SLIT berücksichtigt [21, 22], in deren Verlauf sich Symptome und anti-allergischer Medikamentenbedarf um 25 bis 30% im Vergleich zur Placebo-Behandlung verringert haben. Diese Ergebnisse sind aus allergologischer Sicht klinisch relevant, zumal orale Histamin-H1 -Antagonisten bestenfalls 10% bzw. topische nasale Corticosteroide nur 20% Besserung (im Vergleich zu einer Placebo-Behandlung) bieten.
Heterogene Allergenprodukte und Qualitätskontrollen
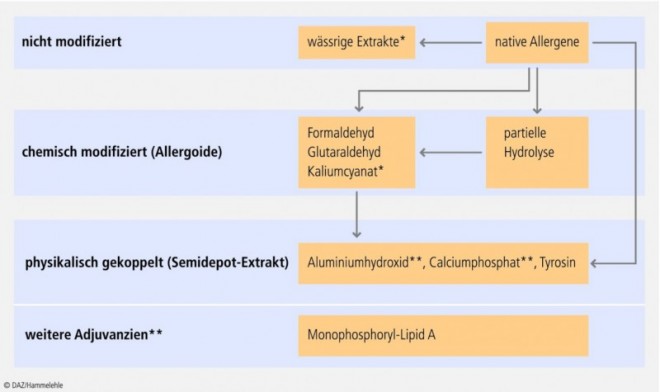
Allergenpräparate sind komplexe Proteingemische. Sie unterscheiden sich erheblich in ihrer Zusammensetzung, Potenz, Dosierung, Modifikation (Abb. 3) und Handhabung. Eine produktspezifische Bewertung ist daher generalisierenden Aussagen zur SCIT oder SLIT vorzuziehen. Sie orientiert sich an der klinischen Dokumentation der Allergenpräparate [23], die außerordentlich variabel ist und von den Herstellern in der Fachinformation dargestellt werden kann. Damit werden die Beipackzettel zur wichtigen und wertvollen Informationsquelle.
Im Rahmen der behördlichen Zulassung durch das Paul-Ehrlich-Institut werden Wirksamkeit und Sicherheit der Allergenpräparate und ihre fortlaufende Qualität durch Chargenkontrollen geprüft [24, 7]. Sofern es das Sensibilisierungsspektrum des Patienten erlaubt, sollten zugelassene Präparate bevorzugt eingesetzt werden [4]. Individualrezepturen ohne Zulassung durch das PEI behalten dann ihre Berechtigung, wenn bei seltenen Allergenquellen und ungewöhnlichen Sensibilisierungen eine Therapie mit zugelassenen Präparaten nicht zur Verfügung steht: z. B. Eschenpollen, Beifußpollen, saisonaler Schimmelpilz Alternaria oder Tierepithelien.
Indikation, Kontraindikation und Allergene zur spezifischen Immuntherapie
Die aktuell gültigen Indikationen und Kontraindikationen zur spezifischen Immuntherapie sind in Tabelle 2 und 3 dargestellt und in einer S2-Leitlinie für Deutschland, Österreich und die Schweiz erläutert [4].
Tab. 2: Indikation zur spezifischen Immuntherapie mit AllergenenA | |
Subkutane Applikation (SCIT) |
Sublinguale Applikation (SLIT) |
Nachweis einer IgE-vermittelten Sensibilisierung (vorzugsweiseB
mit Hauttest undC
/oderD
In-vitro-Diagnostik) und eindeutiger Zusammenhang mit klinischer Symptomatik (ggf. Provokationstestung) |
Text siehe li., insbesondere wenn deren Behandlung mit einer SCIT nicht infrage kommt |
Verfügbarkeit von standardisierten bzw. qualitativ hochwertigen Allergenextrakten |
Text siehe SCIT |
Wirksamkeitsnachweis der geplanten SIT für die jeweilige Indikation |
Text siehe SCIT |
Allergenkarenz nicht möglich oder nicht ausreichend |
Text siehe SCIT |
|
Alter der Patienten mit Gräserpollenallergie ≥ 5 Jahre
Alter der Patienten mit anderen Allergien vorzugsweise ≥ 18 JahreE
|
|
A adaptiert gemäß aktueller deutschsprachiger Leitlinie [4]B Sensibilisierungsnachweis in der Schweiz vorzugsweise mit dem HauttestC Und bezieht sich auf seltene Allergene bzw. diagnostisch unsichere ErgebnisseD Oder bezieht sich auf Bedingungen, die keinen Hauttest zulassen, und die Diagnostik bei KindernE Bessere Studienlage für Erwachsene als für Kinder und Jugendliche; diese Empfehlungen werden bei Vorlage neuer Studiendaten unmittelbar angepasst
Tab. 3: KontraindikationenA bei spezifischer Immuntherapie mit AllergenenB | |
Kontraindikationen Subkutane Applikation (SCIT) |
Kontraindikationen
Sublinguale Applikation (SLIT)
|
Teil- oder unkontrolliertes Asthma bronchiale (Einteilung nach neuen GINA-Guidelines, 2008)
bzw. mittel- und schwergradig persistierendes Asthma bronchiale (Einteilung nach alten GINA-Guidelines, 2005)
mit einer FEV1
trotz adäquater Pharmakotherapie unter 70% vom Sollwert |
Text siehe SCIT |
kardiovaskuläre Erkrankung mit erhöhtem Risiko von Nebenwirkungen nach Adrenalin-Gabe (außer bei Insektengiftallergie) |
keine Kontraindikation |
|
keine Kontraindikation |
schwere Autoimmunerkrankungen, Immundefekte, Immunsuppression |
Text siehe SCIT |
maligne neoplastische Erkrankung mit aktuellem Krankheitswert |
Text siehe SCIT |
Entzündungen in der Mundhöhle mit schweren Symptomen |
|
unzureichende Compliance |
Text siehe SCIT |
A in begründeten Einzelfällen ist auch bei Vorliegen der genannten Kontraindikationen eine spezifische Immuntherapie möglich. B Durchführende Ärzte sollten neben den Empfehlungen der Leitlinie die Fach- und Gebrauchsinformationen der Allergenhersteller beachten, die vom Paul-Ehrlich-Institut genehmigt und im Hinblick auf produktspezifische Kontraindikationen bindend sind.
Die häufig infrage kommenden Allergenquellen bei allergischer Rhinokonjunktivitis sind Baumpollen von Birke, Hasel, Erle, aber auch Buche, Eiche und Esche. Aufgrund ihrer engen botanischen und ausgeprägten Allergenverwandtschaft werden Hasel-, Erlen- und Birkenpollen bei entsprechenden klinischen Beschwerden im Extrakt häufig kombiniert.
Die Allergenverwandtschaft durch strukturähnliche Proteine ist bei den im Frühsommer freigesetzten Gräserpollenallergenen noch ausgeprägter. Schätzungsweise 5 bis 10% der Patienten mit sommerlichen Beschwerden leiden an einer Allergie gegen den Schimmelpilz Alternaria, während spätsommerliche und herbstliche Symptome auf einer Exposition gegenüber Wildkräuterpollen (Beifuß, zukünftig wahrscheinlich auch Traubenkraut = Ambrosia) beruhen.
Bei den ganzjährigen Allergenen stellen die Hausstaubmilben die wichtigsten Kandidaten für eine SIT dar, sofern vorangegangene Karenzmaßnahmen durch milbenallergendichte Matratzenüberzüge [25] nicht den gewünschten Erfolg erzielt haben.
Bei der Behandlung von Tierallergikern ist besondere Vorsicht geboten, wenn das eigene Tier noch zu Hause gehalten wird, da die Betroffenen mit unerkannter bronchialer Entzündung und Asthmasymptomen Risikokandidaten für unerwünschte Reaktionen im Rahmen der SIT darstellen. Hier bleibt die Karenz die wichtigste vorbeugende Empfehlung.
Varianten zur Durchführung und Applikation
Grundsätzlich kommt eine Reihe von Behandlungsschemata für die SIT infrage:
- Kontinuierlich, ganzjährig (perennial, sowohl für SCIT als auch SLIT),
- präsaisonal (vor der Saison; häufig SCIT),
- kombiniert prä-cosaisonal (z. B. 4 Monate vor und während der Saison, SLIT) oder
- als sogenannte Kurzzeittherapie mit wenigen Injektionen (SCIT).
Subkutane Applikation. Während einer je nach Hersteller und Allergenpräparat variablen Steigerungsphase werden zunehmende Dosen des Allergenpräparates subkutan appliziert (Abb. 4). Anschließend wird die vom Hersteller empfohlene oder individuelle erreichte Höchstdosis in vier- bis sechs-wöchigem Abstand gegeben, um einen langfristigen Therapieeffekt zu erzielen. Empirisch hat sich eine Therapiedauer von mindestens drei Jahren (bei der Insektengiftallergie bis fünf Jahren bzw. bei lebensbedrohlichen Reaktionen lebenslang) als zweckmäßig erwiesen.
Die überzeugendste Wirksamkeit ist bei ganzjähriger Anwendung von nicht-modifizierten Allergenextrakten erzielt worden: Die immunologischen Wirkmechanismen [9, 26], der Langzeiteffekt [10], die vorbeugende Wirkung auf die Asthmaentwicklung [12] und seltenere Neusensibilisierungen [13, 14] wurden bei dieser Form der SCIT demonstriert.
Allerdings sind mittlerweile auch große Studien zur präsaisonalen Behandlung mit modifizierten Präparaten ausgewertet worden, die die Datenlage für Allergoid-Präparate und die Kurzzeittherapie verbessern.
Sublinguale Applikation. Die sublinguale Applikation von Allergenextrakten als Tropfen oder Tabletten wurde in den vergangenen Jahren zunehmend systematisch untersucht (Übersicht bei [27]). Für bestimmte Allergenquellen, wie Gräserpollen, liegen bereits umfangreiche Studien zur Wirksamkeit und Sicherheit vor (Übersicht bei [28]). Auch andere Allergenquellen wie Hausstaubmilben und Birkenpollen werden derzeit klinisch geprüft und für die Zulassung und Routineanwendung zur SLIT mit Allergentabletten vorbereitet. Schimmelpilze und Tierepithelien sind nur teilweise oder mit widersprüchlichen Ergebnissen klinisch untersucht worden.
Die SLIT wird üblicherweise in drei aufeinanderfolgenden Jahren je nach Fachinformation des Herstellers prä- und cosaisonal oder ganzjährig vom Patienten zu Hause angewandt, die erste Dosis allerdings unter ärztlicher Aufsicht verabreicht. Mittlerweile ist ein anhaltender Effekt nach Beendigung der Therapie bei einzelnen Präparaten (z. B. Tabletten mit Gräserpollenallergenen: Grazax®, Oralair®) gezeigt worden. Die vorbeugenden Wirkungen im Hinblick auf Asthmaentwicklung und Neusensibilisierungen werden derzeit untersucht. Bei Erwachsenen mit Pollenallergie kann eine SLIT durchgeführt werden, besonders wenn eine SCIT nicht infrage kommt. Für andere Allergenquellen, wie Hausstaubmilben oder die Diagnose Asthma bronchiale, gibt es deutlich weniger Daten, so dass die SLIT dort noch keinen Ersatz für die SCIT darstellt.
Bei Kindern und Jugendlichen kann gemäß der deutschsprachigen Leitlinie die Anwendung der SLIT mit Präparaten, für die eine klinische Wirksamkeit in dieser Altersgruppe dokumentiert ist (große Studien bisher nur bei Gräserpollenallergie), in Betracht gezogen werden, wenn eine SCIT nicht infrage kommt [4].
Allergiesymptome und Medikamentenverbrauch zur Verlaufskontrolle
Bisher stehen keine verlässlichen Tests zur Verfügung, um den individuellen Erfolg der SIT zu ermitteln. Hinweise zur Wirksamkeit sowohl in Studien als auch in der täglichen Praxis bieten abgeschwächte klinische Symptome und ein verringerter Medikamentenverbrauch im Verlauf der Therapie.
Verträglichkeit, Sicherheit und Risiken
Bei der SCIT werden neben lokalen Reaktionen mit verzögert auftretenden, überwärmten und juckenden Schwellungen in seltenen Fällen systemische Reaktionen beobachtet. Obwohl häufig milder Natur können sie im Einzelfall auch bedrohlichen Charakter annehmen und sind daher unverzüglich stadiengerecht zu behandeln [29]. Da die meisten dieser systemischen Reaktionen rasch auftreten, müssen die Patienten nach den Injektionen grundsätzlich 30 Minuten Wartezeit einhalten.
Demgegenüber ist die SLIT [27], abgesehen von passageren, häufig zu Beginn der Behandlung für wenige Wochen auftretenden Lokalreaktionen der Mund- und Rachenschleimhaut, sicher und deutlich seltener mit systemischen Reaktionen belastet als die SCIT.
Zukünftige Perspektiven
Die derzeitige Erprobung für andere Allergenquellen und potenziell vorbeugende Eigenschaften der SLIT wird in Zukunft unseren Kenntnisstand erweitern und die Möglichkeiten und Grenzen dieser Therapie besser einschätzen lassen.
Bei der SIT sind sowohl bei subkutaner als auch bei sublingualer Applikation verschiedene Entwicklungen abzusehen, die sich auf den Einsatz von rekombinant hergestellten Einzelallergenen, Extraktmodifikationen (Allergoide) und Adjuvanzien beziehen.
Europäische Richtlinien zur Qualität der Präparate (http://www.emea.europa.eu/pdfs/human/bwp/30483107enfin.pdf) sowie zu ihrer präklinischen und klinischen Dokumentation (http://www.emea.europa.eu/pdfs/human/ewp/1850406enfin.pdf) werden dazu beitragen, dass die SIT als international anerkanntes Verfahren zur kausalen Behandlung allergischer Reaktionen und Atemwegserkrankungen auch in Zukunft eine herausragende Rolle spielt.
Die unzureichende Vergütung im Bereich Allergologie hat zu einer deutlichen Abnahme von erbrachten allergologischen, ärztlichen Leistungen und einem Rückgang der eingeleiteten spezifischen Immuntherapien (sowohl SCIT als auch SLIT) geführt. Als langfristige Konsequenz ist daher mit einer Zunahme von Neuerkrankungen mit allergischem Asthma bronchiale zu rechnen, die das Gesundheitssystem mit weitaus höheren Kosten belasten werden als bisher. Hier bekommt die Apotheke als erste Anlaufstelle des Allergikers eine wichtige Funktion, um nicht nur eine individuelle, bedarfsgerechte Pharmakotherapie akuter Beschwerden sicherzustellen, sondern auch den Betroffenen eine längerfristige Besserung durch Aufklärung zur spezifischen Immuntherapie zu ermöglichen.
Fazit
Die spezifische Immuntherapie (Hyposensibilisierung) mit Allergenen spielt in Deutschland eine wichtige Rolle. Sowohl systemische Bienen- und Wespenstichreaktionen als auch allergische Atemwegserkrankungen durch Pollen, Milben und Schimmelpilze werden damit kausal behandelt. Unzureichende Kostenerstattung bei Allergiediagnostik und -therapie führen derzeit zu seltenerem Einsatz der Immuntherapie und gefährden so die adäquate Versorgung der Allergiker in Deutschland, die bisher von den präventiven Effekten – weniger Asthmaentwicklung und Neusensibilisierungen – profitierten.
Alle Jahre wieder – Allergie-Alarm
Es ist wieder so weit. Nach langem Winter setzen windbestäubende Pflanzen große Mengen an Pollen frei. Ihre Allergene, wasserlösliche Glykoproteine, machen einem Fünftel der Bevölkerung zu schaffen. Niesanfälle und Fließschnupfen treiben Betroffene früher oder später in die Apotheke auf der Suche nach geeigneten Antiallergika.
Zweifel, ob es allergisch bedingt ist? Fragen Sie nach Augenjucken, ein Hinweis auf Histamin- und Mastzell-Beteiligung; kurz, ein sicheres Zeichen der Soforttyp-Allergie!
Hierzulande verfügt die Apotheke über ein stattliches Spektrum wirksamer OTC-Antiallergika:
lokale Cromone/DNCG, lang bewährt und sicher als Augentropfen und Nasenspray bei Bedarf für leichte Symptome;
lokale Antihistaminika, rasch wirksam als Augentropfen und Nasenspray, bedarfsweise bei leichten bis mittleren Beschwerden;
nicht-sedierende, orale Antihistaminika bei leichten bis mittleren Symptomen mit Niesanfällen und Fließschnupfen.
Chronische Allergiker entwickeln neben den genannten Symptomen häufig eine verstopfte Nase. Hier sind lokal wirksame, nasale Cortison-Sprays das Mittel der Wahl. Ein- bis zweimal täglich angewandt, beruhigen sie nach 2 – 3 Tagen die allergische Entzündung und gelten heutzutage als potenteste Antiallergika.
Topische Corticosteroide der ersten Generation (Beclometason) sind bereits als OTC-Präparate verfügbar und vor allem für mittlere bis ausgeprägte Allergie-Beschwerden geeignet. Sie lassen sich gut mit den anderen Antiallergika kombinieren: Betroffene, die richtig leiden, erhalten Cortison-Nasensprays, ein orales Antihistaminikum und anti-allergische Augentropfen. Vielen Ärzten ist wahrscheinlich gar nicht bewusst, dass sämtliche Antiallergika auch ohne Rezept in der Apotheke erhältlich sind. Viele Betroffene verzichten bereits auf den Arztbesuch, die lästige Wartezeit und das grüne Rezept für z. B. Antihistaminika, die ohnehin nicht von der Krankenversicherung übernommen werden – aus allergologischer Sicht ein Skandal!
Schaufenster prüfen
Allergie als Volkskrankheit hat einen riesigen Markt geschaffen. Neben den bewährten Antiallergika tummeln sich Hersteller von Produkten ohne Wirksamkeitsnachweis, die alle Jahre wieder unters Volk gebracht werden. Die Betroffenen tun das Übrige dazu: "Geben Sie mir irgendwas, am besten etwas Natürliches, aber bloß kein Cortison." Homöopathika ohne aktive Substanz, Medizinprodukte mit fragwürdigen Versprechungen, Mittel ohne klinische Evidenz – prüfen Sie kritisch Ihr Schaufenster: Gehören Sie zu denen, die an den Allergikern durch Abgabe fragwürdiger Mittel verdienen?
Chance zur seriösen Beratung nutzen!
Nutzen Sie Ihre Chance zur seriösen Beratung: Erläutern Sie die Vor- und Nachteile der abgegebenen Antiallergika und überzeugen Sie die Betroffenen von einer wirksamen (symptomatischen) Therapie. Damit ist es allerdings nicht getan. Ausgeprägte Beschwerden mit zunehmender Tendenz lassen sich nur durch eine spezifische Immuntherapie mit Allergenen (Hyposensibilisierung) kausal behandeln. Schließlich entwickelt ca. ein Drittel der Betroffenen mit allergischer Rhinokonjunktivitis ein Asthma bronchiale, und das soll verhindert werden. Die Immuntherapie, hochwirksam bei Pollen-, Milben- und Insektengift-Allergie, beruht auf einer sicheren Diagnose. Die dreijährige Therapie kann nicht nur mit Allergen-Injektionen, sondern mittlerweile (besonders bei der Gräserpollen-Allergie) mit sublingual verabreichten, hochdosierten Tabletten oder Tropfen-Präparaten durchgeführt werden.
Der nebenstehende Artikel bringt Sie auf den neuesten Stand. So erfahren Sie, was jeder Mitarbeiter in der Apotheke zur langfristigen Allergie-Behandlung wissen sollte. Letztlich verdienen alle Allergiker individuelle Beratung und optimale Behandlung. Dazu gehören eine exakte Diagnose vom Allergologen und ggf. eine langfristig wirksame Kausalbehandlung mit den verantwortlichen Allergenen. Arbeiten Sie mit daran, dass die Kunden mit Allergien in Ihrer Apotheke individuell und kompetent versorgt werden.
Jörg Kleine-Tebbe
Literatur[1] Durham SR, Leung DY. One hundred years of allergen immunotherapy: time to ring the changes. J Allergy Clin Immunol 2011; 127: 3 – 7.[2] Ring J, Gutermuth J. 100 years of hyposensitization: history of allergen-specific immunotherapy (ASIT). Allergy 2011; 66: 713 – 24.[3] Przybilla B, Ruëff F, Fuchs T, et al. Insektengiftallergie - Leitlinie der Deutschen Gesellschaft für Allergologie und klinische Immunologie (DGAI). Allergo J 2004; 13: 186 – 90.[4] Kleine-Tebbe J, Bufe A, Ebner C, et al. Die spezifische Immuntherapie (Hyposensibilisierung) bei IgE-vermittelten allergischen Erkrankungen. Leitlinie der Deutschen Gesellschaft für Allergologie und Klinische Immunologie (DGAKI), des Ärzteverbandes Deutscher Allergologen (ÄDA), der Gesellschaft für Pädiatrische Allergologie und Umweltmedizin (GPA), der Österreichischen Gesellschaft für Allergologie und Immunologie (ÖGAi) und der Schweizerischen Gesellschaft für Allergologie und Immunologie (SGAi). Allergo J 2009: 509 – 37.[5] Alvarez-Cuesta E, Bousquet J, Canonica GW, Durham SR, Malling HJ, Valovirta E. Standards for practical allergen-specific immunotherapy. Allergy 2006; 61 Suppl 82: 1 – 20.[6] Cox L, Nelson H, Lockey R, et al. Allergen immunotherapy: a practice parameter third update. J Allergy Clin Immunol 2011; 127: S1 – 55.[7] Englert L, May S, Kaul S, Vieths S. Die Therapieallergene-Verordnung – Hintergrund und Auswirkungen. Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz 2012; 55: 351 – 7.[8] Gödicke V, Hundt F. Registration trials for specific immunotherapy in Europe: advanced guidance from the new European Medical Agency guideline. Allergy 2011; 65: 1499 – 505.[9] Akdis CA, Akdis M. Mechanisms of allergen-specific immunotherapy. J Allergy Clin Immunol 2011; 127: 18 – 27; quiz 8 – 9.10] Durham SR, Walker SM, Varga EM, et al. Long-term clinical efficacy of grass-pollen immunotherapy. N Engl J Med 1999;341:468-75.[11] Durham SR, Emminger W, Kapp A, et al. Long-term clinical efficacy in grass pollen-induced rhinoconjunctivitis after treatment with SQ-standardized grass allergy immunotherapy tablet. J Allergy Clin Immunol 2010; 125: 131 – 8 e1 – 7.[12] Jacobsen L, Niggemann B, Dreborg S, et al. Specific immunotherapy has long-term preventive effect of seasonal and perennial asthma: 10-year follow-up on the PAT study. Allergy 2007; 62: 943 – 8.[13] Des Roches A, Paradis L, Menardo JL, Bouges S, Daures JP, Bousquet J. Immunotherapy with a standardized Dermatophagoides pteronyssinus extract. VI. Specific immunotherapy prevents the onset of new sensitizations in children. J Allergy Clin Immunol 1997; 99: 450 – 3.[14] Purello-D‘Ambrosio F, Gangemi S, Merendino RA, et al. Prevention of new sensitizations in monosensitized subjects submitted to specific immunotherapy or not. A retrospective study. Clin Exp Allergy 2001; 31: 1295 – 302.[15] Golden DB, Kagey-Sobotka A, Norman PS, Hamilton RG, Lichtenstein LM. Outcomes of allergy to insect stings in children, with and without venom immunotherapy. N Engl J Med 2004; 351: 668 – 74.[16] Calderon MA, Larenas D, Kleine-Tebbe J, et al. European Academy of Allergy and Clinical Immunology task force report on ‚dose-response relationship in allergen-specific immunotherapy‘. Allergy 2011; 66: 1345 – 59.[17] Novak N, Bieber T, Allam JP. Immunological mechanisms of sublingual allergen-specific immunotherapy. Allergy 2011; 66: 733 – 9.[18] Allam JP, Duan Y, Winter J, et al. Tolerogenic T cells, Th1/Th17 cytokines and TLR2/TLR4 expressing dendritic cells predominate the microenvironment within distinct oral mucosal sites. Allergy 2010.[19] Calderon MA, Alves B, Jacobson M, Hurwitz B, Sheikh A, Durham S. Allergen injection immunotherapy for seasonal allergic rhinitis. Cochrane Database Syst Rev 2007: CD001936.[20] Abramson MJ, Puy RM, Weiner JM. Injection allergen immunotherapy for asthma. Cochrane Database Syst Rev 2010; 8: CD001186.[21] Dahl R, Kapp A, Colombo G, et al. Efficacy and safety of sublingual immunotherapy with grass allergen tablets for seasonal allergic rhinoconjunctivitis. J Allergy Clin Immunol 2006; 118: 434 – 40.[22] Didier A, Malling HJ, Worm M, et al. Optimal dose, efficacy, and safety of once-daily sublingual immunotherapy with a 5-grass pollen tablet for seasonal allergic rhinitis. J Allergy Clin Immunol 2007; 120: 1338 – 45.[23] Hagen A, Gorenoi V, Schönermark M. Spezifische Immuntherapie (SIT) zur Behandlung der allergischen Rhinitis. Schriftenreihe HTA des DIMDI 2010; Band 96.[24] Kaul S, Jappe U, Vieths S, May S. Überwachung von Allergenextrakten zur spezifischen Immuntherapie: Rechtliche Grundlagen und Verfahren. Allergo J 2008; 17: 385 – 93.[25] Muche-Borowski C, Kopp M, Reese I, et al. S3-Leitlinie Allergieprävention – Update 2009. Allergo J 2009; 18: 322 – 41.[26] Francis JN, James LK, Paraskevopoulos G, et al. Grass pollen immunotherapy: IL-10 induction and suppression of late responses precedes IgG4 inhibitory antibody activity. J Allergy Clin Immunol 2008; 121: 1120 – 5 e2.[27] Canonica GW, Bousquet J, Casale T, et al. Sub-lingual immunotherapy: World Allergy Organization Position Paper 2009. Allergy 2009; 64 Suppl 91: 1 – 59.[28] Di Bona D, Plaia A, Scafidi V, Leto-Barone MS, Di Lorenzo G. Efficacy of sublingual immunotherapy with grass allergens for seasonal allergic rhinitis: a systematic review and meta-analysis. J Allergy Clin Immunol; 126: 558 – 66.[29] Ring J, Brockow K, Duda D, et al. Akuttherapie anaphylaktischer Reaktionen. Leitlinie der Deutschen Gesellschaft für Allergologie und klinische Immunologie (DGAKI), des Ärzteverbandes Deutscher Allergologen (ÄDA), der Gesellschaft für Pädiatrische Allergologie und Umweltmedizin (GPA) und der Deutschen Akademie für Allergologie und Umweltmedizin (DAAU). Allergo J 2007; 16: 420 – 34.[30] Spreafico R, Ricciardi-Castagnoli P, Mortellaro A. The controversial relationship between NLRP3, alum, danger signals and the next-generation adjuvants. Eur J Immunol 2010; 40: 638 – 42.
Autoren
Dr. Gerald Hanf (links), Internist und Allergologe, behandelt sämtliche Allergien der oberen und unteren Atemwege (Asthma); Spezialist für neurogene Entzündungsmechanismen, Immuntherapie (Hyposensibilisierung) und Asthmastudien im angeschlossenen klinischen Forschungszentrum.
Dr. Juliane Ackermann-Simon, Hautärztin in allergologischer Weiterbildung mit breiter dermatologischer Erfahrung und operativen Spezialkenntnissen.
Priv.-Doz. Dr. Jörg Kleine-Tebbe (rechts), Hautarzt und Allergologe mit langer Klinik- und Forschungserfahrung in sämtlichen Gebieten der Allergologie, einschließlich Nahrungsmittelallergien, Asthma und Immuntherapie, Leitlinienautor und aktiver Referent bei Allergie-Fortbildungen und internationalen Kongressen.
Korrespondenzanschrift: PD Dr. Jörg Kleine-Tebbe Allergie- u. Asthma-Zentrum Westend Praxis Hanf, Ackermann u. Kleine-Tebbe Spandauer Damm 130, Haus 9 14050 Berlin Tel.: (0 30) 30 20 29 10 Fax: (0 30) 30 20 29 20 E-Mail: kleine-tebbe@allergie-experten.de
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.