
- DAZ.online
- DAZ / AZ
- DAZ 17/2012
- Schnellere Diagnose, ...
Arzneimittel und Therapie
Schnellere Diagnose, verbesserte Therapie
In der neuen Leitlinie werden die verschiedenen Behandlungsmöglichkeiten zur Schub-, Basis- und Eskalationstherapie erörtert und ein neues Stufenschema vorgestellt. Ebenso werden alle aktuell verfügbaren MS-Therapeutika vorgestellt und konkrete Anwendungshinweise für die Praxis gegeben. Ein weiteres Kapitel beschäftigt sich mit der Therapie in der Schwangerschaft oder bei der Neuromyelitis optica, einer Sonderform der multiplen Sklerose.
Erstmals umfasst die Leitlinie auch die symptomatische Therapie, die neben der Immunmodulation und Immunsuppression ein wichtiger Bestandteil eines umfassenden Therapiekonzepts ist. Sie beinhaltet sowohl medikamentöse als auch nicht-medikamentöse Maßnahmen, wie Physiotherapie, Ergotherapie, Logopädie, psychologische Therapie einschließlich der multimodalen Rehabilitation.
Leitlinie onlineDie neue Leitlinie für die Therapie der MS steht ab sofort auf den Webseiten der Deutschen Gesellschaft für Neurologie (DGN) und des Krankheitsbezogenen Kompetenznetzes Multiple Sklerose, (KKNMS) bereit: www.dgn.org |
Schnellere Diagnose und Therapie
Die Diagnose einer multiplen Sklerose kann jetzt schon innerhalb von 31 Tagen nach Auftreten eines ersten Schubs gestellt werden, wenn sich in einem Folge-Magnetresonanztomogramm (MRT) Hinweise für eine disseminierte Krankheitsaktivität ergeben und andere Differenzialdiagnosen ausgeschlossen wurden.
Die Frühtherapie der schubförmigen multiplen Sklerose mit Interferon-beta-Präparaten oder Glatirameracetat ist als neues Paradigma zu empfehlen, nachdem vier positive Studien mit Klasse-I-Evidenz vorliegen. Für die Frühtherapie mit Interferon beta 1b subkutan nach dem ersten Schub konnte erstmalig auch eine positive Wirkung auf den Behinderungsgrad, gemessen im EDSS nach drei Jahren, dokumentiert werden.
Bei funktionell beeinträchtigenden Schüben, die nicht ausreichend auf hochdosierte Cortisonstoßtherapien ansprechen, lässt sich durch eine Plasmapherese innerhalb von vier (bis sechs) Wochen nach dem Schub bei bis zu 70% der Patienten doch noch eine weitgehende oder komplette Rückbildung der Schubsymptome erreichen.
Immunmodulatorische Therapien
In der Therapie der multiplen Sklerose hat es in den vergangenen Jahren große Fortschritte gegeben. So kam im Frühjahr 2011 mit Fingolimod (Gilenya®) ein oraler Wirkstoff zur Behandlung der multiplen Sklerose auf den Markt; 2013 wird voraussichtlich ein orales Fumarsäure-Präparat die Zulassung der Europäischen Arzneimittelagentur erhalten.
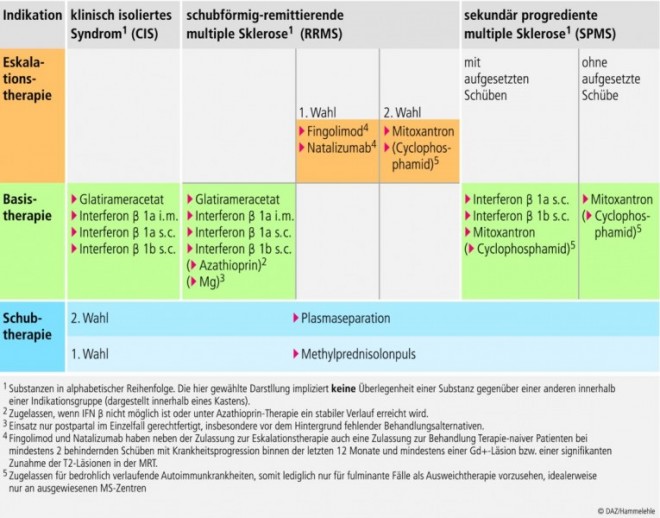
Für die verlaufsmodifizierende Therapie der multiplen Sklerose bei schubförmigem Verlauf sind derzeit in Deutschland folgende Präparate als erste Option zur Basistherapie zugelassen: Interferon beta 1b (Betaferon®: 8 MIU jeden 2. Tag s.c.); Interferon beta 1a (Avonex®: 30 µg 1 x pro Woche. i.m.), (Rebif®: 22 oder 44 µg 3 x pro Woche s.c.); Glatirameracetat (Copaxone®: 20 mg täglich s.c.) und Azathioprin (mehrere Anbieter: empfohlene Dosierung 2 mg/kg Körpergewicht, Anpassung nach Blutbildkontrolle).
Gemäß der vorliegenden Studien-evidenz wird der Einsatz dieser Präparate in der Basistherapie der MS wie folgt beurteilt:
Beginn einer immunmodulatorischen Therapie mit einem rekombinanten Interferon-beta-Präparat oder Glatirameracetat, möglichst frühzeitig nach Diagnosestellung bei aktivem Verlauf. Zwei große, prospektive Vergleichsstudien haben die Gleichwertigkeit von Glatirameracetat und Interferon beta in der Basistherapie der schubförmig-remittierenden multiplen Sklerose bestätigt.
In Abhängigkeit von der individuellen Situation kommen weitere Substanzen, wie Azathioprin oder Immunglobuline, für die Basistherapie infrage.
Die monatliche Immunglobulingabe (Dosierung 0,2 bis 0,4 g pro kg KG) zur Schubprophylaxe während der Schwangerschaft und Stillperiode wird derzeit als "möglicherweise effektiv" eingestuft.
Der therapeutische Nutzen einer immunmodulatorischen Therapie kann klinisch im Allgemeinen frühestens nach etwa zwölf Monaten abgeschätzt werden. Die quantitative Erfassung klinischer Befunde anhand etablierter Skalen (EDSS und MSFC) sollte unter der Therapie in den ersten beiden Jahren alle drei Monate und bei Stabilisierung im Weiteren alle sechs Monate erfolgen. MRT-Kontrolluntersuchungen sollten als ergänzende Untersuchung bei Verdacht auf Therapieversagen durchgeführt werden.
Therapie mit Natalizumab
Die Therapie mit Natalizumab (Tysabri®) führte in den Zulassungsstudien zu einer deutlich stärkeren Schubreduktion als die Behandlung mit den bisher eingesetzten Basistherapeutika. Allerdings existiert kein direkter Vergleich, und die MS-Patientenkollektive dieses Jahrzehnts sind weniger schwer erkrankt als bei den Interferon-beta-Studien der 90er Jahre. Bei nicht ausreichendem Ansprechen auf die Basistherapie wird zunehmend Natalizumab als erstes Präparat der Eskalationstherapie vor Mitoxantron bei hochaktiver schubförmiger MS eingesetzt.
Wegen möglicher schwerer Nebenwirkungen wurde Natalizumab jedoch nur für die Monotherapie von nicht ausreichend auf die Basistherapie ansprechenden MS-Patienten sowie von unbehandelten Patienten mit hoher Krankheitsaktivität zugelassen. Die schweren Nebenwirkungen traten bisher nur in der Kombinationstherapie mit anderen immunmodulierenden oder immunsuppressiven Substanzen auf.
Natalizumab ist mit dem Risiko der Entwicklung einer progressiven multifokalen Leukenzephalopathie (PML) assoziiert. Belastbarster Risikofaktor ist die Dauer der Therapie mit Risikoanstieg nach einer Therapiedauer von mehr als 24 Monaten. Daneben sind vorherige Immunsuppression und Positivität für JC-Virus-Antikörper mit einem höheren Risiko assoziiert. Die mit Natalizumab assoziierte progressive multifokale Leukenzephalopathie (PML) hat eine Überlebensrate von 80%. Früherkennung der Symptome verbessert die Prognose. Bei der Therapie mit Natalizumab sollte daher im Sinne der Pharmakovigilanz nach Hinweisen auf mögliche Nebenwirkungen einer intensiven Immunintervention (z. B. opportunistische Infektionen) gesucht werden. Wegen der Möglichkeit von Leberfunktionsstörungen ist außerdem ein gezieltes Labormonitoring angezeigt.
Neutralisierende Antikörper gegen Natalizumab gehen mit einem Nachlassen der Wirkung, bei der Hälfte der Patienten auch mit allergischen Symptomen einher und sollten zur Therapieumstellung auf einen anderen verlaufsmodifizierenden Wirkstoff führen.
Therapie mit Fingolimod
Ähnlich wie Natalizumab ist Fingolimod nur indiziert, wenn eine hochaktive schubförmige MS trotz Behandlung mit einem Basistherapeutikum weiterhin hohe Krankheitsaktivität zeigt, oder wenn die Erkrankung einen besonders rasch fortschreitenden und schweren Verlauf nimmt.
In seltenen Fällen kann die Behandlung mit Fingolimod zu schweren Infektionen führen. Das vereinzelte Auftreten von Hauttumoren, ferner Auswirkungen auf Herzfrequenz, Blutdruck, Atemfunktion, Leberfunktion und Sehfunktion sind möglich und bedürfen besonderer Aufmerksamkeit und Überwachung.
Bisher keine Evidenz für Kombinationstherapien
Bisher gibt es keine Studienevidenz für die Effektivität von Kombinationstherapien zur Modifikation des Krankheitsverlaufes. Auch für den Einsatz anderer Substanzen, wie Cladribin, Ciclosporin A, Linomid, 15-Desoxyspergualin, orales Myelin, Enzyme oder Phosphodiesterase-Inhibitoren wie Pentoxifyllin, gibt es derzeit anhand der vorliegenden Studienergebnisse keine hinreichenden positiven Ergebnisse, die einen Einsatz bei der multiplen Sklerose rechtfertigen.
hel
Zum WeiterlesenFampridin: Kaliumkanalblocker zur Verbesserung der Gehfähigkeit bei MS. Neue Arzneimittel 2011; Nr. 11, S. 70 – 72 Fingolimod: Immunmodulans zur Behandlung der multiplen Sklerose. |




















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.