
- DAZ.online
- DAZ / AZ
- DAZ 11/2012
- Kampf dem Darmkrebs
Medizin
Kampf dem Darmkrebs
Das kolorektale Karzinom ist sowohl bei Männern als auch bei Frauen die zweithäufigste Krebsart und die zweithäufigste Todesursache infolge von Krebs in Deutschland. Basierend auf den zuletzt publizierten Daten der Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V. in Zusammenarbeit mit dem Robert-Koch-Institut wurde für das Jahr 2010 die Zahl der an Darmkrebs neu Erkrankten auf 39.410 Männer und 32.620 Frauen geschätzt. Mehr als 91% dieser Neuerkrankungen entfielen auf die Altersgruppe ab 55 Jahren. Insgesamt verstarben im Jahr 2006 rund 27.000 Personen an einem kolorektalen Karzinom. Seit den 1980er-Jahren hat die altersstandardisierte Inzidenz an Darmkrebs bis zur Jahrtausendwende bei Männern um 45% und bei Frauen um 25% zugenommen.
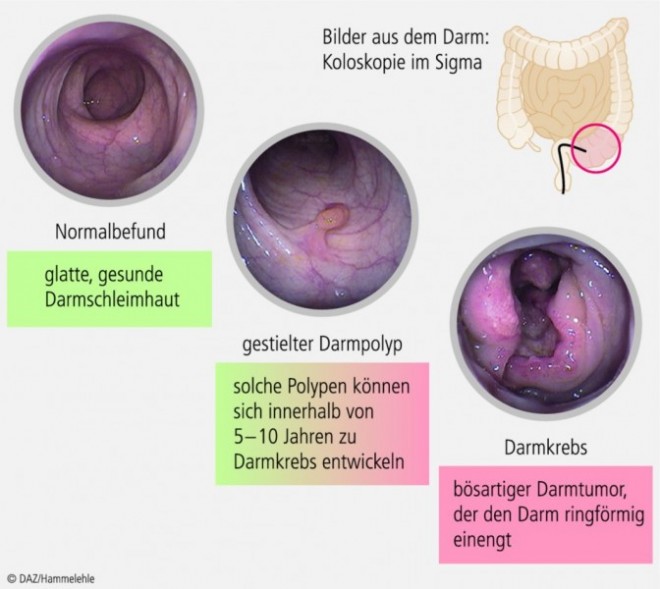
Da sich das kolorektale Karzinom in der Regel über eine Zeitspanne von 10 bis 15 Jahren aus gut diagnostizierbaren und vollständig heilbaren Vorstufen langsam entwickelt, bestehen beim Darmkrebs in Bezug auf Verhütung und Früherkennung deutlich bessere Möglichkeiten einer effektiven Intervention als bei anderen malignen Tumoren.
Screening ab 50 . Lebensjahr
Da die Inzidenz des kolorektalen Karzinoms ab einem Alter von 50 Jahren deutlich ansteigt, wird in den derzeit gültigen deutschen Leitlinien generell empfohlen, ab diesem Alter mit dem Darmkrebsscreening der bislang asymptomatischen Bevölkerung zu beginnen. Die wichtigsten und von den gesetzlichen Krankenkassen in Deutschland übernommenen Maßnahmen zur Früherkennung des kolorektalen Karzinoms sind der Test auf okkultes Blut im Stuhl und die Darmspiegelung. Die Früherkennungs-Koloskopie steht seit dem 1. Oktober 2002 allen gesetzlich Versicherten mit vollendetem 55. Lebensjahr zur Verfügung und kann nach 10 Jahren, also frühestens ab dem 65. Lebensjahr, wiederholt werden. Die Testung auf fäkales okkultes Blut (FOBT) kann ab dem 50. Lebensjahr einmal in jährlichem Abstand durchgeführt werden. Von großer Bedeutung ist auch die Identifikation von Personen mit erhöhtem Darmkrebsrisiko.
FOBT – effektiv trotz mäßiger Sensitivität?
Der Guaiak-Test zum Nachweis von okkultem Blut im Stuhl wird in Deutschland seit den Siebzigerjahren durchgeführt, basierend auf der Erkenntnis, dass kolorektale Karzinome häufiger bluten als die normale Darmmukosa. Ein positives Testergebnis bereits auf einem der sechs Testfelder erfordert in jedem Fall die endoskopische Untersuchung des gesamten Dickdarms.
Die mäßige Sensitivität des FOBT für Karzinome und die geringe Sensitivität für Adenome wird in Publikationen immer wieder als Nachteil gewertet. Je nach Studienkonstellation schwanken die internationalen Zahlenangaben zwischen 26 und 69% für Karzinome und zwischen 9 und 36% für Adenome, die deutschen Leitlinien geben für das kolorektale Karzinom eine Sensitivitätsspanne von 20 bis 40% an. Allerdings zeigte sich mehrfach, dass sich durch wiederholte Stuhltests in regelmäßigen Abständen, zumeist jährlich, die Sensitivität erhöhen ließ, in einer Studie sogar auf bis zu 90% – was sich durch die Tatsache, dass viele kolorektale Karzinome intermittierend bluten, hinreichend erklären lässt.
Zur Effektivität des FOBT als Screeningmethode für Darmkrebs liegen inzwischen Resultate von großen randomisierten und über einen längeren Zeitraum durchgeführten Studien vor, nach denen die durch ein kolorektales Karzinom bedingte Mortalität um 15 bis 33% gesenkt werden konnte. In einer 1998 veröffentlichten Metaanalyse von vier randomisierten Studien mit insgesamt 330.000 Teilnehmern ergab sich eine Senkung der Mortalität um 23%, welche sich auch nach einem längeren Follow-up der Studien bestätigen ließ.
Aktueller sind die Ende des letzten Jahres veröffentlichten Zahlen zum "Bowel Cancer Screening Programme (BCSP)" in England, das seit der landesweiten Einführung 2006 nach wie vor im Wesentlichen auf dem FOBT beruht. In einer "ersten Runde" bekamen 2,1 Millionen Engländer zwischen 60 und 69 Jahren einen Guaiak-Test zur Verfügung gestellt. Rund 50% der Männer und 55% der Frauen schickten den Test an die zuständigen Labore zurück, bei 2,5% der Männer und 1,5% der Frauen war das Ergebnis positiv. Bei den sich anschließenden 17.518 Endoskopien wurden 1.772 kolorektale Karzinome entdeckt, die zu 71% in einem noch frühen Stadium waren; bei weiteren 6.543 Teilnehmern zeigten sich Hochrisiko-Adenome. Die Autoren schätzen die Senkung der Darmkrebssterblichkeit durch FOBT in England auf rund 16%, wobei sie sich nicht zuletzt auf eine Cochrane-Analyse aus dem Jahr 2008 beziehen. Unter Berücksichtigung von vier neueren Studien hatte sich dort ein Rückgang der Mortalität durch das kolorektale Karzinom um ebenfalls 16% ergeben – adjustiert auf Studienteilnehmer, die das angebotene Darmkrebsscreening auch tatsächlich nutzten, sogar um 25%.
FOBT-Guaiak-TestHerkömmliche FOBT verwenden mit Guaiakharz imprägniertes Filterpapier. Aus drei aufeinanderfolgenden Stuhlgängen werden je zwei Proben pro Stuhl auf zwei Testfelder aufgetragen und anschließend mit Wasserstoffperoxidlösung betropft. Bei Anwesenheit von Blut im Stuhl kommt es zur Blaufärbung aufgrund der Pseudoperoxidase-Wirkung des Häm-Restes im Hämoglobin, da Wasserstoffperoxid die Guaiakonsäure im Guaiakharz mithilfe der Peroxidase zu Guaiakblau oxidiert. Der Test gilt als positiv, wenn mindestens eines der Testfelder eine Blaufärbung zeigt. Allerdings kann das Testergebnis durch Nahrungsmittel und Blutungen aus anderen Quellen verfälscht werden:
Nach neueren Erkenntnissen führt die nicht selten als Fehlerquelle angeführte orale Eisensubstitution nicht zu falsch positiven Ergebnissen. Die hierdurch bedingte Schwarzfärbung des Stuhls kann allerdings eine gastrointestinale Blutung (im Sinne von Teerstuhl) vortäuschen. |
Unklare Datenlage für immunologische Tests
Bei Verwendung eines moderneren immunologischen Stuhltests auf okkultes Blut könnte die Mortalität durch ein kolorektales Karzinom laut den BSCP-Autoren von vornherein um 25% gesenkt werden. Ihre Schätzung stützen sie auf eine Studie aus den Niederlanden, in der 4.836 Guaiak-Tests (G-FOBT) und 6.157 immunologische Tests (iFOBT) von Personen im Alter von 50 bis 75 Jahren verglichen wurden: Von den G-FOBT waren 2,4% positiv, von den iFOBT 5,5%. Die anschließende koloskopische Verifizierung erbrachte folgende Diagnosen: Karzinom nach 11 G-FOBT vs. 24 iFOBT, fortgeschrittenes Adenom nach 48 G-FOBT vs. 121 iFOBT – somit ergab sich eine signifikant höhere Trefferquote bei der Durchführung des immunologischen Stuhltests.
Gerade bei Adenomen bzw. Karzinomen in Coecum und Colon ascendens kann es durch die lange Darmpassage zu einem Abbau des Hämoglobins kommen. Stabiler gegenüber einem enzymatischen Abbau und auch gegenüber schädigenden pH-Werten ist der im Stuhl vorliegende Komplex aus Hämoglobin und Haptoglobin. Für die immunologischen Stuhltests zum qualitativen Nachweis von menschlichem Hämoglobin/Haptoglobin mithilfe mono- bzw. polyklonaler Antikörper wird im Vergleich zum Guaiak-basierten FOBT häufig eine höhere Sensitivität in Bezug auf das kolorektale Karzinom angegeben – die Spanne reicht von 66 bis 95% – sowie eine höhere Trefferquote in Bezug auf die Entdeckung des Karzinoms.
Dennoch ist die Datenlage uneinheitlich. So fand sich in einer Studie bei der koloskopischen Kontrolle der positiven Stuhltestergebnisse ein nahezu gleich hoher Anteil fortgeschrittener Adenome, nämlich 59% bei G-FOBT und 58% bei iFOBT. Auch ein 2007 veröffentlichtes Review von 59 Studien (33 G-FOBT, 35 iFOBT, 1 sequenzieller FOBT) ergab keinen klaren Vorteil zugunsten der neueren immunologischen Stuhltests, die Werte für Sensitivität und Spezifität der Verfahren waren im Mittel annähernd gleich.
In den deutschen Leitlinien stellen die immunologischen Stuhltestverfahren derzeit keine Alternative zu den Guaiak-basierten Tests dar, ebenso wenig wie molekulare Screeningverfahren, die beispielsweise auf tumorspezifischen Genmethylierungen bei der Entstehung kolorektaler Karzinome beruhen.
Immunologischer FOBT (iFOBT)
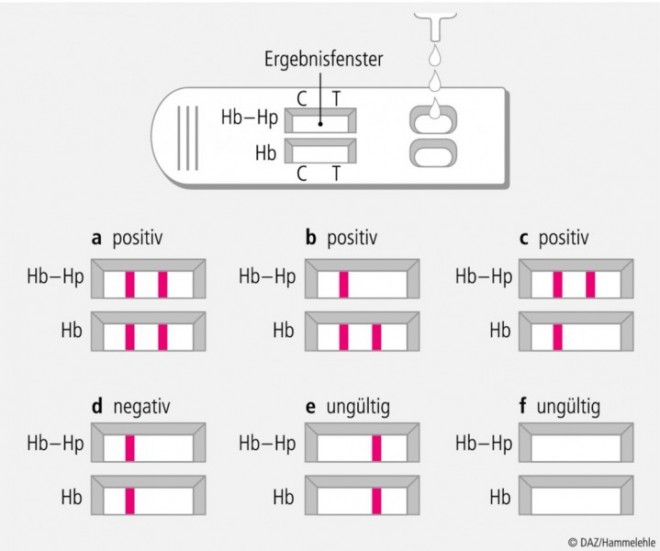
In einem immunchromatischen Schnelltest wird mithilfe mono- bzw. polyklonaler Antikörper selektiv humanes Hämoglobin (Hb) sowie Hämoglobin-Haptoglobin-Komplex (Hb-Hp) in einer zuvor gelösten Stuhlprobe erkannt. Mit einem Probensammelstab wird bei einem Stuhlgang an drei verschiedenen Stellen eine Stuhlprobe entnommen und in ein mit Pufferlösung gefülltes Sammelröhrchen überführt. Drei Tropfen der extrahierten Probe werden in jeweils eines der ovalen Probenauftragsfenster gegeben. Bei einem positiven Ergebnis zeigt sich in den Ergebnisfenstern der Testkassette für Hb bzw. Hb-Hp zusätzlich zur farbigen Kontrollbande (C) ein Farbstreifen in der Testbande (T), d. h. es wurde Hämoglobin und/oder Hämoglobin-Haptoglobin in der Probe nachgewiesen (s. Abb.).
Wie beim Guaiak-Test können andere Blutungen im Gastrointestinalbereich auch hier ein falsch positives Ergebnis hervorrufen. Auch schließt ein negatives Testergebnis eine Blutung nicht vollständig aus, da aufgrund der häufig heterogenen Verteilung in der Stuhlprobe eventuell vorhandene Blutspuren bei der Probennahme nicht mit erfasst worden sein könnten. Ein Vorteil des iFOBT liegt darin, dass vor und während der Testdurchführung keine Änderung der Ernährung erforderlich ist.
Koloskopie bleibt Goldstandard
Von allen Maßnahmen zur Früherkennung kolorektaler Karzinome und Adenome besitzt die komplette Koloskopie die höchste Sensitivität und Spezifität. Sie stellt also den derzeitigen Goldstandard dar und sollte daher vom Arzt in der Regel als Standardverfahren zum Darmkrebs-Screening empfohlen werden. Seit 2002 ist das Koloskopie-Screening Bestandteil des deutschen Krebsfrüherkennungsprogramms.
Endoskopische Maßnahmen haben als einzige sowohl eine diagnostische als auch eine therapeutische Wertigkeit, da durch die Abtragung von Adenomen die Entstehung von Karzinomen effektiv verhindert, die Adenom-Karzinom-Sequenz also erfolgreich unterbrochen werden kann. Gegenüber den fäkalen okkulten Bluttests hat die Koloskopie zudem den Vorteil, dass durch sie auch nicht blutende Karzinome und Adenome mit hoher Sensitivität nachgewiesen werden können. Derzeit wird in den Leitlinien davon ausgegangen, dass eine Koloskopie mit unauffälligem Befund nach zehn Jahren wiederholt werden sollte.
In zwei älteren englischen bzw. amerikanischen Fallkontrollstudien aus den Jahren 1993 und 2001 wurde gezeigt, dass sich die Inzidenz des kolorektalen Karzinoms durch eine Polypektomie im Rahmen einer Koloskopie um 66 bis 90% senken ließ.
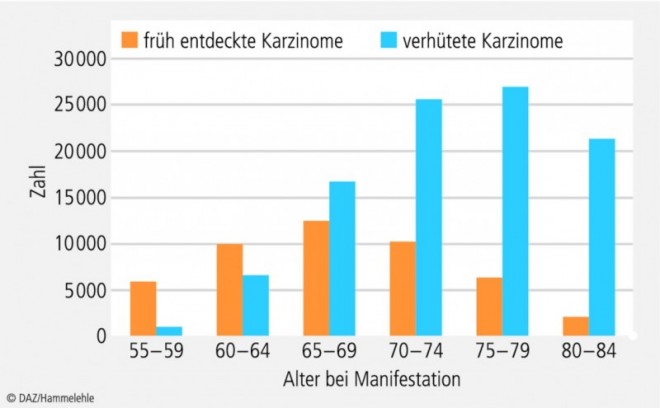
Bezogen auf Deutschland wurde vor knapp zwei Jahren eine "Zwischenbilanz der Früherkennungs-Koloskopie" veröffentlicht. Für die Jahre 2003 bis 2008 wurden alters- und geschlechtsspezifische Daten sowie die koloskopisch erhobenen Befunde ausgewertet, für die Jahre 2009 und 2010 unter Berücksichtigung aus der Literatur verfügbarer Schätzungen hochgerechnet: Die Gesamtzahl der früh entdeckten Karzinome in einem zumeist heilbaren Stadium betrug 47.168, wobei mehr als 60% der Fälle auf Männer entfielen und der Altersgipfel in der Gruppe der 65- bis 69-Jährigen lag. Die Gesamtzahl der Untersuchten, bei denen ein fortgeschrittenes Adenom entdeckt und entfernt wurde, betrug 328.601. Auch hier waren in etwa 60% der Fälle Männer betroffen, und mehr als die Hälfte der Fälle wurde in den Altersgruppen 60 bis 64 sowie 65 bis 69 Jahre entdeckt. Durch die Entdeckung und Entfernung der fortgeschrittenen Adenome im Rahmen der Früherkennungs-Koloskopie konnten, so eine auf den Daten beruhende Schätzung, in der Altersgruppe von 55 bis 84 Jahren rund 100.000 kolorektale Karzinome verhütet werden (s. Abb. 1, 2).
Auch die Effektivität der Sigmoidoskopie als Screeningmethode für das kolorektale Karzinom ist gesichert, so konnte in Fallkontrollstudien eine Senkung der Mortalität von Karzinomen des Rektosigmoids um ca. 60 bis 80% gezeigt werden. Grundsätzlich ist jedoch zu bedenken, dass isoliert proximal lokalisierte Tumoren durch eine Sigmoidoskopie nicht entdeckt werden können. In Studien konnten bei bis zu 52% der Patienten mit nachgewiesenen proximalen Karzinomen keine zusätzlichen Adenome in den distalen Darmabschnitten gefunden werden – hier wäre die Diagnose "Darmkrebs" mittels Sigmoido-skopie nicht möglich gewesen. Beschränkt man sich auf die Sigmoidoskopie als Screeningmethode, so ist diese alle fünf Jahre zu wiederholen und durch einen jährlichen Stuhltest zu flankieren. Letzterer sollte vor einer geplanten Sigmoidoskopie durchgeführt werden, da bei positivem Ergebnis zwingend eine Koloskopie erforderlich ist und die Sigmoidoskopie entfallen kann.
Neue Verfahren noch umstritten
In den letzten Jahren zunehmend in der Diskussion sind neue alternative bildgebende Diagnosemethoden, mit denen eine nicht invasive Darmkrebsfrüherkennung durchgeführt werden kann, vor allem die CT- bzw. MRT-Kolonografie. So wurden in einer Studie mit 307 Personen an der Radiologischen Klinik der Universität München verschiedene Verfahren zum Darmkrebsscreening miteinander verglichen und in Bezug auf fortgeschrittene kolorektale Neoplasie folgende Sensitivitäten ermittelt:
Koloskopie 100%
CT-Kolonografie 96,7%
Sigmoidoskopie 83,3%
iFOBT 32%
G-FOBT 20%
Die Autoren sahen eine für die Koloskopie und CT-Kolonografie vergleichbare Sensitiviät in der Erkennung von fortgeschrittenen Adenomen größer als 5 mm, attestieren den Stuhltests allenfalls eine "Pseudosicherheit" und halten daher eine Modifikation der bestehenden Screeningrichtlinien für denkbar.
Zu einer ähnlichen Bewertung kommt eine amerikanische Metaanalyse aus 49 Studien mit insgesamt 11.151 Patienten, die Sensitivität der CT-Kolonografie für das kolorektale Karzinom wird mit 96,1% angegeben, die Sensitivität der klassischen Koloskopie mit 94,7%. Die deutschen Leitlinien empfehlen die radiologischen Verfahren für das Darmkrebs-Screening der asymptomatischen Bevölkerung derzeit nicht – unter Berufung auf Studien mit niedrigen Sensitivitätsdaten für Polypen kleiner als 10 mm und auf die Tatsache, dass flache Tumoren im Gegensatz zur optischen Koloskopie nicht erfasst werden können.
Zu den neuen Entwicklungen gehört auch die "Pillenkamera", die der Patient wie ein orales Medikament schlucken kann und die bislang vor allem bei unklaren Befunden in Abschnitten des Dünndarms eingesetzt wird, die mit der konventionellen Endoskopie nicht erreicht werden können. Grundsätzlich könnte die sogenannte Kapsel-endoskopie eine komplett schmerzlose Alternative für Personen darstellen, die eine invasive Koloskopie oder Sigmoidoskopie ablehnen. Die Kapsel enthält eine Lichtquelle und eine kleine Chipkamera, die während der sechs- bis zehnstündigen Darmpassage mindestens vier Bilder pro Sekunde anfertigt, aus denen bei der Datenauswertung am Computer konsekutive Videosequenzen entstehen. Allerdings zeigte eine multizentrische Vergleichsstudie mit 328 Teilnehmern, dass die Kapselendoskopie der konventionellen Koloskopie noch unterlegen ist. Von 19 in der Koloskopie entdeckten Karzinomen zeichnete die Videokapsel nur 14 auf, und fortgeschrittene Adenome wurden koloskopisch bei 52 Patienten diagnostiziert, mit der Kapselendoskopie nur bei 44 Patienten.
Verwandtschaft und das Risiko für DarmkrebsVerwandte ersten Grades (Eltern, Geschwister, Kinder) von Patienten mit einem kolorektalen Karzinom haben ein 2- bis 3-fach erhöhtes Risiko, ebenfalls an einem kolorektalen Karzinom zu erkranken. Trat das Karzinom bei dem Indexpatienten vor dem 60. Lebensjahr auf, besteht eine 3- bis 4-fache Risikosteigerung. Verwandte zweiten Grades (Großeltern, Geschwister der Eltern, Enkel) haben ein etwa 1,5-fach erhöhtes Karzinomrisiko. Verwandte ersten Grades von Patienten, bei denen ein kolorektales Adenom vor dem 50. Lebensjahr nachgewiesen wurde, haben ein 4,4-fach erhöhtes Risiko, an einem kolorektalen Karzinom zu erkranken. Verwandte ersten Grades von Patienten mit kolorektalem Karzinom (bzw. Adenom vor dem 50. Lebensjahr) sollten in einem Lebensalter, das 10 Jahre vor dem Alterszeitpunkt des Auftretens des Karzinoms beim Indexpatienten liegt, erstmals komplett koloskopiert werden, spätestens im Alter von 50 Jahren. Eine seltene Risikogruppe sind Patienten mit hereditären kolorektalen Karzinomen, z. B. Personen mit familiärer adenomatöser Polyposis (FAP), bei denen aufgrund des Vorhandenseins von mehr als 100 kolorektalen Adenomen ein Karzinomrisiko von nahezu 100% besteht. Bei Verwandten eines FAP-Patienten, die aufgrund des autosomal dominanten Erbgangs als Mutationsträger in Betracht kommen, sollte nach humangenetischer Familienberatung ab dem 10. Lebensjahr eine prädiktive genetische Diagnostik durchgeführt werden. Wurde die Mutation bestätigt oder nicht ausgeschlossen, sollten die Betroffenen ab dem 10. Lebensjahr jährlich rektosigmoidoskopiert werden. |
Aktuelle deutsche Leitlinienempfehlungen
Der derzeit gültigen deutschen Leitlinie zum kolorektalen Karzinom sind folgende zentrale Aussagen zum Darmkrebs-Screening bei asymptomatischen Personen zu entnehmen:
Maßnahmen zur Früherkennung von Darmkrebs sollten bei Personen mit durchschnittlichem Risiko (leere Familienanamnese für kolorektales Karzinom bzw. Polypen/Adenome) ab dem Alter von 50 Jahren durchgeführt werden.
Standardverfahren ist die Koloskopie. Sie ist der Sigmoidoskopie überlegen. Bei Personen, die am Koloskopie-Screening teilnehmen, erüb-rigt sich das FOBT-Screeningverfahren.
Bei Personen, die eine Früherkennungs-Koloskopie ablehnen, sollte eine Sigmoido-skopie alle 5 Jahre sowie jährlich ein FOBT (Guaiak-Verfahren) durchgeführt werden. Bei Personen, die jegliches endoskopische Screeningverfahren ablehnen, sollte jährlich ein FOBT durchgeführt werden.
Ein positiver FOBT sollte nicht kontrolliert werden, sondern erfordert in jedem Fall eine Koloskopie.
Andere Verfahren als Koloskopie, Sigmoidoskopie und FOBT können derzeit nicht empfohlen werden. Eine hohe Akzeptanz des Screening-Programms ist Voraussetzung für eine Senkung von Inzidenz und Mortalität des Darmkrebses und Steigerung der Kosteneffektivität.
Darmkrebsmonat MärzAnlässlich des Darmkrebsmonats März empfiehlt die Deutsche Krebshilfe, sich regelmäßig zu bewegen, sich über die Darmkrebs-Früherkennung zu informieren und daran regelmäßig teilzunehmen. Weitere Informationen unter www.krebshilfe.de/darmkrebsmonat.html |
Literatur Schmiegel W et al. S3-Leitlinie "Kolorektales Karzinom". Z Gastroenterol 2008; 46: 1 – 73 Allison JE et al. A comparison of fecal occult-blood tests for colorectal-cancer screening. N Engl J Med 1996; 334 (3): 155 – 159 Logan RFA et al. Outcomes of the Bowel Cancer Screening Programme (BCSP) in England after the first 1 million tests. doi: 10.1136/gutjnl-2011-300843 Towler B et al. A systematic review of the effects of screening for colorectal cancer using the faecal occult blood test, Hemoccult. BMJ 1988; 317: 559 – 565 Hewitson P et al. Cochrane systematic review of colorectal cancer screening using the fecal occult blood test (hemoccult): an update. Am J Gastroenterol. 2008; 103(6): 1541 – 1549 McLoughlin RM, O’Morain CA. Colorectal cancer screening. World J Gastroenterol 2006; 12(42): 6747 – 6750 van Rossum LG et al. Random Comparison of Guaiac and Immunochemical Fecal Occult Blood Tests for Colorectal Cancer in a Screening Population. Gastroenterology 2008; 135: 82 – 90 Burch JA et al. Diagnostic accuracy of faecal occult blood tests used in screening for colorectal cancer: a systematic review. J Med Screen 2007; 14: 132 – 137 Sieg A, Friedrich K. Perspectives of colorectal cancer screening in Germany 2009. World J Gastrointest Endosc 2009; 1(1): 12 – 16 Brenner H, Altenhofen L, Hoffmeister M: Eight years of colonoscopic bowel cancer screening in Germany: initial findings and projections. Dtsch Arztebl Int 2010; 107(43): 753– 9. DOI: 10.3238/arztebl.2010.0753 Graser A et al. Comparison of CT colonography, colonoscopy, sigmoidoscopy and faecal occult blood tests for the detection of advanced adenoma in an average risk population. Gut 2009; 58: 241 – 248 doi:10.1136/gut.2008.156448 van Gossum A. et al. Capsule Endoscopy versus Colonoscopy for the Detection of Polyps and Cancer. N Engl J Med 2009; 361: 264 – 270
Clemens Bilharz, Facharzt für Anästhesie und Intensivmedizin, Stuttgart





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.