
- DAZ.online
- DAZ / AZ
- DAZ 29/2011
- Epstein-Barr-Viren und ...
Medizin
Epstein-Barr-Viren und das Pfeiffer-Drüsenfieber
Erwähnt wurde das Krankheitsbild erstmals 1889 von dem Kinderarzt Emil Pfeiffer, der Terminus "infektiöse Mononukleose" wurde 1920 von Sprunt und Evans geprägt. Paul und Bunnell beschrieben 1932 den Nachweis heterophiler Antikörper als typisch für die Mononukleose. Das auslösende Virus selbst wurde von Epstein und Barr 1964 in London elektronenmikroskopisch entdeckt.
Pathogenese: die EBV-Infektion
Die infektiöse Mononukleose wird durch das weltweit verbreitete Epstein-Barr-Virus (EBV) verursacht, das zur Gruppe der humanpathogenen Herpes-Viren gehört (HHV 4). Die Primärinfektion mit dem Virus verläuft im Kleinkindalter in der Regel asymptomatisch, bei Jugendlichen oder jungen Erwachsenen kommt es in 30 bis 60 Prozent der Fälle zum Ausbruch des Pfeiffer-Drüsenfiebers. Die Ansteckung erfolgt in erster Linie oropharyngeal, das heißt durch Speichelkontakt, wie es zum Beispiel beim Küssen der Fall ist ("kissing disease"). Wesentlich seltener ist die genitale Übertragung. Die Inkubationszeit beträgt bei Kindern sieben bis 30 Tage, bei Jugendlichen und jungen Erwachsenen ist sie mit vier bis sieben Wochen deutlich länger. Der Erkrankungsgipfel liegt zwischen dem 15. und 25. Lebensjahr.
Ab dem 40. Lebensjahr sind etwa 98% aller Menschen mit EBV infiziert. Sowohl nach einer asymptomatischen als auch nach einer symptomatischen Infektion persistiert das Virus lebenslang im Körper. Wie alle Herpesviren kann auch das Epstein-Barr-Virus reaktiviert werden, was klinisch aber meist inapparent verläuft.
Das Virus infiziert B-Lymphozyten und das Epithel des Nasopharynx, zirkulierende B-Zellen verbreiten die Infektion in Leber, Milz und Lymphknoten. Die Persistenz von infizierten B-Lymphozyten für den gesamten Lebenszeitraum einer infizierten Person ist nachgewiesen. Bei den im Differenzialblutbild nachweisbaren atypischen Lymphozyten handelt es sich um eine reaktive Proliferation von CD8-T-Lymphozyten und natürlichen Killer-Zellen, die die Proliferation der infizierten B-Lymphozyten kontrollieren.
Die Schwere des Krankheitsbildes wird vor allem durch die Stärke der Immunreaktion des Infizierten (aktivierte T-Lymphozyten) verursacht. Eine schnelle und effiziente T-Zell-Antwort kontrolliert den primären Infekt und führt zu einer lebenslangen Suppression von EBV. Bei ineffizienter Immunabwehr besteht die Gefahr, dass sich das Virus bzw. befallene B-Lymphozyten unkontrolliert vermehren, was zur Entwicklung verschiedener seltener maligner Erkrankungen führen kann (s. Kasten).
Das Epstein-Barr-Virus: Mitverursacher von Autoimmun- und Krebserkrankungen?Seit einigen Jahren besteht der Verdacht, dass das Epstein-Barr-Virus (EBV) eine wichtige ätiologische Rolle bei malignen Erkrankungen spielt, z. B. bei Morbus Hodgkin, beim B-Zell-Lymphom, bei AIDS oder auch bei der posttransplantativen lymphoproliferativen Erkrankung (PLTD). Im asiatischen Raum findet sich EBV in Tumorzellen eines dort häufigen Nasopharynxkarzinoms, im tropischen Afrika gilt die EBV-Infektion als Kofaktor für die Entstehung des dort endemischen Burkitt-Lymphoms. Das Epstein-Barr-Virus gehört somit – zusammen mit dem Humanen Herpesvirus 8 (Kaposi-Sarkom) und den Hepatitis-Viren B und C – zu einer Gruppe humanpathogener Viren, die weltweit an der Entstehung von 10 bis 15 Prozent aller Krebserkrankungen beteiligt sind. Darüber hinaus mehren sich in letzter Zeit die Hinweise, dass das EBV auch mit Autoimmunerkrankungen in Zusammenhang steht, etwa mit multipler Sklerose, systemischem Lupus erythematodes und rheumatoider Arthritis. Eine mögliche Rolle des EBV beim chronischen Erschöpfungssyndrom (CFS) ist ebenfalls Gegenstand derzeitiger Forschung, insbesondere an der Berliner Charité. |
Symptomatik und Verlauf: das Pfeiffer-Drüsenfieber
Abhängig vom Alter der infizierten Person verläuft die Infektion sehr unterschiedlich, beim Kleinkind meist ohne nennenswerte Beschwerden und daher unbemerkt. Bei älteren Kindern, Jugendlichen und jungen Erwachsenen entsteht oft das klassische Krankheitsbild, beginnend mit grippe- oder erkältungsähnlichen Beschwerden wie Halsschmerzen, Kopf- und Gliederschmerzen, erhöhten Temperaturen bis 39 °C und Müdigkeit.
Typisch ist eine eher wenig schmerzhafte Lymphknotenschwellung – am stärksten im Halsbereich (Kieferwinkel), aber auch in anderen Körperregionen, etwa unter den Armen oder in der Leistengegend.
Häufig zeigt sich zusätzlich eine Splenomegalie, die gegen Ende der Erkrankung, etwa nach zwei bis drei Wochen, ihr Maximum erreicht, um sich dann wieder zurückzubilden. Vor allem ältere Kinder leiden oft unter einem erheblichen und manchmal auch Wochen anhaltenden Krankheitsgefühl mit Müdigkeit.
In etwa der Hälfte der Fälle tritt eine Angina tonsillaris auf, bei der die geschwollenen hochroten Mandeln mit einem weißlich-grauen Belag bedeckt sind. Charakteristisch sind dann auch kleine Einblutungen am harten Gaumen.
Gelegentlich kommt es zu einem Hautausschlag, der von kleinen Rötungen bis zu einem stark juckenden multiformen Exanthem reichen kann. Zu den eher seltenen Symptomen des Pfeiffer-Drüsenfiebers zählt eine Hepatomegalie mit leichtem Ikterus. Gravierende, jedoch sehr seltene Komplikationen sind eine Myokarditis, eine Meningitis bzw. Meningoenzephalitis, ein Guillain-Barré-Syndrom oder eine Milzruptur (siehe Kasten).
Notfall: Milzruptur!Wenn das an Pfeiffer-Drüsenfieber erkrankte Kind plötzliche Schmerzen im linken Oberbauch entwickelt und blass wird, könnte es sich um eine lebensbedrohliche Milzruptur handeln. Daher sollte bei geschwollener Milz auf körperliche Anstrengungen und Sport, vor allem Ball- und Kontaktsport, verzichtet werden. |
Hingegen wird ein schwach ausgeprägtes Beschwerdebild nicht selten einem banalen grippalen Infekt zugeordnet oder – aufgrund der weißlichen Beläge auf den Tonsillen – einer eitrigen Angina (die allerdings in etwa zehn Prozent der Fälle eine bakterielle Komplikation der infektiösen Mononukleose darstellen kann). Im Allgemeinen ist die Prognose gut und die Krankheit heilt spontan aus. Allerdings werden in ein bis zwei Prozent der Fälle protrahierte Verläufe beschrieben, bei denen die Betroffenen monatelang unter allgemeiner Abgeschlagenheit, starkem Krankheitsgefühl und erhöhten Körpertemperaturen leiden.
Diagnostik
In Anbetracht der typischen Hauptsymptome (zervikale und axilläre Lymphknotenschwellung, Angina tonsillaris) lässt sich die Diagnose im Allgemeinen klinisch stellen, eventuell flankiert durch den sonografischen Befund einer Spleno- und/oder Hepatomegalie.
Im Differenzialblutbild zeigt sich ab etwa der zweiten Erkrankungswoche eine Leukozytose von zumeist 10.000 bis 30.000/µl, in seltenen Fällen kann die Leukozytenzahl aber auch normal sein. Charakteristisch ist eine relative Lymphozytose mit einem Anteil von 60 bis 70 Prozent atypischer mononukleärer Zellen, sogenannter "Pfeiffer-Zellen" oder "Lymphomonozyten". Hierbei handelt es sich um gegen das EBV gerichtete T-Lymphozyten, die einen runden oder eingebuchteten, selten gelappten Zellkern aufweisen, die manchmal bereits die Diagnose ermöglichen.
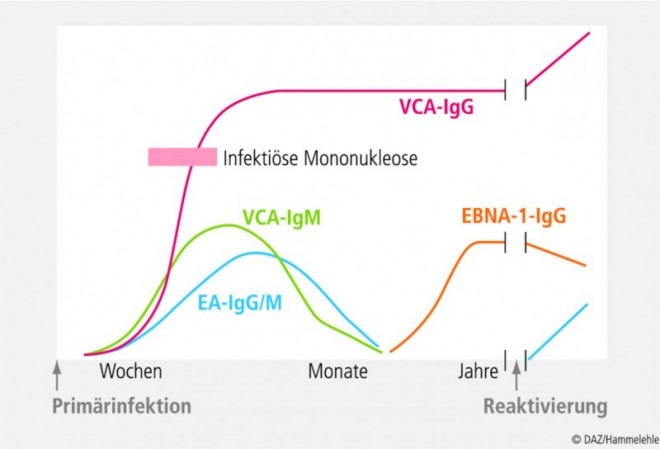
Serologisch sind folgende Tests richtungsweisend (s. Abb.):
Heterophile Antikörper gegen EBV können in der Paul-Bunnell-Reaktion oder daraus abgeleiteten Tests nachgewiesen werden, jedoch sind die Resultate bei Erwachsenen in 10 bis 15%, bei Kindern sogar in 20% der Fälle falsch negativ.
Der Nachweis von IgG-Antikörpern gegen das nukleäre Antigen des EBV (EBNA-1-IgG): beweist das Vorhandensein des Virus. Bei eindeutig positivem Testergebnis erübrigt sich jeder weitere Test zum Virusnachweis. Das Vorliegen einer frischen Infektion ist allerdings ausgeschlossen, da diese Antikörper erst im Laufe von mehreren Wochen bis Monaten nach Auftreten der Symptome produziert werden. Bei etwa 95% der Menschen mit zurückliegender EBV-Infektion sind EBNA-1-IgG-Antikörper nachweisbar.
Bei negativem EBNA-1-IgG sollten die IgG-Antikörper gegen das virale Capsid-Antigen (VCA-IgG) getestet werden. Diese sind ein Marker für einen aktuellen oder früheren Kontakt mit EBV und bleiben in der Regel lebenslang nachweisbar.
Eine typische Befundkonstellation bei einer frischen EBV-Infektion sind das Fehlen von EBNA-1-IgG-Antikörpern, eine niedrige Aktivität der VCA-IgG-Antikörper und der Nachweis von IgG- und/oder IgM-Antikörper gegen EA ("early antigen") bzw. der Nachweis von VCA-IgM-Antikörper (deren Titer auch bei einer späteren Reaktivierung wieder ansteigt).
Differenzialdiagnostisch abzuklären ist eine Infektion mit dem Cytomegalievirus (CMV) oder mit dem HI-Virus. Da zu Erkrankungsbeginn häufig eine Pharyngitis im Vordergrund steht, muss eine durch β-hämolysierende Streptokokken hervorgerufene eitrige Angina ausgeschlossen werden. Bei den häufig vorkommenden Lymphknotenschwellungen muss neben anderen Infektionskrankheiten (z. B. Toxoplasmose, Katzenkratzkrankheit, Tuberkulose) auch eine Autoimmun- oder maligne Erkrankung (T-Zell-Lymphom) in Erwägung gezogen werden. Wegen der Gefahr der kongenitalen Infektion des Kindes sollte bei Schwangeren mit Verdacht auf Mononukleose grundsätzlich auch an das Vorliegen einer CMV- oder Toxoplasmoseinfektion gedacht und die erforderlichen serologischen Kontrollen durchgeführt werden.
Therapie
Eine kausale Behandlung der infektiösen Mononukleose ist nicht möglich, meist aber auch nicht erforderlich. Symptomatisch empfiehlt sich Schonung, bei stärkerem Krankheitsgefühl Bettruhe, bei geschwollener Milz Verzicht auf Sport, vor allem Ball- und Kontaktsport (für ca. sechs bis acht Wochen). Die entzündlichen Halsschmerzen lassen sich durch Mundspülungen und Gurgeln mit Kamillelösungen lindern, bei Fieber sollte das Kind viel trinken.
Virustatika haben keinen durch Studien abgesicherten positiven Effekt bei infektiöser Mononukleose. Wenn bei schweren Verläufen mit Komplikationen eine medikamentöse Therapie indiziert erscheint, können Ganciclovir oder Aciclovir angewendet werden. Bei sehr starker Schwellung von Tonsillen, Milz oder Lymphknoten sowie bei Gehirnbeteiligung können Corticosteroide verabreicht werden, allerdings fehlen auch hier reproduzierbare Studiennachweise.
In ca. 10 Prozent der Fälle kommt es zu einer bakteriell-eitrigen Angina, die gegebenenfalls antibiotisch behandelt werden muss. Allerdings können Breitbandantibiotika wie Ampicillin und Amoxicillin ein juckendes großfleckiges masernähnliches Exanthem auslösen, das oft mit einer Penicillinallergie verwechselt wird.
Literatur
Ebell MH: Epstein-Barr Virus Infectious Mononucleosis. Am Fam Physician 2004; 70: 1279 – 1287
Cunha BA: Infectious Mononucleosis in Emergency Medicine, 2009. http://emedicine.medscape.com/article/
222040
Enders G: Labormedizinische Aspekte bei Cytomegalie und Toxoplasmose. Gynäkologie+Geburtshilfe 2006; 1: 24 – 28
Renz-Polster H, Menche N, Schäffler A: Gesundheit für Kinder. München:
Kösel; 2004: 245-246
Herold G: Innere Medizin. Köln: Gerd Herold; 2009: 801 – 803
Grevers G: Pharynx und Ösophagus. In: Probst R, Grevers G, Iro H. Hals-Nasen-Ohren-Heilkunde. Stuttgart, New York: Georg Thieme Verlag; 2000: 116 – 118.
Autor
Clemens Bilharz, Facharzt für Anästhesiologie und Intensivmedizin, Stuttgart





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.