
- DAZ.online
- DAZ / AZ
- DAZ 16/2011
- Klassische ...
Medizin
Klassische Kinderkrankheiten
Masern
Weltweit sterben jährlich immer noch rund 1 Million Kinder an Masern. In Deutschland ist die Häufigkeit durch die seit 30 Jahren praktizierte Impfung stark zurückgegangen, allerdings kommt es immer wieder zu kleineren Epidemien. Masern sind hoch ansteckend – meist als Tröpfcheninfektion – und lösen bei mehr als 95% der ungeschützt Infizierten ein manifestes Erkrankungsbild aus. Die durchgemachte Erkrankung hinterlässt lebenslange Immunität.
Die Inkubationszeit beträgt 8 bis 10 Tage bis zum Beginn der Prodromi bzw. 14 Tage bis zum Ausbruch des Exanthems. Die Infektiosität beginnt bereits fünf Tage vor Auftreten des Exanthems und dauert bis vier Tage nach Exanthemausbruch; unmittelbar vor Erscheinen des Exanthems ist sie am größten.
Symptomatik und Diagnostik
Typisch für Masern ist ein zweiphasiger Verlauf:
Prodromalstadium mit Fieber bis 39 °C, Konjunktivitis, Lichtscheu, Rhinitis, bellendem Husten und einem Enanthem am Gaumen. Pathognomonisch sind die oft nachweisbaren Koplik-Flecken (kalkspritzerartige weiße Flecken an der Mundschleimhaut, Abb. 2).
Exanthemstadium (am 3. bis 7. Tag nach Auftreten der initialen Symptome, 4 bis 7 Tage bestehend): großfleckig-konfluierend, bräunlich-rosafarben, Beginn im Gesicht und hinter den Ohren (Abb. 7) mit kraniokaudaler Ausbreitung, später feine kleieartige Schuppung.
Masern werden durch ein ausschließlich humanpathogenes RNA-Virus hervorgerufen. Der schnellste Marker des aktuellen Krankheitsgeschehens ist der Nachweis der virusspezifischen IgM-Antikörper, der allerdings in bis zu 30% der Fälle am 1. bis 3. Exanthemtag noch negativ sein kann. IgM-Antikörper sind in der Regel bis zu sechs Wochen nachweisbar.
Komplikationen
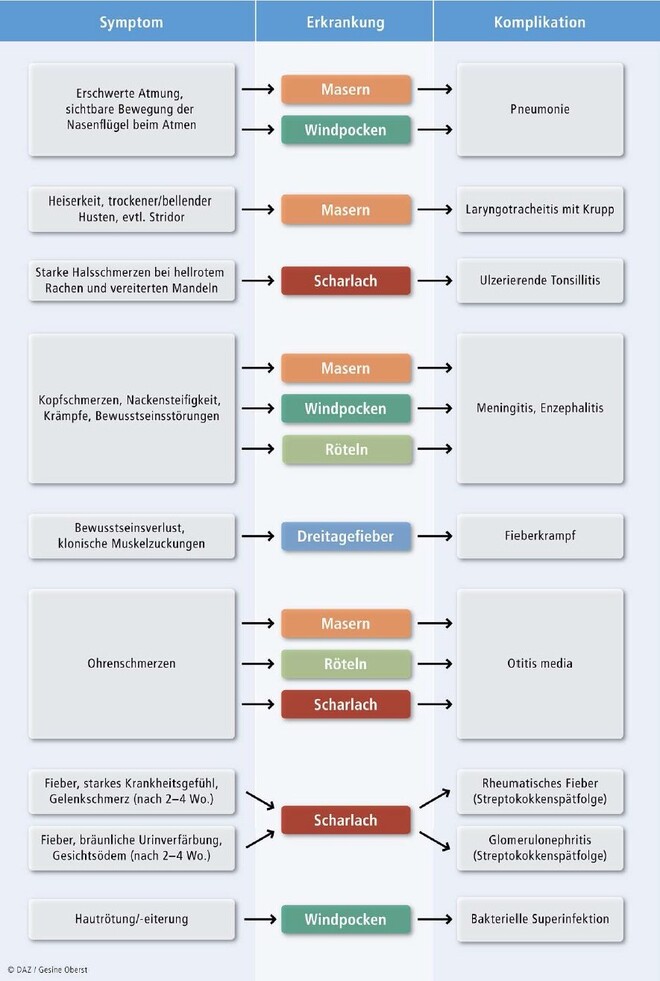
Die Infektion mit dem Masernvirus bedingt eine passagere Immunschwäche von etwa sechs Wochen Dauer. Als Folge können bakterielle Superinfektionen drohen (s. auch Alarmzeichen, Abb. 10, S. 72):
Otitis media in ca. 10% der Fälle
Pneumonie: viral oder bakteriell, bei Immunsupprimierten eine Riesenzellpneumonie mit schlechter Prognose
Kehlkopfentzündung (Laryngotracheitis) mit Krupp in ca. 1% der Fälle
Akute postinfektiöse Enzephalitis: in ca. 0,1% der Fälle, 4 bis 7 Tage nach Auftreten des Exanthems mit Kopfschmerzen, Fieber und Bewusstseinsstörungen bis zum Koma, bei 10 bis 20% der Betroffenen letal, bei 20 bis 30% bleibende Schäden am ZNS.
Subakute sklerosierende Panenzephalitis (SSPE): sehr seltene Spätkomplikation nach 6 bis 8 Jahren, progredienter Verlauf mit Verlust zerebraler Funktionen und infauster Prognose.
Therapie und Prävention
Eine spezifische antivirale Therapie gibt es nicht. Bei bakteriellen Superinfektionen wie Otitis media oder Pneumonie ist die Gabe von Antibiotika indiziert.
Zum Schutz vor Masern sollte das Kind geimpft werden, am ehesten mit einer trivalenten Vakzine gegen Masern, Mumps und Röteln (MMR) bzw. zusätzlich noch gegen Windpocken (MMRV) (Zeitpunkte s. Kasten "Schutzimpfung wann?"). Weiterhin empfiehlt die STIKO eine Impfung u. a. für
nach 1970 geborene ungeimpfte bzw. in der Kindheit nur einmal geimpfte Personen ≥ 18 Jahre oder nach 1970 geborene Personen ≥ 18 Jahre mit unklarem Impfstatus,
nach 1970 Geborene mit unklarem Impfstatus, ohne oder mit nur einer Impfung in der Kindheit, die im Gesundheitswesen oder in Gemeinschaftseinrichtungen tätig sind.
Selbsthilfe bei Masern
Kinder empfinden bei Masern ein starkes Krankheitsgefühl. Hilfreich sind
Inhalationen mit Kochsalzlösung, Hustentees oder Hustensaft bei Masern-Krupp,
medizinische Waschlotionen bzw. kühle Waschungen bei starkem Juckreiz,
ein abgedunkeltes Zimmer bei Lichtempfindlichkeit,
Bettruhe.
Schutzimpfung – wann?Impfstoffe gegen Masern, Mumps, Röteln und Varizellen werden generell auch als Monovakzine angeboten, als Impfstoff der Wahl gilt dennoch der Kombinationsimpfstoff aus MMR- bzw. MMRV-Vakzinen. Laut STIKO sollten die Impfungen zu folgenden Zeitpunkten erfolgen:
|
Röteln
Für Kinder in der Regel harmlos und oft klinisch stumm verlaufend, besteht die eigentliche Bedrohung der Röteln in der sogenannten Rötelnembryopathie bei Erkrankung der Mutter.
Röteln betreffen meist Kinder zwischen 5 und 14 Jahren, die durchgemachte Erkrankung hinterlässt lebenslange Immunität. Die Inkubationszeit beträgt zwei bis drei Wochen. Die Kontagiosität liegt unter 50%, besteht aber bereits eine Woche vor Ausbruch des Exanthems.
Symptomatik und Diagnostik
Röteln sind durch ein kleinfleckiges hellrotes Exanthem gekennzeichnet, das im Gesicht beginnt, sich über Körper und Extremitäten ausbreitet und nach mehreren Tagen wieder verschwindet (Abb. 4). Im Gegensatz zu Masern laufen die einzelnen Flecken nicht zusammen.
Oft zeigen sich nur erkältungsähnliche Symptome wie Kopfschmerzen, subfebrile Temperaturen und eine leichte Konjunktivitis. Möglich sind auch Lymphknotenschwellungen, insbesondere im Nacken oder retroaurikulär. In 50% der Fälle verlaufen die Röteln klinisch inapparent.
Die Diagnose einer akuten Infektion erfolgt durch den Nachweis virusspezifischer IgM-Antikörper bzw. über den ≥ 4-fachen Anstieg virusspezifischer IgG-Antikörper in zwei Proben. Das Rötelnvirus ist ein genetisch stabiles RNA-Virus und weltweit verbreitet.
Bei fraglicher oder gesicherter Infektion einer Schwangeren wird eine pränatale Rötelndiagnostik durchgeführt. Möglich ist der Nachweis von Virus-RNA (mittels Zellkultur und Polymerase-Kettenreaktion [PCR]) aus Chorion-Biopsiematerial oder Amnionflüssigkeit (pränatale Frühdiagnostik) sowie ab der 22. Schwangerschaftswoche zusätzlich die Untersuchung von Fetalblut (IgM-Antikörpernachweis, PCR).
Komplikationen
Seltene und meist gutartig verlaufende Komplikationen sind Arthritis, Otitis media, Enzephalitis und Röteln-Purpura durch passagere Thrombozytopenie – allerdings mit zunehmendem Lebensalter der erkrankten Person häufiger auftretend (s. auch Alarmzeichen, Abb. 10, S. 72).
Therapie und Prävention
Eine spezifische Therapie der Rötelninfektion gibt es nicht. Die Röteln-Schutzimpfung sollte vorzugsweise mit dem MMR- bzw. MMRV-Impfstoff erfolgen (Zeitpunkte s. Kasten).
Die 2. MMR-Impfung kann bis zum vollendeten 18. Lebensjahr nachgeholt werden, zum Schutz vor einer Rötelnembryopathie bei Frauen im gebärfähigen Alter auch später. Auch bei anamnestisch angegebener Rötelnerkrankung sollte die 2. MMR-Impfung durchgeführt werden. Somit ergeben sich laut STIKO als Zielgruppen der Impfung folgende Personen ≥ 18 Jahre:
Ungeimpfte Frauen oder Frauen mit unklarem Impfstatus im gebärfähigen Alter
Einmal geimpfte Frauen im gebärfähigen Alter
Ungeimpfte Personen oder Personen mit unklarem Impfstatus in Einrichtungen der Pädiatrie, der Geburtshilfe und der Schwangerenbetreuung.
Gefährlich für das Ungeborene – die RötelnembryopathieEine über die Plazenta erfolgte Rötelninfektion des Fetus vor allem im 1.– 4. Schwangerschaftsmonat kann zum Spontanabort, zur Frühgeburt oder zum CRS (Congenital Rubella Syndrome) führen. Die im Stadium der Organogenese entstehenden Schäden beinhalten in der Regel die klassische Trias mit Defekten an Herz (offener Ductus Botalli), Augen (Katarakt) und Ohren (Innenohrtaubheit) – das Gregg-Syndrom. Weitere mögliche Folgen sind ein geringes Geburtsgewicht, zerebrale Schäden mit geistiger Retardierung, Hepatosplenomegalie. Mütterliche Beschwerden können dabei völlig fehlen. |
Windpocken (Varizellen)
Die Varizellen sind eine hoch ansteckende aerogene Tröpfcheninfektion. Der Kontagiositätsindex liegt nahe 1,0 – d. h. nach einer Exposition erkranken über 90 von 100 seronegativen Personen. Der Erkrankungsgipfel liegt zwischen dem 2. und 6. Lebensjahr, 90% aller Erkrankungen finden vor dem 20. Lebensjahr statt. Windpocken führen bei der Mehrzahl der Infizierten zu einer lebenslangen Immunität.
Die Inkubationszeit beträgt 14 bis 16 Tage. Die Ansteckungsfähigkeit beginnt 1 bis 2 Tage vor Auftreten des Exanthems und endet mit dem Abfall des letzten Schorfs.
Symptomatik und Diagnostik
Oft besteht ein bis zwei Tage vor Krankheitsbeginn ein uncharakteristisches Vorstadium mit Fieber, Müdigkeit und Unwohlsein.
Das Hauptmerkmal der Infektion ist ein stark juckender Hautausschlag, der sich zuerst am Stamm und im Gesicht ausbildet und schnell auf andere Körperteile übergreift, einschließlich Schleimhäute und behaarter Kopfhaut. Kleine Flecken entwickeln sich innerhalb kurzer Zeit zu Papeln, dann zu Bläschen mit zunächst klarem, dann trübem Inhalt (Abb. 8), und nach Eintrocknung schließlich zu Krusten. In der ersten Woche schießen immer wieder neue Bläschen auf, aufgrund der verschiedenen Entwicklungsstadien der Hautläsionen spricht man vom "Sternenhimmel" (Abb. 1).
In der Regel sind die Windpocken durch dieses typische Bild gekennzeichnet, so dass eine spezifische Diagnostik nur in Einzelfällen erforderlich ist. Ein direkter Nachweis des Varizellen-Zoster-Virus (VZV) ist möglich durch den Nukleinsäurennachweis mithilfe der Polymerase-Kettenreaktion. Das Virus kann zwei verschiedene Krankheitsbilder verursachen: Varizellen (Windpocken) bei exogener Erstinfektion und Herpes zoster (Gürtelrose) bei endogener Reaktivierung.
Komplikationen
Normalerweise nehmen Windpocken einen harmlosen Verlauf und heilen ohne Narben ab. Bei Personen mit geschwächter Immunabwehr (z. B. Leukämie) können sich jedoch schwere, auch hämorrhagische Krankheitsverläufe entwickeln. Auch andere ernsthafte Komplikationen sind möglich (s. auch Alarmzeichen, Abb. 10, S. 72):
Bakterielle Superinfektion der Hautläsionen: häufigste infektiöse Komplikation, meist verursacht durch Streptococcus pyogenes oder Staphylococcus aureus.
Varizellenpneumonie: meist 3 bis 5 Tage nach Krankheitsausbruch, häufiger bei Erwachsenen (bis 20%) als bei Kindern.
Beteiligung des zentralen Nervensystems (selten): Meningitis, Enzephalitis, zerebelläre Ataxie.
Neonatale Windpocken: bei einer Erkrankung der Mutter innerhalb von 5 Tagen vor der Geburt oder bis zu 48 Stunden danach, Letalitätsrate bis 30%.
Fetales Varizellensyndrom: bei Varizelleninfekt im ersten und zweiten Trimenon der Schwangerschaft, durch Skelettanomalien und schwere neurologische Fehlbildungen gekennzeichnet.
Therapie und Prävention
Fiebersenkende Mittel sind nur in Ausnahmefällen indiziert, Antibiotika nur bei eitrigen Entzündungen aufgekratzter Hautbläschen. Bei quälendem Juckreiz kann der Arzt Antihistaminika in Tropfenform und Juckreiz lindernde Lotionen verschreiben.
Die Varizellen-Schutzimpfung wird seit 2004 von der STIKO grundsätzlich für alle Kinder empfohlen (Zeitpunkte s. Kasten), darüber hinaus für folgende Personen:
Noch ungeimpfte 9- bis 17-Jährige ohne Varizellenanamnese (da höhere Komplikationsrate)
Seronegative Frauen mit Kinderwunsch
Seronegative Patienten vor geplanter immunsuppressiver Therapie oder Organtransplantation
Seronegative Personen im Gesundheitsdienst (Pädiatrie, Onkologie)
Selbsthilfe bei Windpocken
Der starke Juckreiz und die Gefahr einer bakteriellen Superinfektion kann durch sorgfältige Hautpflege vermindert werden, z. B. mithilfe von
Kamille als Badezusatz bzw. Kamillelösung zum Gurgeln,
frei verkäuflichen medizinischen Waschlotionen,
kalten Waschungen und kurzen Bädern,
Baumwollhandschuhen und Fingernägelschneiden (zur "Kratzverhütung").
Scharlach
Gerade unter Kindergarten- und Schulkindern ist Scharlach eine häufige Tröpfcheninfektion (Häufigkeitsgipfel 3. bis 10. Lebensjahr). Die Inkubationszeit beträgt 2 bis 4 Tage, die Infektiosität beginnt etwa einen Tag vor Krankheitsausbruch und endet in der Regel 24 Stunden nach Beginn der Antibiotikatherapie.
Symptomatik und Diagnostik
Der Krankheitsverlauf kann schwer ausfallen, mit starken Schmerzen, hohem Fieber und deutlichem Hautausschlag, aber auch milde, nur mit einer mehr oder weniger ausgeprägten Rachen- bzw. Mandelentzündung. Typische Symptome sind:
Plötzlicher Beginn mit Fieber bis 40 °C, Schüttelfrost, Kopf- und Halsschmerzen, vor allem bei kleinen Kindern auch mit Bauchschmerzen und Erbrechen.
Scharlach-Angina: Tiefrot entzündeter Rachen, geschwollene Gaumenmandeln mit eitrigen Belägen, Schluckschmerzen und ebenfalls geschwollene submandibuläre Lymphknoten.
Erdbeer- oder Himbeerzunge: Zunächst bilden sich gelblich-weiße Beläge (Abb. 3), die sich nach 3 bis 4 Tagen wieder lösen. Die Zunge erscheint dann glänzend rot mit hervorstehenden Geschmacksknospen.
Exanthem: Nach 2 bis 4 Tagen zeigt sich ein charakteristischer Ausschlag mit dicht beieinanderstehenden, stecknadelkopfgroßen, intensiv rot gefärbten leicht erhabenen Flecken. Bevorzugte Stellen sind die Achseln und die Leistenregion, von dort kann der Ausschlag auf den ganzen Körper übergreifen.
Periorale Blässe: Auch das Gesicht ist stark gerötet, allerdings bleibt das Mund-Kinn-Dreieck frei ("Milchbart", Abb. 9).
Hautschuppung etwa 14 Tage nach Krankheitsbeginn, wobei sich die Haut an Händen und Füßen in oftmals größeren Fetzen löst.
Bei voll ausgeprägtem Krankheitsbild lässt sich Scharlach klinisch leicht per Blickdiagnose erkennen.
Auslöser sind Streptokokken der Serogruppe A (v. a. Streptococcus pyogenes). Nur wenn diese ein erythrogenes Toxin produzieren können, entsteht Scharlach und das damit verbundene Exanthem, sonst kommt es zu einer eitrigen Streptokokken-Angina. Bisher sind mehrere Scharlach-Toxine bekannt. Da eine nach der Erkrankung bestehende Immunität sich nur auf das jeweils auslösende Toxin beschränkt, ist es grundsätzlich möglich, mehr als einmal an Scharlach zu erkranken. Ein Nasen-Rachen-Abstrich mit anschließender kultureller Anzucht dient dem direkten Nachweis der A-Streptokokken, auch ein Antikörpernachweis (≥ 4-facher Titeranstieg von Antistreptolysin 0) ist möglich.
Komplikationen
Gefürchtet sind vor allem die sogenannten Streptokokken-Nacherkrankungen, die Poststreptokokken-Glomerulonephritis bzw. das rheumatische Fieber mit nachfolgender Endokarditis (s. auch Alarmzeichen Abb. 10, S. 72). Ursache ist eine Abwehrreaktion des Immunsystems gegen die Scharlach-Erreger etwa 4 bis 6 Wochen nach der Infektion.
Bei Ausbreitung der Streptokokken über die Tonsillenregion hinaus drohen eine eitrige Sinusitis oder eine akute Otitis media.
Selten kann das lebensbedrohliche Streptokokken-Toxic-Shock-Syndrome (STSS) auftreten, durch die Toxinwirkung kommt es zu Fieber, Blutdruckabfall, Nieren- und Leberschäden, Bewusstseinstrübung, Kreislauf- bzw. Multiorganversagen.
Therapie und Prävention
Scharlach spricht gut auf eine Behandlung mit Phenoxmethylpenicillin (Penicillin V) an, die Alternative bei Penicillinallergie sind Makrolidantibiotika wie Erythromycin oder Clarithromycin. Auch wenn sich das Kind nach wenigen Tagen wieder wohler fühlt, muss die Antibiotikagabe wegen der Komplikationsgefahr bei unbehandelten Verläufen konsequent zehn Tage lang durchgeführt werden. Eine Schutzimpfung gegen Scharlach existiert nicht.
Als klassisches Mittel der Homöopathie bei Scharlach gilt Belladonna (z. B. Belladonna D4 täglich 5 x 5 Tropfen), das jedoch keinesfalls die Antibiotikagabe ersetzen sollte. Cave: Belladonna ist bis einschließlich D3 verschreibungspflichtig!
Selbsthilfe bei Scharlach
Vor allem an den Halsschmerzen und Schluckbeschwerden leidet das Kind:
Linderung durch lokal schmerzlindernde Lutschtabletten und Mundspülungen/Gurgeln (Kamillen-, Salbeitee),
Verzicht auf feste Nahrung, reichlich Trinken,
Bettruhe zumindest bis zur Entfieberung.
Ringelröteln
Auch die Ringelröteln (syn. Erythema infectiosum) gehören zu den harmlosen und eher seltenen Kinderkrankheiten. Wie bei den Röteln liegt die Gefahr jedoch in einer möglichen fetalen Schädigung, wenn das Virus diaplazentar auf das Ungeborene übertragen wird. Der Häufigkeitsgipfel liegt im Schulalter, die Inkubationszeit beträgt ca. 18 Tage bis zum Auftreten des Exanthems.
Symptomatik und Diagnostik
In der Mehrzahl der Fälle verläuft die Infektion symptomlos. Ansonsten kommt es eine Woche nach Ansteckung zu grippeähnlichen Symptomen wie leichtes Fieber und Kopfschmerzen.
Nach kurzer Beschwerdefreiheit zeigt sich bei etwa 20% der Infizierten ein charakteristisches Exanthem, das an den Wangen mit konfluierenden roten Flecken beginnt und die Mundpartie ausspart ("Schmetterlingserythem", Abb. 6). An den folgenden Tagen treten an Schultern, Oberarmen, Oberschenkeln und Gesäß teilweise leicht erhabene Flecken auf, die sich ring- und/oder girlandenförmig ausbreiten. Etwa 7 bis 10 Wochen lang kann es zu periodischem Abblassen und Neuentstehen des Exanthems kommen. Das Allgemeinbefinden ist dabei nur wenig beeinträchtigt.
In weniger als 10% der Fälle gehen die Ringelröteln mit schmerzhaften Entzündungen bevorzugt der kleinen Gelenke einher, insbesondere bei Mädchen und jungen Frauen.
Bei typischem Hautausschlag wird die Diagnose klinisch gestellt. In diagnostisch unklaren Fällen kann eine akute Infektion durch Bestimmung virusspezifischer IgM-Antikörper im Serum nachgewiesen werden. Erreger ist das Parvovirus B19, das zur Vermehrung bevorzugt Erythrozyten-Vorläuferzellen im Knochenmark benutzt. Daher findet sich im Blutbild in der Regel auch eine passagere Anämie mit verminderter Retikulozytenzahl.
Komplikationen
Bei Patienten mit chronischer hämolytischer Anämie kann es zu aplastischen Krisen kommen, bei denen das Knochenmark vorübergehend gar keine roten Blutzellen mehr bildet. Bei Patienten mit angeborener oder erworbener Immunsuppression ist die Auslöschung des Virus gestört, was zu chronisch-rezidivierenden Anämien führen kann.
Während der Schwangerschaft kann das Parvovirus B19 in etwa einem Drittel der Fälle diaplazentar übertragen werden. Beim Fetus werden insbesondere die erythropoetischen Zellen in Leber und Rückenmark befallen. Folgen sind im 1. Trimenon oft ein Spontanabort, im 2. Trimenon aplastische Anämie, Hydrops fetalis und Fruchttod, im 3. Trimenon oft nur passagere aplastische Phasen ohne manifeste Schädigung.
Therapie und Prävention
Gegen Ringelröteln gibt es weder eine Impfung noch eine spezifische Therapie, eine symptomatische Therapie ist zumeist nicht nötig. Bei Patienten mit Immundefekt, chronischer Anämie und Viruspersistenz sollten Immunglobuline eingesetzt und bei Bedarf Blutkomponenten substituiert werden.
Bei frischer Infektion in der Schwangerschaft sind wöchentliche Ultraschallkontrollen indiziert. Bei Zeichen eines Hydrops fetalis mit gleichzeitiger aplastischer Anämie sollte versucht werden, durch intrauterine Bluttransfusionen das Leben des Kindes zu erhalten.
Dreitagefieber
Für viele Kinder ist das Dreitagefieber (syn. Erythema subitum) die erste hochfieberhafte Erkrankung überhaupt. Hauptsächlich erkranken Babys und Kleinkinder zwischen sechs Monaten und drei Jahren. Die Inkubationszeit dauert 5 bis 15 Tage, ansteckend ist das Kind wahrscheinlich 3 bis 4 Tage vor dem Fieber bis zum Auftreten des Exanthems.
Symptomatik und Diagnostik
Ebenso verwirrend wie charakteristisch ist der plötzliche Beginn mit hohem, scheinbar grundlosem Fieber ohne weitere Symptomatik. Nach drei (bis maximal acht) Tagen kommt es zur plötzlichen Entfieberung und es bildet sich ein blasser, kleinfleckiger Hautausschlag (Abb. 5), der typischerweise am Rumpf und im Nacken lokalisiert ist und manchmal bereits nach wenigen Stunden wieder abblasst. Das Dreitagefieber heilt folgenlos aus.
Aufgrund des typischen Verlaufs sind weder die Diagnose sowie die differenzialdiagnostische Abgrenzung anderer Kinderkrankheiten mit Hautausschlag schwierig. Eine Laboruntersuchung ist in der Regel nicht notwendig.
Das Dreitagefieber wird durch das Humane Herpesvirus 6 (HHV-6) oder 7 (HHV-7) ausgelöst, mit dem Cytomegalie-Virus (CMV) eng verwandten DNA-Viren.
Komplikationen
Hauptgefahr ist der Fieberkrampf. Er beginnt mit einem plötzlichen Bewusstseinsverlust, gefolgt von einer tonischen Versteifung der Muskulatur. Nach 10 bis 30 Sekunden kommt es zu regelmäßigen klonischen Zuckungen (s. auch Abb. 10, S. 72). Die tonische Phase kann jedoch fehlen, ebenso kommen auch atonische Anfälle vor, bei denen die Kinder vollkommen schlaff sind. Ein Fieberkrampf dauert meist wenige Minuten. In den meisten Fällen ist das Kind nach dem Fieberkrampf benommen (postiktale Benommenheit).
Therapie und Prävention
Es gibt weder eine virusspezifische Therapie noch eine Schutzimpfung. Beim Fieberkrampf sollte die Atmung beobachtet werden, wobei eine Zyanose bei verminderter Atemfrequenz zunächst nicht ungewöhnlich ist. Überschreitet der Fieberkrampf die Dauer von 10 bis maximal 15 Minuten oder setzt die Atmung dauerhaft aus, ist eine Unterbrechung des Fieberkrampfes erforderlich. Hierzu kann dem Kind z. B. ein kurz wirksames Diazepam rektal verabreicht werden, alternativ auch kurz wirksame Antiepileptika wie Clonazepam.
Literatur
Herold G. Innere Medizin. Köln: Gerd Herold; 2009: 793 – 804Krause M, Gubler J. Infektionen mit Exanthem. In: TIM Thiemes Innere Medizin. Stuttgart, New York: Georg Thieme Verlag; 1999: 1863 – 1867Renz-Polster H, Menche N, Schäffler A. Gesundheit für Kinder. München: Kösel; 2004: 226 – 241Robert Koch Institut. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte: Masern (aktualisierte Fassung 2010)Robert Koch-Institut. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte: Röteln (aktualisierte Fassung 2010)Robert Koch-Institut. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte: Varizellen (aktualisierte Fassung 2010)Balentine J, Lombardi DB. Scarlet Fever in Emergency Medicine (2010). http://emedicine.medscape.com/article/785981-printSuga S et al. Clinical characteristics of febrile convulsions during primary HHV-6 infection. Arch Dis Child 2000; 82: 62 – 66.
Autor
Clemens Bilharz, Facharzt für Anästhesie und Intensivmedizin, Stuttgart
DAZ 2011, Nr. 16, S. 66




















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.