
- DAZ.online
- DAZ / AZ
- DAZ 12/2011
- Orale Antikoagulanzien ...
Arzneimittel und Therapie
Orale Antikoagulanzien verbessern Schlaganfallprävention
Eine Studie, die dies bei vergleichbarem Blutungsrisiko zeigte, musste aufgrund hoch signifikanter Ergebnisse sogar vorzeitig abgebrochen werden. In Europa erleiden jedes Jahr etwa zwei Millionen Menschen einen Schlaganfall. Ein Fünftel aller Apoplexien ist auf eine pathologische Hämodynamik infolge von Vorhofflimmern zurückzuführen. Dabei verlaufen Schlaganfälle, die durch ausgeschwemmte Blutgerinnsel nach Arrhythmien hervorgerufen werden, häufig schwerer als Schlaganfälle anderer Genese. Das infarzierte Hirngewebe ist meist ausgedehnter und der Behinderungsgrad bei Überlebenden infolgedessen höher. Nach einem ischämischen Insult aufgrund von Vorhofflimmern verstirbt etwa die Hälfte der Patienten innerhalb nur eines Jahres.
Vorhofflimmern erhöht das Schlaganfallrisiko
Auf der anderen Seite ist schon lange bekannt, dass Vorhofflimmern ein eigenständiger Risikofaktor für einen ischämischen Insult ist. In Europa sind sechs Millionen Menschen davon betroffen, in Deutschland schätzungsweise 300.000. Mit einer Verdoppelung der Fallzahlen bis zum Jahr 2050 wird wegen der stetig älter werdenden Bevölkerung gerechnet. Die Prävalenz von Vorhofflimmern in der Gesamtbevölkerung wird mit 1% angegeben, in der Altersgruppe der über 60-jährigen mit etwa 3% und bei den über 80-jährigen mit bis zu 10%. Vorhofflimmern erhöht das Schlaganfallrisiko um das Fünffache.
Vitamin-K-Antagonisten: mit geringer therapeutischer Breite wirksam
Diese aktuellen Daten aufgrund der veränderten Demografie können allerdings nicht darüber hinwegtäuschen, dass der grundsätzliche Zusammenhang von Vorhofflimmern und Schlaganfallrisiko keineswegs eine neue Erkenntnis ist. So wurde bereits vor mehr als fünfzig Jahren entdeckt, dass eine weitgehende Ausschaltung der Blutgerinnung durch Vitamin-K-Antagonisten das Schlaganfallrisiko bei Patienten mit Vorhofflimmern um 70 bis 80% zu senken vermag. Mit der gestiegenen Lebenserwartung nimmt aber nicht nur die Schlaganfall-Inzidenz infolge Vorhofflimmern zu, sondern auch die Komplikationsrate bei einem prophylaktischen Einsatz von Vitamin-K-Antagonisten. Deren geringe therapeutische Breite wird umso mehr zum Problem, je mehr Arzneimittelinteraktionen infolge Polypharmazie bei Multimorbidität zu befürchten sind. Auch Interaktionen mit Nahrungsmitteln sind häufig, so dass die Patienten in der Auswahl des Essens eingeschränkt sind.
Während der Einnahme von Vitamin-K-Antagonisten muss die Gerinnung regelmäßig überprüft werden. Angestrebt wird dabei eine INR (International Normalized Ratio) zwischen 2,0 und 3,0. Liegen die Gerinnungswerte darunter, steigt das Risiko ischämischer Insulte. Bei INR-Werten über 4,0 steigt indes das Risiko für Blutungskomplikationen. Häufig sind Dosisanpassungen erforderlich. Ein weiteres Problem besteht im verzögerten Wirkeintritt der Substanzen sowie in deren prolongierter Wirkung noch mehrere Tage nach dem Absetzen.
Gerinnungskontrolle ist nicht nötig
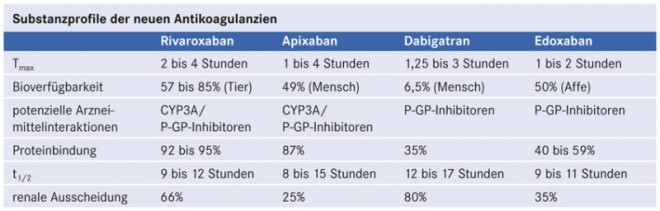
Das problematische pharmakologische und pharmakokinetische Profil der Vitamin-K-Antagonisten führt dazu, dass der überwiegende Teil der Patienten mit Vorhofflimmern, die von einer Schlaganfall-Prophylaxe profitieren würden, nicht antikoaguliert werden (siehe hierzu auch das Interview mit Prof. Dr. Martin Grond). Einen Ausweg aus dieser unbefriedigenden Versorgungssituation könnten in naher Zukunft die neuen oralen Antikoagulanzien bieten. Dabei handelt es sich um zwei neue Substanzgruppen, deren Vertreter teilweise schon zur Prophylaxe venöser Thromboembolien zugelassen sind. Sie setzen in der Gerinnungskaskade direkt an den Gerinnungsfaktoren IIa oder Xa an. Der direkte IIa-Hemmer Dabigatran (Pradaxa®) wird auch als direkter Thrombinantagonist bezeichnet. Zu den Kandidaten, die als direkte Hemmer des Blutgerinnungsfaktors Xa zur Schlaganfallprophylaxe bei Vorhofflimmern infrage kommen, zählen Rivaroxaban (Xarelto®), Apixaban und Edoxaban. All diesen Substanzen ist gemeinsam, dass sie oral in konstanter Dosis gegeben werden. Eine Kontrolle der Gerinnung ist nicht erforderlich, zumal die Wirkung unabhängig von Körpergewicht, Größe, Alter, Geschlecht und Rasse ist.
Umfangreiche Studienlage
Zum Nachweis der Wirksamkeit und Sicherheit beim prophylaktischen Einsatz zur Verhinderung von Schlaganfällen bei Vorhofflimmern wurden für alle neuen oralen Antikoagulanzien große Vergleichsstudien aufgelegt.
• Dabigatran (Pradaxa®) konnte seine Wirksamkeit bereits in der sogenannten RE-LY-Studie unter Beweis stellen. In dieser offenen Vergleichsstudie hatten 18.113 Patienten mit Vorhofflimmern randomisiert entweder Warfarin oder eine niedrige bzw. hohe Dosis von Dabigatran (2 x 110 mg bzw. 2 x 150 mg) erhalten. Schlaganfälle und systemische Embolien traten unter der niedrigen Dabigatran-Dosis zwar genauso häufig auf wie unter Warfarin, schwerwiegende Blutungskomplikationen gingen aber signifikant zurück. Unter der höheren Dosis von Dabigatran zeigte sich bei gleichem Blutungsrisiko gegenüber Warfarin eine signifikant bessere Wirksamkeit. Die Inzidenz von Schlaganfällen und systemischen Embolien ging um 20% zurück. Blutungen in das Hirnparenchym und intrakranielle Blutungen traten bei der Einnahme von Dabigatran signifikant seltener auf. Die Risikoreduktion gegenüber der Warfarin-Gabe betrug 70 bis 80%. Aufgrund dieser Studienergebnisse wird mit einer Zulassung von Dabigatran in der Primär- und Sekundärprävention des Schlaganfalls und systemischer Embolien bei Patienten mit Vorhofflimmern noch im Frühjahr 2011 gerechnet.
• Rivaroxaban (Xarelto®) wurde ebenfalls in einer großen prospektiven Vergleichsstudie gegenüber Warfarin getestet. In die doppelblinde, randomisierte ROCKET-AF-Studie waren insgesamt 14.269 Patienten eingeschlossen. Fast 50% der Patienten mit Vorhofflimmern hatten bereits eine transitorische ischämische Attacke (TIA) oder einen ischämischen Insult erlitten. Das angestrebte Studienziel einer Nicht-Unterlegenheit von Rivaroxaban gegenüber Warfarin wurde erreicht. Per-Protocol ergab sich sogar eine Überlegenheit des Faktor-Xa-Hemmers, die aber in der Intention-to-treat-Analyse nicht bestätigt wurde. Schwere Blutungen traten in beiden Vergleichsgruppen mit gleicher Häufigkeit auf. Intrakranielle Blutungen waren aber unter Rivaroxaban vs. Warfarin signifikant um ein Drittel reduziert.
• Apixaban (Eliquis®) wurde in zwei Studien untersucht. In die ARISTOTLE-Studie wurden 18.206 Patienten mit Vorhofflimmern aufgenommen, die randomisiert doppelblind entweder Apixaban oder Warfarin erhielten. Die Ergebnisse werden in Kürze erwartet. Für die AVERREOS-Studie wurden Patienten mit Vorhofflimmern rekrutiert, für die Warfarin nach Auffassung des behandelnden Arztes ungeeignet war oder bei denen die Einnahme der Substanz auf Ablehnung seitens der Patienten selbst stieß. Somit erhielten sie randomisiert doppelblind entweder Apixaban 2 x 5 mg oder Acetylsalicylsäure (ASS) in einer Tagesdosis zwischen 81 und 344 mg. Ursprünglich war geplant, mindestens 6000 Patienten in diese Studie aufzunehmen. Doch sie wurde vorzeitig abgebrochen, nachdem sich zeigte, dass Apixaban hochsignifikant wirksamer in der Verhinderung von Schlaganfällen und systemischen Embolien war als ASS. Die Risikominderung betrug 55%. Die Zahl der Blutungskomplikationen war für beide Behandlungsgruppen gleich.
• Edoxaban wird derzeit in der größten Studie bei Patienten mit Vorhofflimmern getestet. Bei ENGAGE AF-TIMI 48 handelt es sich um eine randomisierte Doppelblindstudie im Double-Dummy-Design. Insgesamt 21.107 Patienten erhalten entweder Warfarin oder Edoxaban in niedriger Dosierung (1 x 30 mg) oder in hoher Dosierung (1 x 60 mg). Die auf Nicht-Unterlegenheit angelegte Studie zielt auf den Endpunkt Schlaganfall oder systemische Embolie. Die Rekrutierung zu dieser Studie ist mittlerweile abgeschlossen. Ihre Gesamtergebnisse werden in etwa zwei Jahren erwartet.
Quelle
Martin Wiehl, freier Medizinjournalist
Interview: Breite Schlaganfall-Prophylaxe mit neuen Antikoagulanzien
Die neuen oralen Antikoagulanzien waren auch Schwerpunktthema bei der 55. Jahrestagung der Deutschen Gesellschaft für Klinische Neurophysiologie und Funktionelle Bildgebung (DGKN) in Münster. Am Rande der Fachtagung sprachen wir mit Prof. Dr. Martin Grond, Chefarzt der Klinik für Neurologie am Kreisklinikum Siegen und Vorstandsmitglied der Deutschen Schlaganfall-Gesellschaft (DSG), über den Nutzen der neuen Substanzen für die Schlaganfall-Prophylaxe.
DAZ: Welchen Stellenwert in der Schlaganfall-Prophylaxe werden die neuen oralen Antikoagulanzien in absehbarer Zukunft erlangen?
Grond: Den künftigen Stellenwert sehe ich als sehr hoch an. Viele Patienten werden heute wegen der Probleme, die das Marcumar bereitet, nicht antikoaguliert Diese Probleme stellen sich bei den neuen Antikoagulanzien durchgängig nicht. Das wird dazu führen, dass die Hemmschwelle, einen Patienten mit Vorhofflimmern zu antikoagulieren, herabgesetzt wird. Die derzeitige Unterversorgung mit Antikoagulanzien in dieser Indikation in Deutschland zeigt sich ganz deutlich darin, dass selbst hochgefährdete Patienten, die bereits einen Schlaganfall infolge Vorhofflimmern erlitten haben, in der Regel kein Marcumar erhalten.
DAZ: Was meinen Sie mit "in der Regel"?
Grond: Nur etwa jeder dritte Patient mit kardioembolischem Schlaganfall wird heute antikoaguliert. Von diesen Patienten hat dann jeder Fünfte bereits nach drei Monaten keine antikoagulative Therapie mehr. Und nach zwei Jahren ist nur noch jeder zweite Patient, bei dem wir uns endlich zu einer antikoagulativen Dauertherapie durchgerungen haben, in dieser für ihn lebenswichtigen Behandlung.
DAZ: Trotz der erwiesenen guten Wirksamkeit der herkömmlichen Antikoagulation sehen Sie das entscheidende Problem somit in der Substanzklasse der Vitamin-K-Antagonisten?
Grond: Ja, Vitamin-K-Antagonisten weisen nur eine geringe therapeutische Breite auf, die im Praxisalltag häufig nicht einfach zu beherrschen ist. Dabei bewegen wir uns auf einem recht schmalen Grat zwischen Wirkungslosigkeit und erhöhtem Blutungsrisiko, das ein permanentes Monitoring und eine gewissenhafte Mitarbeit der Patienten erfordert. Das hohe Interaktionspotenzial nicht nur mit Arznei- sondern auch mit Lebensmitteln führt selbst bei stabil eingestellten Patienten immer wieder zu gefährlichen hämostasiologischen Zuständen. Mit dem Alter der Patienten und mit der damit oftmals einhergehenden Multimorbidität und Polypharmazie nimmt dieses Problem stetig zu. Da aber die Inzidenz von Vorhofflimmern gerade in dieser Patientengruppe exponentiell ansteigt, gibt es nur relativ wenige Patienten, die wirklich problemlos mit Vitamin-K-Antagonisten zu führen sind.
DAZ: Kann Acetylsalicylsäure dazu beitragen, dieses Problem zu lösen?
Grond: Eine Dauertherapie mit ASS ist keine wirkliche Alternative bei Vorhofflimmern. Das gilt ganz besonders für ältere Menschen. Die geringe Wirkung der Thrombozytenaggregationshemmung in dieser Indikation bei jüngeren Menschen geht ab einem Alter von etwa 75 Jahren völlig verloren. Die aktuelle Studienlage zeigt eindeutig, dass es zur Antikoagulation bei Vorhofflimmern im Alter keine Alternative gibt.
DAZ: Welche Unterschiede sehen Sie in den neuen Antikoagulanzien?
Grond: Ich glaube, es ist sehr schwer, etwas zu etwaigen Unterschieden zu sagen. Die Studienlage zeigt durchgängig eine Gleichheit in der Wirksamkeit gegenüber den klassischen Antikoagulanzien bei ebenfalls durchgängig wesentlich verbesserter Steuerbarkeit. Praktisch relevante Unterschiede in der Anwendung können sich meiner Auffassung nach erst in ein paar Jahren klinischer Erfahrung herauskristallisieren.
DAZ: Für welche Patienten würden Sie den Einsatz der neuen Antikoagulanzien besonders empfehlen?
Grond: Wie bei allen neuen Substanzen sollte man selbstverständlich mit der gebotenen Vorsicht vorgehen. Insgesamt aber spricht nichts gegen einen breiten Einsatz bei allen Patienten, bei denen es aus irgendwelchen Gründen einen Vorbehalt gegenüber den klassischen Antikoagulanzien gibt. Sei es ein Widerwille seitens des Patienten, seien es Ängste seitens der Ärzte – hier können die neuen Antikoagulanzien sicherlich Therapiebarrieren überwinden helfen. Patienten allerdings, die mit Vitamin-K-Antagonisten gut eingestellt sind, sollten nicht zwingend umgestellt werden.
DAZ: Herr Professor Grond, vielen Dank für dieses Gespräch!






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.