
- DAZ.online
- DAZ / AZ
- DAZ 46/2010
- Freie Sicht für Senioren
Augenerkrankungen
Freie Sicht für Senioren
Soziale Folgen
Für Senioren bedeutet die Schwächung der Sehkraft weit mehr, als nur eine Brille tragen zu müssen: Augenerkrankungen führen bei älteren Menschen dazu, dass sie am gesellschaftlichen Leben deutlich schlechter teilhaben können. Auch die selbstständige Lebensführung ist gefährdet. Weithin unterschätzt wird, dass durch die verschlechterte Sehkraft das Risiko für Stürze steigt. Die Folge: Knochenbrüche und Krankenhausaufenthalte; danach erfolgt häufig die Einweisung in ein Pflegeheim.
Aufgabe der öffentlichen Apotheke
Je früher Augenerkrankungen erkannt werden, desto höher ist die Chance, dass Therapien die Lebensqualität der Senioren bewahren können. Wenn ältere Menschen über Probleme mit dem Sehen klagen, sollte in der Apotheke stets ein zeitnaher Augenarztbesuch empfohlen werden. Für das Glaukom und die diabetische Retinopathie gibt es erfolgreiche Strategien, wie sich die Verschlechterung der Erkrankung hinauszögern lässt. Eine fundierte pharmazeutische Beratung zu medikamentösen und nicht-medikamentösen Maßnahmen kann dazu beitragen, das Augenlicht der Senioren noch lange zu erhalten. Augenprobleme können aber auch Nebenwirkungen von anderen Arzneimitteln sein. Auch hier ist der Apotheker der Fachmann, der diese Zusammenhänge erkennen und den Patienten darauf hinweisen kann. Dieser Beitrag gibt Hintergrundinformationen zu den wichtigsten Augenproblemen, die bei Senioren auftreten – damit wird die öffentliche Apotheke ein wichtiger Ansprechpartner in Sachen "freie Sicht".
Woche des SehensDie Aktionswoche rund um das Auge und Augenerkrankungen fand vom 8. bis 15. Oktober 2010 bereits zum 9. Mal statt. Träger der Kampagne sind die Christoffel-Blindenmission, der Deutsche Blinden- und Sehbehindertenverband, der Berufsverband der Augenärzte, das Deutsche Komitee zur Verhütung von Blindheit, die Deutsche Ophthalmologische Gesellschaft, der Deutsche Verein der Blinden und Sehbehinderten in Studium und Beruf, das Hilfswerk der Deutschen Lions und Pro Retina Deutschland. Informationen unter: |
Sehvermögen im Alter
Es gehört zum physiologischen Alterungsvorgang, dass nahezu alle Funktionen der Augen mit zunehmendem Alter immer stärker nachlassen. Die Bindehäute verlieren an Elastizität, die Hell-Dunkel-Adaption ist langsamer, weil die Pupille kleiner wird und weniger gut auf Licht reagiert. Die Linse verdickt sich und wird steifer, so dass das Auge sich schlechter auf das Sehen in der Nähe einstellen kann. Die bekannte Folge: Alterssichtigkeit, die schon mit etwa 40 Jahren beginnen kann. Dazu kommt ein Verlust an Sinneszellen auf der Retina, wodurch die Sehschärfe ebenfalls abnimmt. Zusätzlich sinkt die Tränenproduktion, wodurch die Konjunktividen austrocknen können. Außerdem verarbeitet das Gehirn die optischen Reize langsamer als in jüngeren Jahren [14].
Augenprobleme als Nebenwirkungen
Klagen Senioren in der Apotheke über Augenprobleme, sollte immer die Frage gestellt werden: "Welche Medikamente nehmen Sie ein?" Denn in einigen Fällen können Nebenwirkungen von Arzneimitteln auch das Auge betreffen. Dazu gehören etwa Reizungen der Bindehaut, die durch Medikamente entstehen, die die Tränenbildung hemmen. Typische Vertreter sind Betablocker und Psychopharmaka wie Benzodiazepine oder trizyklische Antidepressiva [17]. Da bei Senioren die Tränenproduktion physiologisch sowieso schon verringert ist, können solche Arzneimittel Reizungen, Brennen, Jucken und ein Fremdkörpergefühl noch weiter verstärken. Auf einer trockenen Konjunktiva können sich leichter Bakterien und Viren ansiedeln, so dass vermehrt Augeninfektionen auftreten [14]. Tränenersatzmittel können die Symptome lindern und auch vorbeugend eingesetzt werden. Austrocknend können auch Konservierungsmittelzusätze in Augentropfen wirken. Deshalb sollte bei der Beratung von geriatrischen Patientinnen und Patienten immer überlegt werden, ob konservierungsmittelfreie Augenarzneimittel in Ein- oder Mehrdosenbehältnissen empfohlen werden können [9].
Bekannt ist, dass Glucocorticoide unabhängig von der Applikationsform bei entsprechend disponierten Patienten Linsentrübungen ("Cortison-Katarakt") hervorrufen und den Augeninnendruck erhöhen ("Steroidglaukom") können. Auch anticholinerg wirksame Medikamente können zu okularer Hypertension (erhöhtem Augeninnendruck) führen [17]. Die Therapie mit Amiodaron führt nach Angaben der Fachinformation bei fast allen Patienten zu Mikroablagerungen an der Hornhaut, die mit Sehstörungen ("Schleiersehen", Farbhöfe um Lichtquellen) einhergehen. Diese Veränderungen sind nach dem Absetzen reversibel. Allerdings werden bei Amiodaron-Therapie regelmäßige augenärztliche Untersuchungen empfohlen.
Alle cholinergen und anticholinergen Substanzen können die Pupillenweite und damit die Akkommodation direkt beeinflussen. Auch für Sulfonamide, Diuretika, Insulin, Acetazolamid und Glibenclamid ist bekannt, dass sie die Brechkraft der Linse vorübergehend verändern können [17].
Die gefährlichsten AugenerkrankungenVon Augenerkrankungen sind Senioren besonders häufig betroffen: Glaukom, Katarakt (Grauer Star) oder altersbedingte Makuladegeneration (AMD) können die Sehkraft, die bereits durch die physiologischen Veränderungen im Alter geschwächt ist, gefährden. Gleiches gilt für die Retinopathie als Spätkomplikation eines Diabetes mellitus. Der Bundesverband der Augenärzte Deutschlands schätzt die Anzahl der krankheitsbedingten jährlichen Erblindungen so:
Eine Erblindung durch eine Katarakt lässt sich heutzutage verhindern: In Deutschland werden jährlich etwa 600.000 Kataraktoperationen durchgeführt. |
Verändertes Farbsehen kann ein Zeichen für überdosierte Herzglykoside sein. Für Vigabatrin wird beschrieben, dass bei bis zu einem Drittel aller behandelten Patienten als Nebenwirkung irreversible Einschränkungen des Gesichtsfeldes auftreten. Kommt es zu solchen Beschwerden, sollte der aufmerksame Apotheker dem Patienten empfehlen, zeitnah einen Augenarzt aufzusuchen.
Altersbedingte Netzhautschäden
Eine der häufigsten Ursachen für Sehverschlechterung im Alter ist die altersbedingte Makuladegeneration (AMD). Sie kann ab dem 50. Lebensjahr beginnen und betrifft bis zu 30% der über 75-Jährigen. Im Bereich der Macula lutea (Gelber Fleck) kommt es zu einer Degeneration der Sinneszellen durch eine Anhäufung von Abbauprodukten. Dadurch nimmt die Sehschärfe im zentralen Bereich ab, während das Sehvermögen in den peripheren Bereichen erhalten bleibt [14]. Betroffen können ein oder beide Augen sein. Bisher ist noch nicht abschließend geklärt, wie die AMD entsteht. Diskutiert werden genetische Faktoren, aber auch Umwelteinflüsse oder phototoxische Effekte [9].
Unterschieden werden die trockene und die feuchte Form der AMD. Während der bei der trockenen AMD die Atrophie des Pigmentepithels im Vordergrund steht, kommt es bei der feuchten AMD zusätzlich zur Neubildung von Gefäßen und zur Ödembildung. Die trockene AMD schreitet nur langsam voran, während sich das Sehvermögen bei der feuchten Form schnell verschlechtert [14]. Die Betroffenen bemerken zuerst graue Schatten im Zentrum des Auges sowie eine herabgesetzte Sehschärfe. Liegen Makulaödeme vor, werden Objekte verzerrt wahrgenommen. Eine plötzliche Verschlechterung des Sehvermögens bei AMD kann durch zentrale Einblutungen aus den neugebildeten Gefäßen entstehen.
Die Behandlungsmöglichkeiten der AMD sind beschränkt. Für die trockene Form stehen keine Therapieoptionen zur Verfügung. Die Betroffenen können lediglich mit optischen Hilfsmitteln wie Leselupen versuchen, die verringerte Sehschärfe zu einem gewissen Grad auszugleichen. Die erfolgversprechendste Therapie bei der feuchten AMD ist die intravitreale Injektion von VEGF-Inhibitoren, die das Wachstum der Blutgefäße eindämmen und das Sehvermögen teilweise wiederherstellen können. Eingesetzt werden Ranibizumab (Lucentis®), Pegaptanib (Macugen®) sowie off-label Bevacizumab (Avastin®) [9].
Kann man der AMD vorbeugen?
Da es bei der AMD nur wenige Therapieoptionen gibt, stellt sich in der Apothekenpraxis die Frage nach Präventionsmöglichkeiten. Experten stimmen darin überein, dass Rauchen einen Risikofaktor für die Entwicklung einer AMD darstellt. Ein Rauchstopp kann daher dazu beitragen, das Augenlicht zu erhalten. Wenig Konsens gibt es dagegen in der Frage, ob Mikronährstoffe einer AMD vorbeugen oder das Fortschreiten der Erkrankung aufhalten können. Nach einer Untersuchung der Cochrane Collaboration gibt es bisher keine Anhaltspunkte, dass eine Supplementierung mit Antioxidanzien in der gesunden Bevölkerung das Auftreten einer AMD verringern kann [3].
Die Datenlage zur Supplementierung von Antioxidanzien bei bereits bestehender AMD wird als unzureichend und teilweise widersprüchlich beschrieben. Es gibt nur wenige Studien, die den Qualitätskriterien der evidenzbasierten Medizin entsprechen [10, 11]. In der ARED (Age-related eye disease)-Studie wurde gezeigt, dass eine mehrjährige Versorgung mit Mikronährstoffen (500 mg Vitamin C, 268 mg Vitamin E, 15 mg Beta-Carotin, 80 mg Zink, 2 mg Kupfer) bei bestimmten Patientengruppen (AMD an beiden Augen im fortgeschrittenen Stadium) die Weiterentwicklung der AMD verlangsamen kann. Allerdings wird von manchen Autoren Kritik am Studiendesign, der statistischen Auswertung und den Schlussfolgerungen geübt. Auch die möglichen unerwünschten Wirkungen der Supplemente seien bisher nicht ausreichend untersucht [4, 7]. Da geriatrische Patientinnen und Patienten häufig aus anderen Gründen mit Mikronährstoffen unterversorgt sein können, empfiehlt es sich, bei einem diesbezüglichen Präparatewunsch sehr genau zu hinterfragen, ob noch weitere Gründe für eine Supplementierung mit Antioxidanzien sprechen und damit den Einsatz geeigneter Nahrungsergänzungsmittel sinnvoll erscheinen lassen.
Eine protektive Wirkung wird außerdem für Lutein, Zeaxanthin und Omega-3-Fettsäuren postuliert. Allerdings gibt es auch dafür noch wenig Evidenz. Erkenntnisgewinn ist aus der Fortsetzung der ARED-Studie, AREDS II, zu erwarten, bei die Supplementierung von 10 mg Lutein, 2 mg Zeaxanthin, 1 g Omega-3-Fettsäuren sowie Zink (40 bzw. 80 mg) erprobt wird. Die Studie startete im Juni 2008 und soll den Verlauf der AMD bei 4000 Patienten über fünf bis sechs Jahre beobachten [2, 10].
Die Deutsche Ophthalmologische Gesellschaft empfiehlt eine präventive Untersuchung der Makula ab dem 55. Lebensjahr sowie bei Verzerrtsehen oder anderen Anzeichen einer Sehverschlechterung [15]. Da eine trockene AMD in die aggressive feuchte Form übergehen kann, sollten AMD-Patienten auf typische Veränderungen wie eine verzerrte Wahrnehmung gerader Linien achten. Ein geeignetes Hilfsmittel zur Diagnose stellt das Amsler-Gitter oder Amsler-Netz dar.
Glaukom
"Das" Glaukom gibt es eigentlich nicht. Eine ganze Anzahl unterschiedlicher Ursachen kann zu dem typischen Symptom des Grünen Stars führen: einer Schädigung des Sehnervs, verbunden mit Defekten des Gesichtsfelds. Unterschieden werden primäre Glaukome, die spontan auftreten, und sekundäre Glaukome, die durch andere Augen- oder Allgemeinerkrankungen (beispielsweise Diabetes mellitus) bzw. durch Nebenwirkungen etwa einer Glucocorticoid-Therapie entstehen.
Tab.: Antiglaukomatosa und ihre Anwendung (nach [9]) | ||
Wirkstoffgruppe |
Wirkstoffe (Auswahl) |
Anwendungs- und Beratungshinweise |
Prostaglandinderivate |
Latanoprost, Bimatoprost, Travoprost |
1 mal tgl. abends;
verdunkeln Irisfarbe und fördern Wimpernwachstum
|
Betablocker |
Timolol, Metipranolol, Pindolol |
meist 2 mal tgl.; cave: systemische Effekte; absolut kontraindiziert bei Asthma bronchiale, bei Bradykardie und bei AV-Überleitungsstörungen 2. und 3. Grades; können die Trockenheit des Auges verstärken |
Carboanhydrasehemmer |
Dorzolamid, Brinzolamid |
2 – 3 mal tgl.; Geschmacksstörungen; können zu trockenem Auge und Mundtrockenheit führen |
α2
-Sympathomimetika |
Clonidin, Brimonidin |
2 – 3 mal tgl.; Geschmacksstörungen; können zu trockenem Auge und Mundtrockenheit führen |
Parasympathomimetika |
Pilocarpin, Carbachol |
3 – 4 mal tgl.; führen zu Miosis und verschlechtertem Sehvermögen bei schlechter Beleuchtung, erschweren Autofahren in der Nacht; können akuten Winkelblock (Glaukomanfall) verursachen |
Bei allen Formen des Glaukoms ist der Kammerwasserabfluss behindert. Beim Offenwinkelglaukom, das in mehr als 90% aller Fälle vorliegt, werden dafür vor allem Ablagerungen im Trabekelwerk verantwortlich gemacht, während beim Winkelblockglaukom (5% aller Glaukompatienten) der Kammerwinkel durch die Irisbasis verlegt ist [9].
Ein erhöhter Augeninnendruck (über 21 mmHg) findet sich bei der Hälfte aller Patienten mit Offenwinkelglaukom und gilt als wichtigster Risikofaktor für eine Schädigung des Sehnervs. Die okulare Hypertension, bei der der Sehnerv noch intakt ist, wird als Vorstufe des Offenwinkelglaukoms betrachtet. Menschen im höheren Alter, mit starker Kurzsichtigkeit und familiärer Veranlagung gelten als besonders gefährdet. Bei dem Normaldruckglaukom finden sich die glaukomtypischen Schäden bereits bei Drücken unterhalb von 21 mmHg. Es wird vermutet, dass bei diesen Patienten die Nervus-opticus-Fasern besonders empfindlich sind [9].
Etwa 5% der über 75-Jährigen leiden an einem Glaukom. Im Gegensatz zur AMD verschlechtert sich die Sicht zuerst in den peripheren Bereichen des Gesichtsfeldes, während die Makula noch für längere Zeit erhalten bleibt. Steigt der Augeninnendruck nur langsam an, treten zuerst noch keine Symptome auf. Rezidivierende Schmerzen im Kopf und in den Augen können auf einen schnellen und starken Anstieg des intraokularen Drucks hindeuten, der zum Glaukomanfall führt. Dabei ist das Auge stark gerötet, es kommt zu Sehstörungen, Übelkeit und Erbrechen. Ein Glaukomanfall ist immer ein Notfall [14].
Die wichtigste Therapieoption für das Glaukom besteht in der medikamentösen Senkung des Augeninnendrucks. Bei ungenügender Wirksamkeit kann eine Laserbehandlung oder Operation erfolgen [9].
Als Antiglaukomatosa werden derzeit fünf Wirkstoffgruppen eingesetzt, die über unterschiedliche Wirkungsmechanismen verfügen (siehe Tabelle). Als First-line-Therapeutika werden in der Regel Betablocker und Prostaglandine verordnet. Die Augentropfen müssen konsequent und regelmäßig angewendet werden.
Besonders im Frühstadium, wenn noch keine Symptome aufgetreten sind, kann die Therapietreue der Glaukompatienten schwierig sein. Ein Cochrane Review hat gezeigt, dass die intensive Beratung von Glaukompatienten die Therapietreue deutlich verbessern kann [8]. Ein wichtiger Serviceartikel für Senioren ist ein Glaukom-Pass, der die Ergebnisse der regelmäßigen Augenuntersuchungen und eine Übersicht der aktuellen Medikation enthält.
Die Deutsche Ophthalmologische Gesellschaft empfiehlt ein Glaukom-Screening ab dem 40. Lebensjahr im Abstand von drei Jahren, ab dem 65. Lebensjahr alle ein bis zwei Jahre. Dabei sollte nicht nur der Augeninnendruck gemessen, sondern vor allem der Sehnerv untersucht werden [16]. Das Glaukom-Screening wird allerdings nicht von den gesetzlichen Krankenkassen übernommen und muss als "individuelle Gesundheitsleistung" (IGeL) vom Patienten selbst bezahlt werden. Der Gemeinsame Bundesausschuss (G-BA) begründet den Leistungsausschluss damit, dass der Nutzen eines allgemeinen Glaukom-Screenings in Bezug auf den Endpunkt Erblindung zu wenig durch Studien belegt sei. Das betreffe vor allem die Eignung verschiedener Testverfahren sowie die Frage nach sinnvollen Altersgrenzen und Screening-Intervallen [6].
Nach Angaben der Deutschen Ophthalmologischen Gesellschaft haben Lebensgewohnheiten und Ernährung nach heutigem Kenntnisstand keinen Einfluss auf die Entstehung eines Glaukoms.
Diabetische Retinopathie
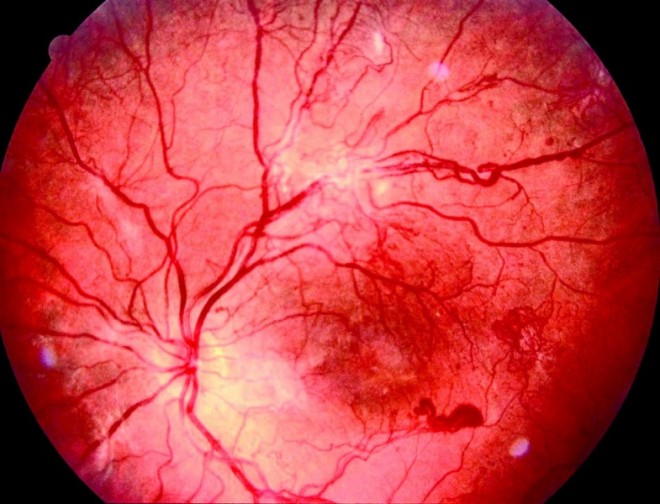
Die häufigste Erblindungsursache im Alter zwischen 40 und 80 Jahren ist die diabetische Retinopathie. Zugleich ist sie die häufigste mikrovaskulare Spätkomplikation des Diabetes mellitus. Die dauerhaft erhöhten Blutzuckerwerte führen zu Gefäßveränderungen in der Netzhaut. Dabei kommt es sowohl zu Kapillarverschlüssen als auch zu Neubildungen von kleinen Gefäßen, die sehr brüchig sind und deshalb das Risiko von Einblutungen auf der Retina bergen. Retinopathien betreffen nach einer Krankheitsdauer von 15 bis 20 Jahren bis zu 95% der Typ-1-Diabetiker und bis zu 80% der Typ-2-Diabetiker. Deutlich seltener (15% der Typ-1-Diabetiker und 25% der Typ-2-Diabetiker) sind Makulopathien, bei denen es durch eine erhöhte Kapillarpermeabilität zu Ödemen und Blutungen kommt, wodurch der Visus bis zur Erblindung eingeschränkt wird. Bei jedem dritten Typ-2-Diabetiker lassen sich Retinopathien bereits zum Zeitpunkt der Krankheitsdiagnose nachweisen.
Die diabetische Retinopathie verursacht im Anfangsstadium keine Beschwerden. Wenn die ersten Symptome auftreten, lässt sich der Krankheitsverlauf häufig nicht mehr zufriedenstellend aufhalten. Umso wichtiger ist es, Diabetiker auf Früherkennungsuntersuchungen hinzuweisen. Bereits nach der Diagnose eines Typ-2-Diabetes wird dem Patienten eine zeitnahe augenärztliche Untersuchung empfohlen. Weitere Untersuchungen sollten wie bei Typ-1-Diabetikern im jährlichen Abstand folgen. Allerdings gibt es Warnsymptome, bei denen eine sofortige augenärztliche Behandlung erforderlich ist. Dazu gehören plötzliche Sehverschlechterungen, Farbwahrnehmungsstörungen oder ein "Rußregen" vor den Augen.
Netzhautkomplikationen lassen sich am erfolgreichsten verhindern oder hinauszögern, wenn der Blutzuckerspiegel, der Blutdruck und die Blutfettwerte in den Normalbereich gesenkt werden. Sind die Spätschäden bereits aufgetreten, stehen verschiedene Therapieoptionen zur Verfügung. Doch in diesem Stadium besteht keine Erfolgsgarantie mehr. In bestimmten Fällen kann bei Retinopathie und Makulopathie die Laserkoagulation zum Einsatz kommen, bei Ödemen auch die intravitreale Injektion von VEGF-Inhibitoren. Bei beginnender Retinopathie können ACE-Hemmer den Verlauf der Erkrankung günstig beeinflussen [18].
Rauchen und Hypertonie erhöhen das Risiko für eine diabetische Retinopathie [9].
Katarakt
Die häufigste Form der Katarakt (Grauer Star) ist die Cataracta senilis. Diese Erkrankung wird als physiologische Alterserscheinung betrachtet, bei der die Linsenproteine denaturieren. Die auftretende Linsentrübung äußert sich zuerst in verschwommenem Sehen, Blendung und reduziertem Sehvermögen bei geringem Kontrast. Außerdem kommt es zu einer veränderten Farbwahrnehmung. Kataraktpatienten klagen häufig über Schwierigkeiten beim Lesen. Die einzig wirksame Therapie ist die Operation, bei der in der Regel eine Kunstlinse eingesetzt wird [9].
Wahrscheinlich gibt es eine genetische Disposition, an einer Katarakt zu erkranken. Weitere Risikofaktoren sind UV-Licht, Mangelernährung, Rauchen und starke Kurzsichtigkeit. Wenn Patienten an Diabetes erkrankt sind oder einen Glaukomanfall erleiden, haben sie ebenfalls ein höheres Risiko für eine Linsentrübung. [9]
Medikamente können ebenfalls zur Katarakt-Entstehung beitragen: Dazu gehören Glucocorticoide (systemisch oder inhalativ), wenn sie in höheren Dosierungen über einen längeren Zeitraum verabreicht werden. Auch Parasympathomimetika und andere Glaukommittel können bei langjähriger Anwendung das Fortschreiten einer Linsentrübung beschleunigen [9].
Die Supplementierung von Antioxidanzien bei Grauem Star ist umstritten. Diskutiert wird ein Nutzen von Vitamin C, Lutein und Zeaxanthin. Allerdings gibt es nur wenige Interventionsstudien und viele widersprüchliche Ergebnisse [5, 11]. So konnte beispielsweise in der ARED-Studie kein Nutzen der untersuchten Supplemente auf die Entwicklung oder Progression einer Linsentrübung festgestellt werden [1]. Die derzeit laufende ARED-II-Studie untersucht auch den Einfluss von Lutein und Zeaxanthin auf die Katarakt-Entstehung und wird hoffentlich weitere Erkenntnisse liefern.
Pharmazeutische Betreuung geriatrischer Patienten
Bei einigen Augenerkrankungen müssen regelmäßig Augentropfen angewendet werden. Häufig wissen Seniorinnen und Senioren aber nicht, wie man richtig "tropft". Patientinnen und Patienten mit altersbedingten Einschränkungen können die Augenarzneimittel oftmals nicht so handhaben, wie es in der Packungsbeilage beschrieben ist. Sie leiden fast immer an Sehproblemen und in vielen Fällen zusätzlich noch an anderen körperlichen Beeinträchtigungen, die eine korrekte Anwendung von Augenarzneien erschweren. In der Beratung von Augenarzneimitteln kann die ortsnahe Apotheke bei dieser Patientengruppe ihre besonderen Stärken einsetzen. Sie kann gezielt auf die körperlichen Einschränkungen eingehen, unter denen die älteren Patientinnen und Patienten leiden, und damit die Hinweise gezielt an das geriatrische Erscheinungsbild des Einzelnen anpassen. Bei Menschen mit leicht eingeschränkter Kognition sollte die Beratung in der Apotheke aus wenigen Aussagen bestehen, die aber gezielt auf die Bedürfnisse Älterer zugeschnitten sind. So ist auch bei geringer Merkfähigkeit gewährleistet, dass die Anwendungshinweise ankommen.
Hygiene ist bei Älteren besonders wichtig
Die Anwendung von Augentropfen erfordert immer eine sorgfältige Hygiene. Auf keinen Fall dürfen Verschmutzungen oder Bakterien ins Auge gelangen, denn gerade erkrankte oder entzündete Augen können Krankheitserreger kaum abwehren. Gefährliche Infektionen sind die Folgen, die nach einer Operation im schlimmsten Fall sogar zum Verlust des Augenlichtes führen können.
Bei der Abgabe von Augenarzneimitteln sollten insbesondere älteren Menschen jedes Mal an die notwendige Hygiene erinnert werden. Denn bedingt durch ihre alterstypische Vulnerabilität, muss bei geriatrischen Patienten davon ausgegangen werden, dass ihr Infektionsrisiko mit zunehmendem Alter stetig ansteigt und Infekte bei ihnen besonders leicht chronifizieren. Bei der Beratung von Senioren im richtigen Umgang mit Augenarzneimitteln sollte daher jedes Mal erwähnt werden, dass vor der Anwendung von Medikamenten am Auge, die Hände gründlich mit warmem Wasser und Seife gereinigt und anschließend gut abgetrocknet werden müssen.
Älteren Menschen fällt es mit fortschreitendem Alter immer schwerer, ihre Hände ohne zu zittern zu benutzen. Aber schon ein leichter Tremor kann die richtige Anwendung von Augentropfen stark einschränken. Patienten mit gestörter Feinmotorik berühren sehr leicht ihr Auge oder auch die Gesichtshaut mit der Tropfspitze der Augentropfenflasche. Damit laufen sie Gefahr, ihr Fläschchen zu verunreinigen. Als Folge können sie mit jeder Anwendung des Medikaments eingeschleppte Krankheitserreger in ihre Augen übertragen. Aus gleichem Grund sollte in der Beratung Älterer ebenfalls regelmäßig darauf hingewiesen werden, dass die Tropfspitze der Augentropfen-Fläschchen auch nicht in direkten Kontakt mit den Fingern kommen sollte. Es versteht sich von selbst, dass ein Augentropfenfläschchen nicht von anderen Personen mitbenutzt wird.
Manchmal erscheint es sinnvoll, dass Augenarzneimittel nicht durch den Senior selbst, sondern durch Angehörige oder Pflegedienste appliziert werden. In diesem Fall sollte der Hinweis an die Pflegenden nicht fehlen, Schutzhandschuhe zu tragen und das Unterlid unter Verwendung einer Augenkompresse abzuziehen.
Für Ältere oft schwierig: richtig "tropfen"
Beim Eintropfen empfiehlt es sich, nach oben zu schauen und das Unterlid leicht nach unten zu ziehen. Anschließend ist der Tropfen in den Bindehautsack zu geben, wenn möglich ohne zu blinzeln. Da zu kalte Präparate Tränenfluss und Lidschlag anregen, sollte das Fläschchen kurz in der Hand angewärmt werden. Die Hinweise auf dem Umkarton zur Aufbewahrung einiger Augentropfen im Kühlschrank beziehen sich in der Regel auf die Lagerzeit und gelten im Allgemeinen nicht für die Patienten während der Aufbrauchfrist. Allerdings muss das im konkreten Einzelfall genau abgeklärt und in der Beratung angesprochen werden. Bei nicht angebrochenen Fläschchen aus 3er- oder 6er-Packungen mit einem entsprechenden Lagerhinweis ist die Aufbewahrung im Kühlschrank auch von den Patienten zu beachten [12]. Nach dem Eintropfen dürfen die Augenlider nicht zugekniffen werden. Besser ist es, langsam die Augen zu schließen und die Augäpfel einige Sekunden lang hin und her zu bewegen.
Eine weitere Schwierigkeit bei der Selbstapplikation von Augentropfen durch Senioren liegt darin, dass ihnen das gezielte Eintropfen ins Auge nicht immer korrekt gelingt. So trifft der Tropfen häufig den Bindehautsack nicht vorschriftsgemäß, sondern die Hornhaut oder die Augenumgebung. Als Ursache dafür gilt, dass Menschen mit fortschreitendem Alter ihren Kopf nicht mehr ausreichend zurückneigen. Wenn also das Zielen mit der Tropfflasche bei heruntergezogenem Augenlid in den Bindehautsack nicht klappt, dann können sich ältere Patientinnen und Patienten zum Eintropfen auch hinlegen und Augentropfen kanthal applizieren. Dazu muss zunächst der Lidwinkel von Schmutz oder Sekretresten gesäubert werden. Als Hilfsmittel sollten saubere Einmaltücher und sterile, isotonische Kochsalzlösung empfohlen werden. Man kann für diesen Zweck aber auch spezielle feuchte, sterile Reinigungstücher benutzen. Der Senior legt sich völlig flach hin, also auch ohne Kopfkissen. Zunächst tropft er mit beiden Händen bei geschlossenem Lid das Arzneimittel auf den inneren Lidwinkel (Canthus medialis). Danach öffnet er das Auge. Die Lösung fließt spontan auf die Horn- und Bindehaut. Anschließend bleibt der Patient noch etwa eine Minute liegen und kann dabei die Augäpfel kurz hin und her bewegen [12].
Wichtige Beratungshinweise
Augentropfen können nur dann wirken, wenn sie auch eine gewisse Zeit im Auge bleiben und sich gut auf Hornhaut und Bindehaut verteilen. Vor allem bei wässrigen Lösungen ist das oft problematisch. Hält man die Lider ein bis zwei Minuten geschlossen, verzögert sich das Abfließen der Arzneistofflösung. Vorbeugend können Patienten bei geschlossen Augen zwei bis fünf Minuten mit dem Zeigefinger auf den Augenwinkel an der Nase drücken. Damit erreichen sie, dass die Augentropfen über den Tränen-Nasen-Kanal verzögert abfließen. Über diesen Abflussweg können einige Arzneimittel auch in den Blutkreislauf gelangen. Dadurch wird der Wirkstoff im ganzen Körper verteilt und kann so unerwünschte Arzneimittelwirkungen hervorrufen.
ChecklisteDurch einfache Maßnahmen kann sich die Apotheke auf Senioren einstellen, die in ihrem Sehvermögen eingeschränkt sind:
|
Es ist wichtig, bei der Abgabe von Augentropfen den Patienten stets darauf hinzuwiesen, immer nur einen einzigen Tropfen ins Auge zu applizieren. Ein einzelner Tropfen kann mitunter nahezu das doppelte Volumen der Tränenflüssigkeit einnehmen, die ein Auge überhaupt fassen kann. Überschüssige Flüssigkeit läuft zwar zuerst über die Wange ab. Es ist aber nicht auszuschließen, dass ein Teil über den Tränen-Nasen-Kanal in den Blutkreislauf gelangt.
Vorsicht nach dem "Tropfen"
Je nach Art der Trägersubstanz kann es sein, dass unmittelbar nach dem Einsatz von Augentropfen die Sehfähigkeit eingeschränkt sein kann. Nicht nur ältere Patientinnen und Patienten sollten darauf hingewiesen werden, dass sie nach dem "Tropfen" fünf bis zehn Minuten lang schlechter sehen können. Wenn sie eine Salbe oder ein Gel in den Bindehautsack eingebracht haben, sehen sie mindestens eine halbe Stunde lang verschwommen. In dieser Zeit dürfen sie kein Fahrzeug lenken und keine Maschinen bedienen. Für ältere Menschen erhöht sich in dieser Zeit das Sturzrisiko insbesondere dann, wenn sie ohne sicheren Halt gehen und dabei Stolperfallen wie Teppichkanten oder Türschwellen übersehen. Das Gleiche gilt, wenn durch Augentropfen die Akkommodationsfähigkeit beeinträchtigt wird oder die Patienten lichtempfindlicher werden.
10 Regeln zur Anwendung von Augentropfen1. Vor der Anwendung Hände gründlich waschen. 2. Augentropfen auf Zimmertemperatur erwärmen. 3. Mit dem Zeigefinger das Unterlid des betreffenden Auges leicht nach unten abziehen. 4. Jeweils nur einen einzigen Tropfen in den so gebildeten unteren Bindehautsack einbringen. 5. Während der Applikation im Sitzen oder Stehen den Kopf weit nach hinten beugen, den Blick nach oben richten, um den Lidschlag zu unterdrücken. 6. Zur Vermeidung von Kontaminationen mit der Tropfspitze nicht den Lidrand, die Augenoberfläche oder die Finger berühren. 7. Augen nach der Applikation langsam schließen, nicht zukneifen. 8. Augapfel für einige Sekunden bewegen, um die eingetropfte Lösung über die ganze Augenoberfläche zu verteilen. 9. Einige Minuten leichten Druck auf den nasalen Augenwinkel ausüben, um durch den Verschluss der Tränenkanälchen das Abfließen des Medikamentes in die Nase und damit die systemische Resorption zu vermindern. 10. Augentropfenbehältnisse nicht mit mehreren Personen benutzen. (modifiziert nach [13]) |
Besondere Vorsicht ist bei älteren Menschen geboten, wenn ölige Augentropfen angewendet werden müssen. Diese sind wegen möglicher Sehbeeinträchtigungen vorwiegend zur Nacht anzuwenden. Bei eingeschränkter Sehfähigkeit lösen im fortgeschrittenen Alter Stolperfallen bei nächtlichen Toilettengängen ganz besonders leicht schwere Stürze aus.
Therapietreue: oberstes Gebot bei geriatrischen Augenerkrankungen
Manchmal ist für Seniorinnen und Senioren der unmittelbare Nutzen der Anwendung von Augentropfen nicht erkennbar. Beim Glaukom zum Beispiel beugen die Tropfen weiteren Sehschäden vor, verbessern aber für gewöhnlich nicht die Sehkraft. Eine schlechte Adhärenz kann in diesem Fall zu einer irreversiblen Verschlimmerung der Erkrankung führen. Die zuverlässige Compliance ist eine wichtige Voraussetzung, wenn das Fortschreiten der Erkrankung verhindert und das Sehvermögen des Patienten stabilisiert werden soll. Ziel der Beratung muss es deshalb sein, dass Ältere ihre Augentropfen immer und oft über einen langen Zeitraum hinweg zuverlässig anwenden. Therapietreue ist bei der Behandlung gerade der Augenerkrankungen oberstes Gebot, die bei älterer Menschen besonders häufig auftreten. Die persönliche Beratung in der Apotheke leistet einen unverzichtbaren Beitrag, um dieses Ziel zu erreichen.
Applikationshilfen für Augentropfen
Älteren Patienten, die in ihrer Feinmotorik oder in ihrem Sehvermögen eingeschränkt sind, wird häufig empfohlen, bei der Anwendung von Augentropfen Applikationshilfen zu verwenden. Um das Eintropfen aus handelsüblichen Kunststofffläschchen zu erleichtern, befinden sich verschiedene Applikationshilfen im Handel. Sie sollen das Entleeren der Tropffläschchen oder seine korrekte Positionierung über dem Auge erleichtern. Die Verwendung von Applikationshilfen hat sich allerdings in der Praxis kaum durchgesetzt.
InternetDeutsche Gesellschaft für Ophthalmologie www.dog.org Berufsverband der Augenärzte Deutschlands www.augeninfo.org Initiativkreis zur Glaukomfrüherkennung www.glaukom.de |
Fazit
Viele Senioren sind von einem Sehverlust bedroht und profitieren von der Beratung in der Apotheke. Besonders wichtig sind Hinweise zur richtigen Handhabung der Augenarzneimittel, die vielen Senioren Probleme bereitet, und die Ermahnung zur Therapietreue. Der Apotheker sollte zu regelmäßigen Untersuchungen beim Augenarzt raten, damit Augenerkrankungen im Frühstadium erkannt werden können. Ein Arztbesuch ist anzuraten, wenn andere Arzneimittel Ursachen der Augenprobleme sein können. Der Apotheker sollte den Patienten auch darüber aufklären, welcher Nutzen von Nahrungsergänzungsmitteln zu erwarten ist. Zumindest für die AMD, die Katarakt und die diabetische Retinopathie ist Rauchen ein bekannter Risikofaktor. Hilfen zur Raucherentwöhnung können dazu beitragen, das Augenlicht zu retten.
Literatur [1] Age-Related Eye Disease Study Research Group. A Randomized, Placebo-Controlled, Clinical Trial of High-Dose Supplementation With Vitamins C and E and Beta Carotene for Age-Related Cataract and Vision Loss (AREDS Report No. 9). Arch Ophthalmol 2001;119:1439 – 1452. [2] https://web.emmes.com/study/areds2. [3] Evans JR, Henshaw KS. Antioxidant vitamin and mineral supplements for preventing age-related macular degeneration. Cochrane Database of Systematic Reviews 2008, Issue 1. Art. No.: CD000253. [4] Evans JR. Antioxidant vitamin and mineral supplements for slowing the progression of age-related macular degeneration. Cochrane Database of Systematic Reviews 2006, Issue 2. Art. No.: CD000254. [5] Fernandez MM, Afshari NA. Nutrition and the prevention of cataracts. Curr Opin Ophthalmol 2008;19:66 – 70. [6] Beschluss des Gemeinsamen Bundesausschusses zur Änderung der Gesundheitsuntersuchungs-Richtlinie vom 21. 12. 2004. [7] Gerding H, Thelen U. Primäre und sekundäre Prophylaxe der AMD durch Antioxidantien: Aktuelle Datenlage zu Nutzen und Risiken. Klin Monatsbl Augenheilkd 2010; 227:298 – 301. [8] Gray TA, et al. Interventions for improving adherence to ocular hypotensive therapy. Cochrane Database of Systematic Reviews 2009, Issue 2. Art. No.: CD006132. [9] Grehn F. Augenheilkunde. Springer, Berlin 2008. [10] Großklaus R, Henning KJ. Vitamine für das Auge? Risiken und Chancen für Arzt und Patient. Ophthalmologe 2009;106:521 – 526. [11] Hahn A, Mang B. Lutein und Augengesundheit. Med Monatsschr Pharm 2008;31:299 – 308 [12] Kircher W. Anwendung von Augentropfen – ergonomische Probleme individuell lösen. Pharm Ztg 2005;150(50):16-23. [13] Kircher W. Arzneiformen richtig anwenden. 3. Aufl. Deutscher Apotheker Verlag, Stuttgart 2007. [14] Kolb G, Leischker A. Medizin des alternden Menschen. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2009. [15] Deutsche Ophthalmologische Gesellschaft, Bundesverband der Augenärzte Deutschlands. Leitlinie Nr. 21, Altersabhängige Makuladegeneration (AMD). Stand Januar 2010. [16] Deutsche Ophthalmologische Gesellschaft, Bundesverband der Augenärzte Deutschlands. Leitlinie Nr. 15c, Detektion des primären Offenwinkelglaukoms. Stand Oktober 2006. [17] Müller-Breitenkamp U, Wegener A. Unerwünschte Arzneimittelwirkungen am Auge. PZ Prisma 2009;16(4):197 – 202. [18] Nationale Versorgungsleitlinie Typ-2-Diabetes: Prävention und Therapie von Netzhautkomplikationen. Stand Juni 2009.
Autorinnen
Elisabeth Thesing-Bleck, Hander Weg 25 B, 52072 Aachen
Dr. Iris Hinneburg, Wegscheiderstr. 12, 06110 Halle (Saale)






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.