
- DAZ.online
- DAZ / AZ
- DAZ 25/2022
- Nebenwirkung Fieber
Arzneimitteltherapiesicherheit
Nebenwirkung Fieber
Arzneimittel können die Körpertemperatur erhöhen
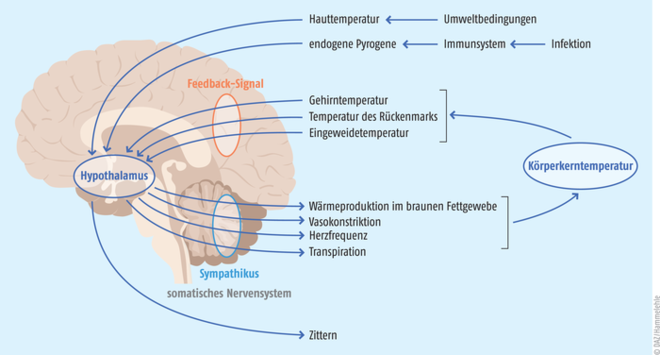
Eine Körperkerntemperatur von rund 37 °C ist die Wohlfühltemperatur für uns Menschen als gleichwarme Lebewesen. Alle biochemischen Vorgänge verlaufen nur in einem schmalen Temperaturbereich um dieses Optimum herum. Die Homöostase dieser Bedingung wird von unserem Gehirn übernommen, genauer gesagt von der Area praeoptica im Hypothalamus. Dort laufen alle Fäden zusammen. Signale von peripheren und zentralen Wärme- und Kälterezeptoren werden integriert und in entsprechende Maßnahmen übersetzt, sobald die Temperatur vom Zielwert abweicht (s. Abb.). Droht der Körper zu unterkühlen, verengen sich die Blutgefäße, um den Wärmeverlust zu vermindern, und wir fangen an zu zittern, damit die Temperatur steigt. Überhitzen wir aber, weiten sich unsere Blutgefäße und wir schwitzen. Trotz des engmaschigen neuronalen Regelkreises kann die Körpertemperatur deutlich vom Zielkorridor abdriften. Eine Abweichung nach unten ergibt sich vor allem durch exogene Einflüsse, also z. B. wenn man über lange Zeit großer Kälte ausgesetzt ist. Steigt die Körpertemperatur aber an, kann das verschiedene Ursache haben. Ein vom Körper gewollter Anstieg stellt das Fieber (Körpertemperatur über 38 °C) als Reaktion des Organismus auf bakterielle und virale Eindringlinge dar. Monozyten und Makrophagen schütten nach Kontakt mit den Erregern endogene Pyrogene aus: Interleukin 1 und 6, Interferone und Tumornekrosefaktor(TNF)-alpha. Diese Entzündungsmediatoren induzieren im Hypothalamus die Bildung des Prostaglandins E2 durch Cyclooxygenasen. Hier greifen auch die klassischen Antipyretika, die nicht steroidalen Entzündungshemmer und auch Paracetamol an. Das Prostaglandin E2 ist das eigentliche fieberauslösende Agens, da es in den thermoregulatorischen Neuronen des Hypothalamus den Sollwert für die Körpertemperatur erhöht. Das Thermostat des Körpers wird sozusagen hochgedreht (s. Abb).
Abb.: Die Thermoregulation findet in der Area praeoptica im Hypothalamus statt. Afferente Nervenfasern liefern die Informationen von Wärme- und Kälterezeptoren aus der Peripherie und dem Körperinneren, also dem Gehirn, dem Rückenmark und den Eingeweiden. In der Area praeopticawerden diese Signale integriert, und über sympathische und somatische Nervenfasern senden die Neuronen Befehle zur Temperaturregulation, falls die Körpertemperatur vom Soll abweicht. Ist die Temperatur zu niedrig, werden die Blutgefäße verengt, der Puls steigt, die Wärmeproduktion wird angeregt. Auch Zittern ist ein Mittel, um die Temperatur zu erhöhen. Ist der Körper zu warm, werden die entgegengesetzten Maßnahmen ergriffen. Als Feedback misst dieArea praeoptica die zentrale Körpertemperatur. Fieber entsteht durch Pyrogene, die von Immunzellen gebildet werden und über Prostaglandin E2 den Temperatursollwert in den verantwortlichen Neuronen im Hypothalamus erhöhen. Die Maßnahmen, die ergriffen werden, um ein Fieber zu erzeugen, sind also dieselben wie die zur Kälteabwehr (modifiziert nach [12]).
Hyperthermie ist kein Fieber
Steigt die Temperatur des Körpers aber ungewollt an, spricht man von einer Hyperthermie. Im Gegensatz zum Fieber bleibt der Sollwert der Körpertemperatur unverändert. Die Körpertemperatur steigt, weil die körpereigenen Regulationssysteme bereits am Anschlag arbeiten, z. B. bei lang anhaltender, extremer Hitze oder wenn die Kontrollmechanismen gestört sind, z. B. als Folge eines Schädel-Hirn-Traumas. Während Fieber also eine konzertierte Reaktion ist und selten außer Kontrolle geraten kann, steigt bei einer Hyperthermie die Körpertemperatur unaufhörlich an, wenn keine Gegenmaßnahmen ergriffen werden. Die Folgen sind desaströs. Ab 42 °C denaturieren die Eiweiße, die Organe werden geschädigt und die Überhitzung führt zum Tod. Da endogene Pyrogene bei einer Hyperthermie aber nicht beteiligt sind, bleibt eine Behandlung mit Antipyretika erfolglos. Stattdessen muss zu externen Kühlmaßnahmen, z. B. mit Kältedecken und Eispacks, gegriffen werden.
Arzneimittelfieber ohne Kardinalzeichen
Kniffelig wird es bei Patienten, bei denen kein offensichtlicher Auslöser für eine erhöhte Körpertemperatur gefunden wird und das Quecksilber trotzdem weiter ansteigt. Nachdem mögliche Infektionen und entzündliche Prozesse, aber auch Traumata und andere Krankheiten, die Hyperthermien verursachen können, wie die akute Gicht oder thromboembolische Erkrankungen, ausgeschlossen wurden, sollte sich der Fokus auf den Medikationsplan des Patienten legen. Denn auch Arzneimittel können in 3 bis 5% der Patienten die Körpertemperatur nach oben treiben [1]. Der umschreibende Begriff „Arzneimittelfieber“ ist nicht immer ganz eindeutig, da je nach Fall die klassische Fieberkaskade aktiviert oder häufig eine Hyperthermie zugrunde liegt – ein relevanter Unterschied. Die Diagnose wird im Ausschlussverfahren gestellt, denn klare Erkennungsmerkmale gibt es kaum. Wie schnell das Fieber eintritt, nachdem das betreffende Arzneimittel angesetzt wurde, ist äußerst variabel. Im Durchschnitt dauert es sieben bis zehn Tage [2]. Der Verlauf des Fiebers kann in verschiedenen Mustern charakterisiert werden, je nachdem, ob es kontinuierlich, remittierend (kontinuierlich erhöht mit Schwankungen von einem Grad Celsius im Tagesverlauf) oder intermittierend (Schwankungen mit zwischenzeitlich normaler Körpertemperatur) auftritt. Arzneimittelfieber wird am ehesten durch eine Kombination aus remittierendem und intermittierendem Fieber charakterisiert [1]. Ein mögliches Indiz für das Arzneimittelfieber liefert manchmal der Herzschlag. Der Puls der Betroffenen ist mitunter niedriger, als man es der Körpertemperatur entsprechend erwarten würde. Die vereinfachte Annahme ist, dass der Puls um zehn Schläge je Grad Celsius Körpertemperatur zunimmt (bei 37 °C 70 Schläge pro Minute, bei 38 °C 80 Schläge pro Minute usw.). Herzfrequenzen unter diesen Werten sprechen für eine relative Bradykardie [3].
Als zugrunde liegende Mechanismen werden anaphylaktische Reaktionen, angeborene Medikamentenüberempfindlichkeiten (Idiosynkrasie), substanzbedingte Effekte, die pharmakologische Wirkung an sich und Auswirkungen auf die Thermoregulation angeführt. Prinzipiell ist zwar jedes Arzneimittel in der Lage, Fieberepisoden auszulösen, jedoch wird eine solche Nebenwirkung besonders häufig mit bestimmten Wirkstoffen beobachtet (s. Tab. 1). Antineoplastische und antimikrobielle Wirkstoffe, und hier besonders die Betalactam-Antibiotika und Sulfonamide, werden am häufigsten mit Arzneimittelfieber assoziiert. Aber auch Antikonvulsiva wie Carbamazepin und Phenytoin sowie Antiarrhythmika wie z. B. die nicht mehr in Deutschland vertriebenen Substanzen Procainamid und Chinidin oder das Antihypertensivum Methyldopa stehen oben auf der Rangliste [1].
Mechanismus | Beispiele |
|---|---|
Überempfindlichkeit | Allopurinol, antimikrobielle Wirkstoffe, Carbamazepin, Heparin, Methyldopa, Phenytoin, Procainamid, Chinidin |
substanzbedingte Effekte | Amphotericin B, Bleomycin, Impfstoffe und Allergenextrakte aufgrund möglicher Injektionsreaktionen, Vancomycin (früher aufgrund Verunreinigung, heute selten) |
pharmakologische Effekte der Arzneistoffe | Zytostatika (z. B. Bleomycin, Chlorambucil, Cisplatin, Vincristin), Penicilline (Jarisch-Herxheimer-Reaktion) |
idiosynkratische Reaktionen | Inhalationsanästhetika (z. B. Enfluran, Halothan), Succinylcholin, Antipsychotika, Besonderheit für Patienten mit Glucose-6-phosphat-Dehydrogenase-Mangel: Chloramphenicol, Sulfonamide, Primaquin induzieren Hämolyse und Fieber aufgrund freigesetzter Pyrogene |
veränderte Thermoregulation | anticholinerge Wirkstoffe (Antihistaminika erster Generation, Atropin, tricyclische Antidepressiva), Cimetidin, Levothyroxin, Monoaminoxidase-Hemmer, Phenothiazine, Sympathomimetika (z. B Amphetamin, Kokain, Ephedrin, Ecstasy) |
Überempfindlichkeit als Trigger
Die häufigsten Auslöser für das Arzneimittelfieber sind Überempfindlichkeitsreaktionen. Wirkstoffe können das Immunsystem auf unterschiedlichen Wegen stimulieren. Im Verdacht stehen durch Wirkstoff-Antikörper-Komplexe induzierte Reaktionen (Typ-II-Allergie) und von T-Zellen ausgeführte Reaktionen (Typ-IV-Allergie), die beide als Endresultat endogene Pyrogene freisetzen [1]. Manifestiert sich das Arzneimittelfieber aufgrund solcher Überempfindlichkeitsreaktionen, kann es tendenziell einfacher diagnostiziert werden, da häufig auch zusätzliche Symptome auftreten können, aber nicht müssen, z. B. kutane Reaktionen wie Exantheme oder Urtikaria. Allergisch vermitteltes Arzneimittelfieber tritt am häufigsten mit den Antikonvulsiva Phenytoin und Carbamazepin, mit Antibiotika und auch mit Methyldopa und Allopurinol auf [1].
Antibiotika und Zytostatika am häufigsten betroffen
Besonders gelagert ist der Fall bei einem durch Antibiotika-Unverträglichkeit hervorgerufenem Fieber. Antibiotika sind besonders häufig mit Arzneimittelfieber verbunden, obwohl sie eine bakterielle Infektion beseitigen sollen, die selbst Fieber verursacht. Bis das Arzneimittelfieber erkannt wird, kann deshalb wertvolle Zeit verstreichen. Einer retrospektiven Studie mit 390 parenteral antibiotisch behandelten Probanden zufolge trat bei 13,1% der Teilnehmer ein solches Arzneimittelfieber auf [4]. Ausgelöst wurde die Nebenwirkung überwiegend von Betalactam-Antibiotika. Fieber entwickelte sich bei 17,1% der mit Piperacillin therapierten Patienten, gefolgt von den Cephalosporinen Cefotaxim, Ceftizoxim, Cefapirin und Cefuroxim, die bei 8 bis 15% der Probanden ein Fieber induzierten. Im Umkehrschluss bedeutet das, dass bei einem Antibiotikafieber auch auf andere Vertreter wie Tetracycline, Fluorchinolone oder Makrolide ausgewichen werden kann.
In bestimmten Fällen ist eine Fieberreaktion des Körpers aber auch ein Zeichen dafür, dass das Antibiotikum anschlägt, wie im Falle der Jarisch-Herxheimer-Reaktion. Dieses Phänomen tritt bei der antibiotischen Therapie von Spirochäten-Infektionen auf, vor allem bei der Syphilis, aber auch bei Borreliose und Leptospirose. In den ersten Stunden und Tagen der Therapie sterben große Mengen der Bakterien ab und frei werdende Lipoproteine triggern die Freisetzung von endogenen Pyrogenen [5]. Vermieden werden kann diese Reaktion, wenn vor dem ersten Antibiotika-Zyklus 1 mg Prednisolon je kg Körpergewicht gegeben wird [6]. Eine ähnliche Reaktion liegt auch dem durch Chemotherapeutika hervorgerufenen Arzneimittelfieber zugrunde. Die durch die Zytostatika zerstörten Tumorzellen und auch gesunden Zellen des Körpers setzen endogene Pyrogene frei, die im Hypothalamus die Fieberreaktion auslösen. Derartig gelagerte Fälle finden sich in der Literatur im Zusammenhang mit der Therapie mit unter anderem Bleomycin, Chlorambucil, Vincristin und Cisplatin [1]. Gerade bei einer Chemotherapie ist es aber wichtig, den Fieberauslöser zu identifizieren, da im Laufe der Behandlung häufig auch Infektionen, die durch das geschwächte Immunsystem entstehen, Fieber auslösen können und zwingend mit Antibiotika behandelt werden müssen.
Eine weitere Problematik, die vornehmlich antimikrobielle Wirkstoffe und Zytostatika betrifft, sind Fieberepisoden, die womöglich durch bestimmte Strukturmerkmale des Wirkstoffes ausgelöst werden können. Sowohl das Antimykotikum Amphotericin B als auch das Zytostatikum Bleomycin besitzen intrinsische pyrogene Aktivität. Werden die Substanzen appliziert, setzen Granulozyten endogene Pyrogene wie das Interleukin 1 frei [1]. Fieberanfälle sind bei beiden Wirkstoffen eine häufige Nebenwirkung.
Gerade Antibiotika und Zytostatika können aber nicht immer einfach abgesetzt und mit einer anderen Substanz ersetzt werden. Muss weiterbehandelt werden, bieten sich systemische Glucocorticoide und Antipyretika an, um die Überempfindlichkeitsreaktion zu dämpfen.
Auch die Gene können schuld sein
Idiosynkratische Reaktionen treten als Auslöser auf, wenn bereits angeborene Medikamentenüberempfindlichkeiten vorliegen. Die beiden herausragendsten Fälle sind die durch Inhalationsanästhetika (Ausnahme Lachgas) hervorgerufene maligne Hyperthermie und das maligne neuroleptische Syndrom. Beide Erscheinungen sind aufgrund der Begleitsymptome charakteristisch und einfacher zu identifizieren als ein Arzneimittelfieber. Die maligne Hyperthermie tritt innerhalb von Minuten auf, nachdem die Narkose begonnen hat. Mit einer Inzidenz von einem Fall je 5000 bis 100.000 Narkosen, tritt sie aber selten auf [7]. Auslöser ist in den meisten Fällen eine Mutation des Ryanodin-Rezeptors 1, eines ligandengesteuerten Calcium-Kanals auf dem endoplasmatischen Retikulum. Binden Inhalationsnarkotika oder das Muskelrelaxans Succinylcholin an den Kanal, setzt er ungleich größere Mengen an Calcium-Ionen frei als üblich. Die Calcium-Ionen werden nur langsam wieder in die Speicher aufgenommen und bewirken eine Kontraktion der Muskelfasern. Beide Prozesse konsumieren Energie, sodass der Zellstoffwechsel gesteigert wird und im Endeffekt Wärme entsteht. Bemerkbar machen sich diese Vorgänge beim anästhetisierten Patienten neben der steigenden Körpertemperatur dadurch, dass sich der Puls erhöht, der Kohlendioxid-Gehalt im Blut ansteigt und der Sauerstoffgehalt sinkt. Da die Muskeln kontrahieren, stellt sich ein Rigor ein. Therapeutisch begegnet werden muss der malignen Hyperthermie umgehend, um Organschäden und den Tod des Patienten abzuwenden. Die Narkose wird beendet oder intravenös weitergeführt und der Patient mit 100% Sauerstoff ventiliert. Externe Kühlmaßnahmen müssen ergriffen werden. Dantrolen, ein Antagonist am Ryanodin-Rezeptor, wirkt als Antidot.
Das maligne neuroleptische Syndrom, die zweite relevante idiosynkratische Reaktion, tritt retrospektiven Studien zufolge in 0,01 bis 3,2% der mit Antipsychotika behandelten Patienten auf [8]. Die neueren neuroleptischen Wirkstoffe weisen insgesamt ein geringeres Risiko auf [8]. Es tritt vor allem bei hohen Neuroleptika-Dosen auf, bzw. wenn die Arzneimittel schnell aufdosiert werden. Die Hyperthermie und weitere Symptome zeigen sich meist innerhalb weniger Stunden und Tage, aber es kann auch bis zu vier Wochen dauern, bis sich das Syndrom manifestiert (s. Tab. 2). Auch wenn die Pathophysiologie des Syndroms nicht vollständig verstanden ist, kann man annehmen, dass die Antipsychotika als D2-Rezeptor-Antagonisten die dopaminerge Aktivität im zentralen Nervensystem abrupt vermindern und damit auch die Thermoregulation im Hypothalamus entgleist [8]. Zusätzlich ziehen Wissenschaftler mögliche Polymorphismen der Dopamin-Rezeptoren als Risikofaktor in Betracht [9]. Der wichtigste Schritt in der Therapie besteht darin, das betreffende Arzneimittel sofort abzusetzen und ansonsten die weitergehenden Maßnahmen an den individuellen Symptomen auszurichten. Die Hyperthermie wird mit externen Kühlmaßnahmen behandelt. In schweren Fällen des Syndroms können auch der Dopamin-Agonist Bromocriptin und das Muskelrelaxans Dantrolen eingesetzt werden.
malignes neuroleptisches Syndrom | Serotonin-Syndrom | sympathomimetisches Syndrom | anticholinerges Syndrom | |
|---|---|---|---|---|
Hyperthermiebeginn | Stunden bis Tage | Minuten bis Stunden | Minuten bis Stunden | Minuten bis Stunden |
Auslöser | Antipsychotika | selektive Serotonin-Wiederaufnahme-Inhibitoren, Serotonin-Noradrenalin-Wiederaufnahme-Inihibitoren, Tricyclica, Opioide, Dextromethorphan, Triptane u. a. | Intoxikation mit Cocain, Amphetamin, Ecstasy u. a. | Atropin, Doxylamin, Chlorpromazin, Phenothiazine u. a. |
neurologische Symptome | Rigor, Bewusstseinsstörungen bis zum Koma, Hyporeflexie, Blickkrämpfe | Rigor, Tremor, Akathisie, Krampfanfälle, Somnolenz, Desorientiertheit, Koma, Agitation | Agitation, Aggression, Tremor, Krampfanfälle | Agitation, Aggression, Halluzinationen, Koma |
sonstige Symptome | Hyperthermie, Tachykardie, Blutdruckschwankungen, Inkontinenz, Schweißausbrüche | Hyperthermie, Tachykardie, Hypertonie, Übelkeit, Erbrechen, Durchfall, Mydriasis, Schweißausbrüche | Hyperthermie, Tachykardie, Hypertonie, Mydriasis, Schweißausbrüche | Hyperthermie, Tachykardie, Hypertonie, Mydriasis, Harnverhalt |
Hyperthermie durch Psychopharmaka und Partydrogen
Verschiedene Wirkstoffe können die Thermoregulation durcheinanderbringen, indem sie in die Mechanismen der Wärmeproduktion und -abgabe bzw. in den hypothalamischen Regelkreis eingreifen. Ein Beispiel ist Levothyroxin, das den Stoffwechsel ankurbelt und die Wärmeproduktion steigert. Oft ist das ein Indiz für eine zu hohe Dosis. Psychopharmaka und Partydrogen sind in dieser Kategorie aber die maßgeblichen Kandidaten (s. Tab. 2). Diese Substanzen können in toxischen und teilweise therapeutischen Dosen gefährliche Hyperthermie provozieren. Liest man in Zeitungen von Todesfällen im Zusammenhang mit den Partydrogen Ecstasy, Kokain und Amphetamin, wird in den Berichten oft die stark erhöhte Körpertemperatur geschildert. Allen drei Substanzen ist gemein, dass sie sympathomimetisch wirken, da sie unter anderem die Wiederaufnahme des Transmitters Noradrenalin, aber auch von Dopamin und Serotonin in unterschiedlichem Maße hemmen. Die Körpertemperatur erhöht sich durch Eingriffe auf allen Ebenen. Zum einen entgleist die Thermoregulation im Hypothalamus, aber auch die Wärmeproduktion ist erhöht, weil die Betroffenen sehr aktiv sind. Außerdem wird weniger Wärme abgegeben, weil die peripheren Blutgefäße verengt sind [10]. Je nach konsumierter Substanz unterscheiden sich die Einflüsse auf die Neurotransmission. Ecstasy erhöht beispielsweise besonders die Serotonin-Spiegel. Eine Überdosis gleicht deshalb symptomatisch vor allem einem Serotonin-Syndrom, das bei Intoxikation, aber vor allem bei Kombination mit serotonergen Wirkstoffen auftritt, also z. B. mit selektiven Serotonin-Wiederaufnahme-Inhibitoren (SSRI), Hemmern der Monoaminooxidase A (MAO-Inhibitoren), tricyclischen Antidepressiva, aber auch Tramadol, Dextromethorphan, Sumatriptan, Fentanyl und eben Ecstasy. Serotonin kurbelt die Wärmeproduktion an, nicht zuletzt durch eine gesteigerte Aktivität. Es wirkt in hohen Konzentrationen zusätzlich vasokonstriktorisch, somit entweicht weniger Wärme. Welche Areale im Gehirn dafür eine Rolle spielen, steht noch zur Debatte [11] (weitere Symptome s. Tab. 2). Die auslösenden Arzneimittel gehören zügig abgesetzt und eine symptomatische Therapie kann eingeleitet werden, z. B. exogene Kühlmaßnahmen gegen die Hyperthermie und Benzodiazepine, um den Betroffenen zu beruhigen und die Muskeln zu relaxieren. Vorsicht geboten ist zudem bei Arzneistoffen mit anticholinerger Wirkkomponente. Hierunter zählen Atropin, Antihistaminika der ersten Generation (Doxylamin, Diphenhydramin), tricyclische Antidepressiva und Neuroleptika vom Phenothiazin- und Butyrophenon-Typ (z. B. Chlorpromazin, Melperon). Sowohl bei Überdosierungen, aber auch bei der chronischen Therapie, besonders bei Arzneimittelkombinationen, stellt die Hyperthermie eine mögliche ernsthafte Konsequenz dar. Die Substanzen bewirken, dass weniger Schweiß produziert wird und weniger Wärme abgegeben werden kann. Eine mögliche Agitation steigert zudem die Wärmeproduktion.
Auslösende Arzneimittel absetzen
So vielfältig die Mechanismen hinter einem Arzneimittelfieber sind, so vergleichsweise „einfach“ ist auf der anderen Seite die therapeutische Maßnahme: Das betreffende Arzneimittel muss abgesetzt werden. Spätestens nach 72 Stunden flaut das Fieber ab [3]. Kann der Auslöser aufgrund einer Polymedikation nicht identifiziert werden, müssen alle nicht essenziellen Präparate abgesetzt werden und können Stück für Stück wieder angesetzt werden, sobald das Fieber abgeklungen ist. Bei gefährlicher Hyperthermie muss zusätzlich gekühlt werden. Antipyretika sind in diesen Fällen keine Alternative. |
Literatur
[1] Patel RA, Gallagher JC. Drug Fever. Pharmacotherapy 2010;30(1):57-69
[2] Mackowiak PA. Drug fever: mechanisms, maxims and misconceptions. Am J Med Sci 1987;294:275-286
[3] Maddock K, Connor K. Drug Fever: A patient Case Scenario and Review of the Evidence. AACN Adv Crit Care 2020;31(3):233-238
[4] Oizumi K et al. Clinical study of drug fever induced by parenteral administration of antibiotics. Tohoku J Exp Med 1989;159:45-46
[5] Buter T. The Jarisch–Herxheimer Reaction After Antibiotic Treatment of Spirochetal Infections: A Review of Recent Cases and Our Understanding of Pathogenesis. Am J Trop Med Hyg 2017;96:46-52
[6] Diagnostik und Therapie der Syphilis. S2k-Leitlinie der Deutschen STI-Gesellschaft u. a., www.awmf.org/leitlinien, AWMF-Register Nr. 059/002, Stand: Juni 2021
[7] Rosenberg H et al. Malignant Hyperthermia. Orphanet J Rare Dis 2007;2:21
[8] Berman BD. Neuroleptic Malignant Syndrome – A Review for Neurohospitalists. Neurohospitalist 2011;1:41-47
[9] Mihara K et al. Relationship between functional dopamine D2 and D3 receptors gene polymorphisms and neuroleptic malignant syndrome. Am J Med Genet B Neuropsychiatr Genet 2003;117:57-60
[10] Jamshidi N, Dawson A. The hot patient: acute drug-induces hyperhthermia Aust Prescr 2019;42:24-28
[11] Tormoehlen LM, Rusyniak DE. Neuroleptic malignant syndrome and serotonin syndrome. Handb Clin Neurol 2018;157:663-675
[12] Morrison SF, Nakamura K. Central Mechanisms for Thermoregulation. Annu Rev Physiol 2019;81:285-308























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.