
- DAZ.online
- DAZ / AZ
- DAZ 20/2022
- Bariatrische Chirurgie ...
Adipositastherapie
Bariatrische Chirurgie mit Folgen
Magenverkleinerung erfordert spezielle Nachsorge
Adipositas, das heißt ein Körpermasseindex (BMI) von über 30 kg/m2, betrifft aktuell 23,3% der Männer und 23,9% der Frauen in Deutschland. Die Anzahl der Menschen mit einem BMI über 40 kg/m2 ist in den letzten zehn Jahren um 110% gestiegen [1, 2]. Das Mortalitätsrisiko ist bei Adipositas mit einem BMI zwischen 40 und 49 kg/m2 um 173% höher im Vergleich zu Personen mit einem normalen BMI. Zudem ist das Risiko der Entwicklung von Folgeerkrankungen wie beispielsweise Diabetes mellitus, koronare Herzkrankheit oder Dyslipidämie um das Zwei- bis Dreifache erhöht [3].
Grundlage der gewichtsreduzierenden sowie der langfristigen, gewichtsstabilisierenden Therapie ist eine Kombination aus Ernährungs-, Bewegungs- und Verhaltenstherapie. Wenn mit diesen drei Komponenten keine adäquate Gewichtsreduktion (mindestens 10% innerhalb von sechs Monaten) erzielt werden kann, wird die Indikation zur bariatrischen Adipositastherapie gestellt [3]. Die am häufigsten gewählten operativen Verfahren sind der Roux-en-Y-Gastric Bypass (RYGB) sowie die Sleeve Gastrectomy (SG) (s. Abb. 1). Andere Verfahren sind speziellen Indikationsstellungen vorbehalten.
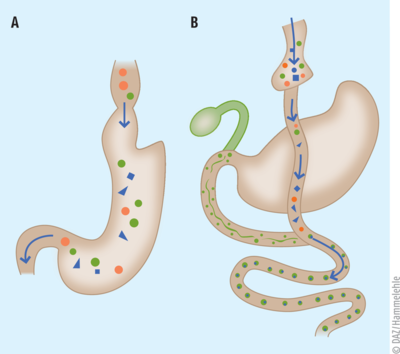
Abb. 1: Bariatrische Operationen Bei der Sleeve Gastrectomy (links) werden mindestens zwei Drittel des Magens entfernt. Dadurch können nur noch sehr kleine Portionsgrößen aufgenommen werden. Die Nahrungsbestandteile werden in den oberen Dünndarmabschnitten absorbiert. Beim Magenbypass(rechts) wird der Magen kurz vor dem Ösophagus abgetrennt und der verbliebene Restmagen an den Dünndarm angeschlossen. Der Nahrungsbrei kommt erst in den mittleren Dünndarmabschnitten mit den Verdauungssäften in Berührung, die Bioverfügbarkeit der Nahrung ist herabgesetzt.
Interdisziplinäre Nachsorge ist wichtig für den Erfolg der Therapie
Für einen stabilen und lang anhaltenden Effekt muss die Nachsorge strukturiert und interdisziplinär erfolgen. Hier ist vor allem die Zusammenarbeit zwischen dem behandelnden Arzt, der Chirurgie, der Ernährungsberatung sowie der Psychosomatik unabdingbar. Nicht nur die interdisziplinären Schnittstellen sollten gewährleistet werden, auch die strukturierten und regelmäßigen Nachsorgetermine sollten klar definiert sein. Eine fehlende postoperative Betreuung der Patienten ist mit einer deutlich geringeren Gewichtsreduktion assoziiert [4].
Unmittelbar nach bariatrischer Operation sollte der Kostaufbau im stationären Rahmen mit Ernährungsberatung und gezielter Patientenschulung begonnen werden. Weiterhin sollte der Gewichtsverlauf regelmäßig dokumentiert werden.
Die ambulante Nachsorge sollte im ersten postoperativen Jahr vierteljährlich, im zweiten Jahr halbjährlich und anschließend jährlich stattfinden (s. Tab. 1). Hierbei sollten Daten zu Gewichtsverlauf, Komplikationen sowie Komorbiditäten im Langzeitverlauf erhoben und interdisziplinär aufgearbeitet werden.
Blutwert | präoperativ | ein Monat postoperativ | drei Monate | sechs Monate | zwölf Monate | 18 Monate | 24 Monate | jährlich |
|---|---|---|---|---|---|---|---|---|
Blutbild | x | x | x | x | x | x | x | x |
Leberwerte | x | x | x | x | x | x | x | x |
Glucose | x | x | x | x | x | x | x | x |
glomeruläre Filtrationsrate | x | x | x | x | x | x | x | x |
Natrium+/Kalium+ | x | x | x | x | x | x | x | x |
Eisen/Ferritin | x | x | x | x | x | x | ||
Folsäure | x | x | x | x | x | x | ||
Vitamin B12 | x | x | x | x | x | x | ||
Holo-Transcobalmin | x | x | x | x | x | x | ||
Calcium2+ | x | x | x | x | x | x | x | x |
Parathormon | x | x | x | x | x | x | ||
Calcidiol | x | x | x | x | x | x | ||
Albumin | x | x | x | x | x | x | ||
Vitamin A | x | optional | ||||||
Zink | x | x | x | x | x | x | x | x |
Vitamin B1 | optional | x | ||||||
Osteodensitometrie | x | x | ||||||
oraler Glucosetoleranztest | x | x |
Lebenslange Supplementierung von Mikronährstoffen notwendig
Nach einem Adipositas-chirurgischen Eingriff wird eine protein- und ballaststoffreiche Ernährung empfohlen, bestehend aus beispielsweise Gemüse, zuckerarmem Obst und komplexen Kohlenhydraten [5]. Ein Adipositas-chirurgischer Eingriff verändert den Verdauungszustand, die Nahrungsaufnahme und das Essverhalten. Für Hypovitaminosen ist nicht nur der chirurgische Eingriff mit restriktiver und/oder malabsorptiver Komponente maßgebend, sondern auch das veränderte Essverhalten mit verminderten Nahrungsportionen. Präoperative Defizite können postoperative Nahrungsdefizite verstärken [6].
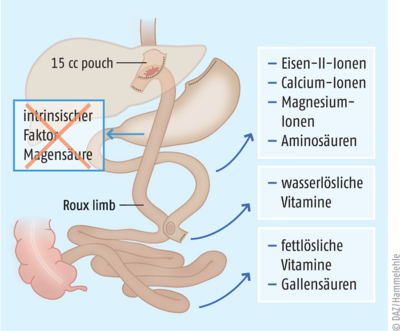
In der früh-postoperativen Nachsorge ist vor allem auf die Supplementation von Nährstoffen sowie den Flüssigkeitshaushalt zu achten. So können Mangelzustände nach malabsorptiven Operationsverfahren, wie sie in 80% der Fälle ohne Supplementierung auftreten, frühzeitig vermieden werden [7]. Mittels Laboruntersuchung sollten durchweg Verlaufskontrollen erfolgen. Nach einer Magenbypass-Anlage fehlen entscheidende Abschnitte des Dünndarms, welche normalerweise für die Aufnahme von fettlöslichen Vitaminen, Calcium-, Eisen-, Magnesium-Ionen und Aminosäuren verantwortlich sind. Damit ist eine ausreichende Aufnahme der genannten Substanzen aus der Nahrung unmöglich und eine lebenslange Substitution wird unabdingbar (s. Tab. 2 und Abb. 2).
Supplement | Dosierung | ||
|---|---|---|---|
Multivitamine | täglich, siehe Spalte „soll auf jeden Fall enthalten“, spezielle Präparate für bariatrische Patienten (z. B. WLS Multivitamin Magenbypass Kapseln) verfügbar | soll auf jeden Fall enthalten: | |
Folsäure: 400 bis 800 μg pro Tag (Frauen im gebärfähigen Alter: 800 bis 1000 μg pro Tag) | Zink-Ionen:RYGB: 100 bis 200% des Tagesbedarfs (8 bis 22 mg pro Tag); Sleeve: 100% des Tagesbedarfs (8 bis 11 mg pro Tag) | ||
Vitamin B1 (Thiamin): mindestens 12 mg pro Tag | Kupfer-Ionen: RYGB: 200% des Tagesbedarfs (2 mg pro Tag); Sleeve: 100% des Tagesbedarfs (1 mg pro Tag) | ||
Vitamin A: 5000 bis 10000 IE pro Tag | |||
Vitamin E: 15 mg pro Tag | Vitamin K: 90 bis 120 μg pro Tag | ||
Calcium-Ionen | 1200 bis 1500 mg pro Tag (nicht auf einmal einnehmen) Calcium-Carbonat: sollte zur Mahlzeit eingenommen werden Calcium-Citrat: kann zur oder unabhängig von Mahlzeiten eingenommen werden | ||
Vitamin D3 | 3000 IE pro Tag (abhängig von den Blutwerten) | ||
Vitamin B12 | oral: 350 bis 500 μg pro Tag Nasenspray: s. Herstellerangaben parenteral (i.v., i.m. oder s.c.): 1000 μg pro Monat | ||
Eisen-Ionen (getrennt von Calcium-Ionen einnehmen) | mindestens 18 mg pro Tag (oft in Multivitaminpräparaten enthalten) menstruierende Frauen, Schwangerschaft/Stillzeit, beim Roux-en-Y-Magenbypass: mindestens 45 bis 60 mg pro Tag | ||
Eiweiß | mindestens 60 bis 80 g täglich; wenn keine ausreichende Zufuhr über die Nahrung möglich ist, zusätzlich Eiweißshakes/-riegel oder (geschmacksneutrales) Eiweißpulver (mit mindestens 80 g Eiweiß) zum Einrühren in Getränke/Mahlzeiten | ||
Abb. 2: Mangelzustände können bei jedem essenziellen Nährstoff nach einer Magenbypass-Operation auftreten, da die gastrointestinale Anatomie verändert wurde.
Die Hypoproteinämie ist der häufigste Makronährstoffmangel nach Adipositas-chirurgischen Eingriffen. Klinische Hinweise auf einen Eiweißmangel können Haarausfall, brüchige Nägel oder Ödeme sein. Nach RYGB ist die Proteinverdauung durch eine verminderte Salzsäure-Sekretion beeinträchtigt [5]. Zu empfehlen ist ein Minimum an 60 g pro Tag oder 0,8 bis 1,5 g/kg Körpergewicht bezogen auf das Normalgewicht. Der Proteinanteil sollte mindestens 10% bis maximal 35% des täglichen Kalorienbedarfs bestimmen [6].
Eisen-Ionen werden im Duodenum und proximalen Jejunum resorbiert. Ein Eisen-Mangel mit Anämie tritt postoperativ häufig auf (8 bis 50%), vor allem bei menstruierenden Frauen nach RYGB. Prophylaktisch werden 45 bis 60 mg pro Tag, bei menstruierenden Frauen 50 bis 100 mg pro Tag elementares Eisen in Form von Eisensulfat, -fumarat oder -gluconat empfohlen. Liegt bereits eine Anämie durch Eisenmangel vor, sollten 100 bis 200 mg pro Tag substituiert werden [8].
Ein Vitamin-B12-Mangel tritt sehr häufig auf, bei circa einem Drittel der Patienten. In einer prospektiven Studie über drei Jahre nach RYGB konnte eine Prävalenz von 33 bis 37% festgestellt werden [9]. Wird die Funktion des Magens ganz oder teilweise ausgeschaltet, so wird ein Mangel an intrinsischem Faktor (wichtig für die Vitamin-B₁₂-Absorption im terminalen Ileum) und an Salzsäure (notwendig zur Freisetzung von Vitamin-B₁₂ aus Protein im Magen) hervorgerufen. Empfohlen wird eine orale Supplementation von 1000 μg pro Tag. Alternativ kann eine intramuskuläre oder subcutane Applikation mit 1000 μg monatlich erfolgen [6, 8].
Prä- oder postoperativ sind Folsäure-Defizite bei jedem fünften Patienten beschrieben, was vor allem durch eine Ernährung mit wenig Gemüse und Salat bedingt ist. Eine Supplementation in Form eines Multivitamin-Mineralstoff-Präparates mit 600 μg pro Tag (400 bis 800 μg pro Tag) wird für alle Patienten postoperativ empfohlen. Frauen im gebärfähigen Alter sollten 800 bis 1000 μg pro Tag erhalten [6].
Ein Vitamin-B1-Defizit tritt bei ca. 18% der Patienten auf. Defizite können durch eine verminderte Salzsäure-Produktion bzw. eine verminderte Salzsäure-Zufuhr im Magen oder durch fortgesetztes Erbrechen bedingt sein. Für die Prophylaxe gibt es derzeit keine klaren Dosisempfehlungen. Bei Auftreten neurologischer Symptome oder fortgesetztem Erbrechen werden in absteigender Dosis oral 500 bis 100 mg pro Tag empfohlen [8].
Vitamin D3 (Cholecalciferol) wird im Jejunum und Ileum, Calcium-Ionen im proximalen Jejunum absorbiert, sodass Defizite nach Bypass-Operationen jeglicher Art auftreten können. Zudem kann eine Steatorrhö zusätzlich eine verminderte Resorption des fettlöslichen Vitamin D3 bedingen. Vitamin D3 wird als Calcidiol im Fettgewebe gespeichert und retardiert freigesetzt. Hinzu kommt häufig eine verminderte Sonnenexposition. Ein Vitamin-D3-Mangel (< 30 ng/ml Calcidiol) tritt bei 90% der Patienten vor bariatrischer Operation und bei 100% der Patienten nach bariatrischer OP auf. Häufig steigt der Parathormon-Spiegel durch die Mobilisation von Calcium-Ionen aus dem Knochen, was das Risiko einer Osteoporose erhöht [6, 10]. Prophylaktisch sollten mindestens 3000 IE Vitamin D3 pro Tag substituiert werden; angestrebt werden sollte eine Konzentration im Serum von mindestens 30 ng/ml.
Ein Calcium-Mangel kann bei Vitamin-D3-Mangel durch eine reduzierte intestinale Resorption verursacht werden. Manche Patienten vertragen in der frühen postoperativen Phase keine Milchprodukte. Zur Prophylaxe werden 1000 bis 2000 mg Calcium (als Calcium-Citrat) empfohlen [6, 8].
Mangelzustände der fettlöslichen Vitaminen A, E und K können nach allen Bypass-Operationen auftreten. Ein Vitamin-A-Mangel tritt bei 14% der Patienten vor Adipositas-Chirurgie auf. 8 bis 11% der Patienten entwickeln einen Vitamin-A-Mangel nach RYGB. Zur Supplementation werden 5000 bis 10.000 IE Vitamin A pro Tag empfohlen. Ein Vitamin-E-Mangel kommt seltener vor. Nach bariatrischer Operation sollten 15 mg Vitamin E täglich substituiert werden. Verminderte Vitamin-K-Spiegel sind dagegen häufiger, wobei Störungen im Gerinnungssystem bisher nicht beschrieben sind. Ein Vitamin-K-Mangel sollte mit 1 bis 2 mg oraler Gabe pro Tag oder mit 1 bis 2 mg parentaler Zufuhr pro Woche ausgeglichen werden [6, 8].
Die Absorption von Zink-Ionen ist an Fett gebunden. Ein Zink-Mangel ist für 6 bis 40% der Patienten nach RYGB beschrieben. Eine Supplementation sollte mit 8 bis 22 mg pro Tag erfolgen.
Kupfer-Ionen und Selen-Ionen werden bei einer verminderten Salzsäure im Magen eingeschränkt absorbiert. Es wird eine Supplementation mit 2 mg pro Tag Kupfer-Ionen empfohlen. Supplemente sollten ebenfalls Selen-Ionen beinhalten. Genaue Dosis-Angaben liegen nicht vor. In einigen Studien wird eine Supplementation mit mindestens 100 μg pro Tag empfohlen [6, 8].
Neben einem Vitamin-D₃-Mangel kann auch ein Magnesium-Mangel, der bei 32% der Patienten nach RYGB auftritt, direkt und indirekt über erhöhte Parathormon-Spiegel die Entwicklung einer Osteoporose begünstigen. Magnesium sollte oral als Magnesium-Citrat mit 300 mg pro Tag eingenommen werden. Serumkontrollen sind nicht aussagekräftig und daher nicht notwendig [10]. Durch die eingeschränkte Trinkmengenaufnahme sowie ein vermindertes Durstempfinden nach bariatrischer Intervention kann es in der früh-postoperativen Phase zu Dehydratation kommen. Der Flüssigkeitshaushalt sollte deswegen durch klinische Untersuchung sowie Anamnese zum Trinkverhalten regelmäßig untersucht werden. Zudem ist die Gefahr einer prärenalen Nierenfunktionsstörung erhöht, sodass laborchemische Untersuchungen der Nierenretentionsparameter sowie der Elektrolyte durchgeführt werden sollten.
Blutglucose ist nicht nur bei Diabetikern relevant
Zu den häufigsten Komorbiditäten der Adipositas gehört der Diabetes mellitus Typ 2. Bariatrisch-chirurgische Eingriffe haben einen erheblichen Einfluss auf den Blutzuckerstoffwechsel. So wurde in einer Metaanalyse von Buchwald et al. 2009 nachgewiesen, dass bei 82% der Patienten innerhalb der ersten zwei Jahre nach bariatrischer Operation eine Besserung der Stoffwechseleinstellung erreicht werden konnte, 62% waren sogar länger als zwei Jahre in Remission [11]. Die medikamentöse Adaptation der antidiabetischen Therapie sollte frühzeitig erfolgen, da sich Verbesserungen der Glucose-Stoffwechsellage nach Intervention direkt postoperativ einstellen. Häufig kann direkt nach erfolgter Operation auf orale Antidiabetika aufgrund der katabolen Stoffwechsellage bei schneller Gewichtsabnahme verzichtet werden. Bei insulinpflichtigem Diabetes mellitus wird empfohlen, die Insulindosierung postoperativ zu halbieren und im weiteren Verlauf eine Dosisanpassung entsprechend des Bedarfs vorzunehmen.
Besonders nach Magenbypass-Operationen kommt es in circa 50% der Fälle zum Entstehen eines späten Dumping Syndroms. Hierbei werden schnell verfügbare Kohlenhydrate beschleunigt über den Darm aufgenommen, woraus ein zu rascher Anstieg des Blutglucose-Spiegels, eine erhöhte prandiale Glucose-Spitze sowie eine vermehrte Ausschüttung von Glucagon-like Peptid 1 (GLP-1) resultieren. Die daraus hervorgehende endogene Hyperinsulinämie führt zu einer Hypoglykämie. Die postoperativen Hypoglykämien treten zwei bis vier Stunden nach Nahrungsaufnahme auf und stellen sich häufig in einer vegetativen Symptomatik dar. Diese wird von den Betroffenen mit einer Kalorienaufnahme kompensiert, was länger unentdeckt zur Zunahme des Körpergewichts und Einschränkung der Lebensqualität führen kann. Bei Verdacht auf postbariatrische Hypoglykämien sollte ein oraler Glucosetoleranztest oder Mixed Meal Test durchgeführt werden. Therapeutisch sollte eine ausführliche Ernährungsberatung in Bezug auf diätetische Maßnahmen sowie auf die Aufnahme von langkettigen Kohlenhydraten erfolgen. Die Glucose-Resorption kann zudem bei Hinzunahme von Acarbose reduziert werden. Medikamentös können auch GLP-1-Rezeptorantagonisten oder Somatostatin-Analoga eingesetzt werden [12, 13].
Cholelithiasis und Magenulcera können postoperativ auftreten
Nicht nur die Glucose-Stoffwechsellage verändert sich nach bariatrischen Interventionen, auch können weitere Veränderungen des Stoffwechsels auftreten, die sich unter anderem erst im späteren postoperativen Verlauf präsentieren. So kann es im Langzeitverlauf zu metabolischen Komplikationen als Folge einer katabolen Stoffwechsellage kommen. Zwischen den Jahren 2006 und 2011 zeigte sich in einer Studie von Gribsholt et al. bei 8% der 2238 Patienten eine subjektive Verschlechterung des allgemeinen Gesundheitszustands nach bariatrischer Chirurgie (Roux-Y-Magenbypass). Hier trat eine Cholelithiasis bei 31% der Patienten auf [14].
Besonders nach einer Magenbypass-Operation, wo ein Teil des Duodenums ausgeschaltet wird, ist eine endoskopische retrograde Untersuchung der Gallenwege, der Gallenblase und des Pankreasgangs (Cholangiopankreatigrafie) nur schwer oder gar nicht mehr möglich, sodass die Behandlung der Choledocholithiasis den Therapeuten vor eine große Herausforderung stellt. Aus diesem Grund sollte eine Choledocholithiasis präoperativ mittels sonografischer Untersuchung des Abdomens ausgeschlossen werden. Bei dem präoperativen Vorliegen einer symptomatischen Cholelithiasis wird in der S3-Leitlinie zur Chirurgie der Adipositas eine simultane Cholezystektomie empfohlen [3]. Bei circa einem Drittel der Patienten nach Roux-en-Y-Magenbypass entstehen innerhalb von sechs Monaten Gallensteine. Um das Risiko der Entstehung einer Cholezystolithiasis zu minimieren, wird für den Zeitraum von sechs Monaten nach restriktiven Operationsverfahren häufig die Einnahme einer täglichen Dosis von 500 mg Ursodeoxycholsäure empfohlen [6, 8].
Ulzerationen treten in der Magenbypass-Chirurgie bei bis zu 10% der Patienten auf und machen sich durch Oberbauchschmerzen bemerkbar. Der führende Risikofaktor ist Nicotin-Gebrauch. Sie sind meist säurebedingt und treten nicht im Magen, sondern immer dünndarmseitig hinter der gastrojejunalen Anastomose auf [15]. Zum Schutz werden deshalb Protonenpumpen-Inhibitoren (PPI) bis sechs Monate nach dem Eingriff prophylaktisch verordnet. Ulcera sprechen oft gut auf PPI an und verlangen nur selten eine Operation, elektiv als Magen-Pouch-Verkleinerung zur Reduktion der Belegzellmasse oder notfallmäßig zum Verschluss eines perforierten Geschwürs. Nicht-steroidale entzündungshemmende Medikamente tragen ein erhöhtes Ulcusrisiko und sollten langfristig vermieden werden. Ist die Einnahme z. B. bei chronischer Arthrose unumgänglich, sollte bei der Verfahrenswahl dem Schlauchmagen der Vorzug gegeben werden.
Erhöhte Fertilität nach Beendigung der Gewichtsreduktion
Die Fertilität ist bei adipösen Patientinnen im Gegensatz zu normalgewichtigen Frauen beeinträchtigt. Zudem sind bei Schwergewichtigen die Risiken in der Schwangerschaft erhöht [16]. Viele der bariatrischen Interventionen werden bei Frauen im gebärfähigen Alter durchgeführt, sodass das Thema Schwangerschaft mit steigender Zahl an durchgeführten Operationen immer wichtiger wird. In mehreren Beobachtungsstudien konnte bereits eine Besserung der Fertilität sowie Zyklusstörungen nach Adipositas-Chirurgie gesehen werden [16]. Dennoch ist zu beachten, dass vor allem in den ersten zwei Jahren nach bariatrischer Operation das Risiko von Nährstoffmangelzuständen erhöht ist – damit wäre auch die Nährstoffversorgung des Kindes gefährdet. Aufgrund der katabolen Stoffwechsellage werden Schwangerschaften postoperativ in den ersten 24 Monaten nicht empfohlen. Wichtig ist vor allem, dass man die Patientinnen bereits vor dem Eingriff darüber aufklärt und auch darauf hinweist, dass orale Kontrazeptiva nach bariatrischer Operation keine sichere Verhütungsmethode mehr darstellen.
Nach Abschluss der katabolen Phase steht einer Schwangerschaft nichts im Weg. Dennoch sollten engmaschige Kontrollen bei bariatrischen Patientinnen erfolgen. Ein besonderer Fokus sollte auf die nutritive Situation gelegt und eine ausreichende Versorgung mit Mikronährstoffen gewährleistet werden. Laborkontrollen sollten entsprechend in zwei- bis dreimonatigen Abständen durchgeführt werden.
Nach aktuellem Kenntnisstand ist die Vorhersage der pharmakokinetischen Veränderungen für ein bestimmtes Arzneimittel nach einem RYGB eine Herausforderung. Eine genaue Überwachung der Wirkung jedes einzelnen Wirkstoffs wird daher in der frühen postoperativen Phase empfohlen. |
Literatur
[1] Schienkiewitz A, Mensink GBM et al. Übergewicht und Adipositas bei Erwachsenen in Deutschland. Journal of Health Monitoring 2017;2(2), doi: 10.17886/RKI-GBE-2017-025
[2] Hauner H, Buchholz G et al. Prävention und Therapie der Adipositas. Evidenzbasierte Leitlinie DDG, 2007:1-29
[3] Dietrich A, Aberle Jet al. Clinical practice guideline: Obesity surgery and the treatment of metabolic diseases. Dtsch Arztebl Int 2018;115:705–711, dio: 10.3238/arztebl.2018.0705
[4] Vidal P, Ramón JM, Goday A et al. Lack of adherence to follow-up visits after bariatric surgery: Reasons and outcome. Obes Surg 2014;24(2):179-183, doi:10.1007/s11695-013-1094-9
[5] Moizé VL et al. Nutritional pyramid for post-gastric bypass patients. Obesity surgery 2010;20(8):1133–1141, doi: 10.1007/s11695-010-0160-9
[6] Mechanick JI, Apovian C, Brethauer S et al. Clinical practice guidelines for the perioperative nutrition, metabolic, and nonsurgical support of patients undergoing bariatric procedeure-2019 update: cosponsored by American Association of Clinical Endocrinologists/American College of Endocrinology, The Obesitiy Society, American Society for Metabolic & Bariatric Surgery, Obesity Medicine Association and American Society of Anesthesiologists. Surg Obes Relat Dis 2020;16:175
[7] Reining F, Aberle J. Surgical treatment of obesity: status quo. Internist 2014;55(12):1383-1384,1386-1388,1390, doi:10.1007/s00108-014-3557-z
[8] Handzlik-Orlik G; Holecki M et al. Nutrition management of the post-bariatric surgery patient. Nutrition in clinical practice official publication of the American Society for Parenteral and Enteral Nutrition 2015;30(3):383–392,doi: 10.1177/0884533614564995
[9] Brolin RE, La Marca LBet al. Malabsorptive gastric bypass in patients with superobesity. J Gastrointerest Surg 2022;6:195
[10] Karefylakis C et al. Vitamin D status 10 years after primary gastric bypass. Gravely high prevalence of hypovitaminosis D and raised PTH levels. Obesity surgery 2014;24(3):343–348, doi:10.1007/s11695-013-1104-y
[11] Buchwald H, Estok R et al. Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis. Am J Med 2009;122,1555-7162 (Electronic):248-256, doi:10.1016/j.amjmed.2008.09.041
[12] Vecht J, Lamers CBHW, Masclee AAM. Long-term results of octreotide-therapy in severe dumping syndrome. Clin Endocrinol (Oxf) 1999;51(5):619-624, doi:10.1046/j.1365-2265.1999.00819.x
[13] Abrahamsson N, Engström BE et al. GLP1 analogs as treatment of postprandial hypoglycemia following gastric bypass surgery: A potential new indication? Eur J Endocrinol 2013;169(6):885-889, doi:10.1530/EJE-13-0504
[14] Gribsholt SB, Pedersen AM et al. Prevalence of Self-reported Symptoms After Gastric Bypass Surgery for Obesity. JAMA Surg 2016:1-9, doi:10.1001/jamasurg.2015.5110
[15] Müller S, Runkel N. Stenosen und Ulzerationen nach bariatrischen Eingriffen. Der Chirurg 2015;86:841-846
[16] Practice Committee of American Society for Reproductive Medicine. Obesity and reproduction: an educational bulletin. Fertil Steril 2008;90(5 Suppl):21-S29, doi:10.1016/j.fertnstert.2008.08.005
[17] Teitelman M, Grotegut CAet al. The impact of bariatric surgery on menstrual patterns. Obes Surg 2006;16(11):1457-1463, doi:10.1381/096089206778870148
[18] Porat D, Dahan A. Editorial. Medication Management after Bariatric Surgery: Providing Optimal Patient Care. J Clin Med 2020;9:1511, doi:10.3390/jcm9051511
[19] Chirurgie der Adipositas und metabolischer Erkrankungen. S3-Leitlinie, Langfassung, AWMF-Registernummer: 088-001, Stand: Februar 2018
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.