
- DAZ.online
- DAZ / AZ
- DAZ 26/2020
- Weiße Flecken auf der ...
Medizin
Weiße Flecken auf der Haut
Wissenswertes zu Vitiligo
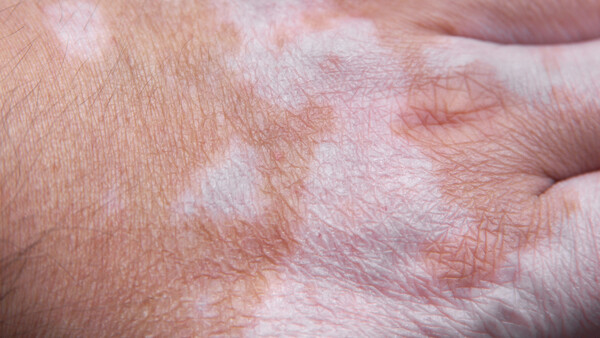
Vitiligo, die wegen ihrer charakteristischen Symptomatik auch Weißfleckenkrankheit oder Scheckhaut genannt wird, ist eine Pigmentstörung der Haut, die durch den Verlust von pigmentbildenden Zellen (Melanozyten) in unterschiedlich großen Bereichen der Oberhaut (Epidermis) gekennzeichnet ist [1 – 3]. Die Folge sind hypopigmentierte oder vollständig depigmentierte, meist scharf abgegrenzte Areale der Haut. Besonders häufig betroffen sind Gesicht, Finger, Handgelenke, Hände, Ellenbogen und Achselhöhlen, Zehen, Knöchel, Knie und Schienbeine, After und Genitalbereich sowie Bauchnabel und Brustwarzen [4]. Je nach Verteilungsmuster der Flecken und Ausprägung der Erkrankung unterscheidet man zwischen folgenden Formen [1, 5]:
- lokalisierte Vitiligo: Bei diesem Krankheitsbild sind die weißen Flecken auf einzelne Hautstellen beschränkt, vor allem in Bereichen von Narben oder Schnittverletzungen. Die Form ist nicht symmetrisch ausgebildet.
- generalisierte Vitiligo: Die Depigmentierung kann den ganzen Körper betreffen und weist oft eine symmetrische Verteilung auf. Die häufigste Unterform ist die Vitiligo vulgaris, bei der sich die Flecken über die gesamte Hautoberfläche verteilen und auch die behaarte Haut an Augenbrauen, Kopf und Wimpern betreffen können. Dieses Krankheitsbild liegt in 90% der Fälle vor. Patienten mit Vitiligo akrofaszialis, einer weiteren Unterform der generalisierten Weißfleckenkrankheit, weisen hingegen vor allem im Gesicht, insbesondere um Augen und Mund, Flecken auf. Auch Hände und Füße können betroffen sein. Bei einer universellen Vitiligo sind mehr als 80% der Hautoberfläche depigmentiert.
- Treten die Flecken nur auf einer Körperhälfte auf, spricht man von einer segmentalen Vitiligo. Sind sie hingegen an der jeweiligen Körperstelle parallel auf beiden Körperseiten symmetrisch verteilt, handelt es sich um eine nichtsegmentale Vitiligo.
Schätzungsweise leiden weltweit etwa 0,5 bis 2% der Bevölkerung unter einer Vitiligo [6], in Deutschland sind rund 500.000 Menschen davon betroffen – Frauen und Männer gleichermaßen [1]. Prinzipiell können alle Altersgruppen und Hauttypen erkranken, wobei die Vitiligo in den meisten Fällen erstmals im Alter zwischen zehn und 30 Jahren auftritt [7]. Der Verlauf ist nicht vorhersagbar: Es kann bei einigen wenigen Flecken bleiben, die sich auch spontan wieder pigmentieren können. Die Erkrankung kann aber auch kontinuierlich oder schubweise fortschreiten und noch nach Jahren spontan zum Stillstand kommen [8]. Eine lokalisierte Vitiligo bleibt in der Regel nach einem kurzen Progress relativ stabil [1].
Die Weißfleckenkrankheit ist nicht ansteckend und verursacht normalerweise keine physischen Probleme. Allerdings sind die unpigmentierten Hautstellen besonders lichtempfindlich [3]. Viele Betroffene empfinden die auffälligen Hautveränderungen als ästhetisch sehr störend und stigmatisierend, was zu schweren psychischen Belastungen und einer erheblichen Einschränkung der Lebensqualität führen kann. Gerade junge Menschen leiden oft sehr unter den Symptomen der Erkrankung und scheuen sich dann aus Scham z. B. vor sozialen Kontakten und ersten Partnerschaften oder trauen sich nicht mehr, in die Schule oder zu Freizeitveranstaltungen zu gehen [8].
Wie entsteht eine Vitiligo und welche Risikofaktoren gibt es?
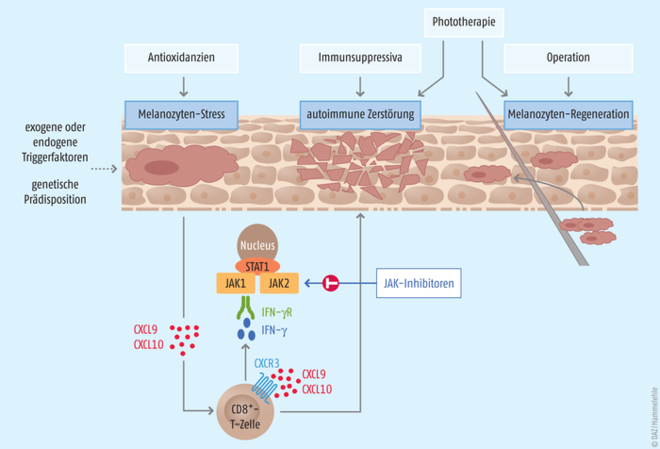
Die genauen Ursachen für die Entstehung der Erkrankung sind bislang noch nicht abschließend geklärt [9]. Man geht jedoch davon aus, dass Vitiligo eine Erkrankung ist, bei der viele verschiedene Faktoren eine auslösende Rolle spielen können. Nach der gängigsten Theorie wird dann eine Autoimmunreaktion in Gang gesetzt, an der unter anderem der sogenannte JAK-STAT-Signalweg (Januskinase-Signal Transducers and Activators of Transcription-Signalweg) beteiligt ist (Abb. 1). Im Einzelnen wird dabei folgender Ablauf vermutet [9 – 14]:
- Genetische Veranlagung in Kombination mit Umweltfaktoren und intrinsischen Störungen tragen zu einem erhöhten oxidativen Stress der Melanozyten bei. Dadurch bedingt wird in der Haut eine Immunantwort aktiviert, in deren Folge die Hautzellen der Epidermis (Keratinozyten) die Signalproteine Chemokinligand 9 und 10 (CXCL9 und CXCL10) freisetzen.
- Diese sorgen über ihren Rezeptor CXCR3 dafür, dass zytotoxisch wirkende CD8+-T-Zellen (Cluster of Differentiation 8+-T-Zellen) rekrutiert werden, die wiederum den Entzündungsmediator Interferon gamma (IFN-γ) vermehrt bilden und freisetzen.
- IFN-γ aktiviert über seinen Rezeptor (IFN-γR) den JAK-STAT-Signalweg, was dazu führt, dass die Keratinozyten noch mehr CXCL9 und CXCL10 bilden.
- Im Ergebnis werden weitere CD8+-T-Zellen rekrutiert, die sich innerhalb der Epidermis anhäufen und dort die Melanozyten angreifen und zerstören. Dadurch bilden sich in den betroffenen Hautarealen die charakteristischen pigmentarmen bzw. pigmentfreien Flecken aus.
Abb. 1: Pathogenese und Angriffspunkte für eine Therapie bei Vitiligo (nach [9 - 14]). Möglich sind verschiedene Formen der Bestrahlung, die die autoimmune Zerstörung der Melanozyten hemmen und deren Regeneration fördern, Glucocorticosteroide und Calcineurininhibitoren, die immunmodulierend wirken und somit ebenfalls die Autoimmunreaktion regulieren sowie Antioxidativa, die den oxidativen Stress reduzieren. Zudem können mittels Operation gesunde Hautbereiche in die betroffenen Areale implantiert werden. Der JAK-Inhibitor Ruxolitinib hat sich in ersten Studien als vielversprechender neuer Therapieansatz gezeigt; genaue Erläuterung der Wirkmechanismen siehe S. 58 (nach [9 - 14]).
Ein Hinweis auf die Beteiligung des Immunsystems bei der Pathogenese ist auch die Tatsache, dass Vitiligo oftmals in Verbindungen mit anderen Autoimmunkrankheiten auftritt, z. B. Morbus Basedow (Schilddrüsenüberfunktion), Hashimoto-Thyroiditis (chronische Schilddrüsenentzündung), perniziöse Anämie (Störung der Aufnahme von Vitamin B12), Alopezia areata (kreisrunder Haarausfall), Morbus Addison (Funktionsverlust der Nebennierenrinde) oder Diabetes mellitus vom Typ 1 [2, 4, 15]. Die Vitiligo kann spontan auftreten, die Neigung kann aber auch erblich bedingt sein [2, 4]. So haben rund ein Viertel der Patienten Verwandte, die ebenfalls daran erkrankt sind [16]. In den letzten Jahren wurde eine Reihe von Genen gefunden, die insbesondere bei Patienten mit Vitiligo mutiert sind. Als Folge dieser Mutationen können sich vermehrt freie Radikale in der Haut anreichern, die dann unter Umständen die oben beschriebene Autoimmunreaktion in Gang setzen. Menschen mit solchen mutierten „Suszeptibilitätsgenen“ sind somit für eine Vitiligo „empfänglicher“. Neben der genetischen Prädisposition gibt es weitere Triggerfaktoren, die die Bildung freier Radikale fördern und damit die Entstehung beziehungsweise Verschlechterung einer Vitiligo auslösen können. Hierzu gehören Infekte, Verletzungen, Entzündungen (z. B. infolge eines Sonnenbrands), psychischer Stress, Nicotin oder auch hormonelle Veränderungen, z. B. bedingt durch eine Schwangerschaft [8].
Wie wird eine Vitiligo erkannt?
Wenn weiße Flecken oder andere Veränderungen auf der Haut auftreten, sollte der Betroffene in jedem Fall einen Hautarzt aufsuchen [1]. Die Hautfleckenkrankheit kann in der Regel bereits aufgrund des typischen Erscheinungsbildes diagnostiziert werden [2, 4]. Um eine Vitiligo im Anfangsstadium oder auch bei hellen Hauttypen besser zu erkennen, können die Flecken mittels UV-A-Licht (Wood-Licht) untersucht werden. Dadurch werden die Hautpigmente hervorgehoben [2, 4]. In seltenen Fällen wird eine Gewebeprobe des betroffenen Areals entnommen und anschließend histologisch beurteilt [1]. Wenn dabei kein braunes Hautpigment in den Zellen erkennbar ist, deutet dies auf eine Vitiligo hin. Es kann auch sinnvoll sein, die Augen der Patienten zu untersuchen, da diese bei einer Hautfleckenkrankheit unter Umständen mitbetroffen sind. Eine Blutuntersuchung ist eventuell ebenfalls indiziert, um so mögliche Begleiterkrankungen wie eine Schilddrüsenstörung oder Diabetes mellitus zu erkennen bzw. auszuschließen.
Wie kann die Krankheit behandelt werden?
Die Vitiligo ist bislang nicht heilbar. Eine vollständige, dauerhafte Repigmentierung der betroffenen Hautareale kann also noch nicht erreicht werden. Auch eine gezielte Prävention ist bisher nicht möglich. Da starke Sonnenbrände den Ausbruch der Weißfleckenkrankheit begünstigen können, sollten diese durch entsprechende Schutzmaßnahmen vermieden werden. Auch Stress sollte möglichst reduziert werden, da dieser die Erkrankung ebenfalls fördert. Ziel einer Therapie ist es, das Fortschreiten der Erkrankung zu verhindern und bereits bestehende depigmentierte Bereiche wieder zu verkleinern. Hier gibt es prinzipiell drei mögliche Ansatzpunkte für entsprechende Behandlungsmaßnahmen (Abb. 1):
- Reduzierung des oxidativen Melanozyten-Stresses als Auslöser der Autoimmunreaktion
- unmittelbare Unterdrückung der Autoimmunreaktion und damit Hemmung der Melanozyten-Zerstörung
- Förderung der Melanozyten-Regeneration, um so eine Repigmentierung zu ermöglichen
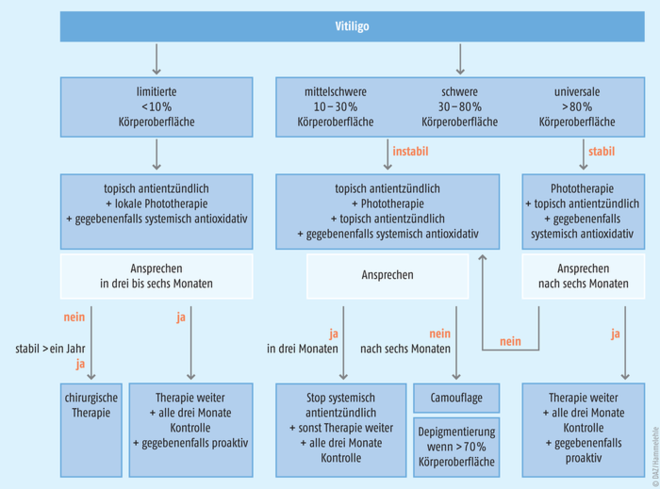
Hierzu stehen verschiedene – nichtmedikamentöse und medikamentöse ‒ Behandlungsoptionen zur Verfügung, auf deren Basis auch ein Therapiealgorithmus für Vitiligo vorgeschlagen wird (Abb. 2) [12].
Bestrahlungstherapien
Eine Phototherapie kann zum einen der autoimmunen Zerstörung von Melanozyten entgegenwirken und zum anderen die Regeneration neuer pigmentbildender Zellen fördern. Zum Einsatz kommen ‒ je nach Ausprägung der Vitiligo, nach deren Verlauf und nach Hauttyp ‒ verschiedene Formen der Bestrahlungstherapie [3, 12, 15, 17]:
- Bei der Schmalspektrum-UV-B-Therapie werden die betroffenen Hautareale mit UV-B-Licht (311 nm) bestrahlt. Dies ist die Behandlung der 1. Wahl bei ausgedehnter oder progredienter Vitiligo und führt in bis zu 75% der Fälle zu einer Repigmentierung. Zudem haben die UV-B-Strahlen eine immunsuppressive Wirkung. Diese Form der Behandlung kann mit Handgeräten und ‒ nach entsprechender Einweisung ‒ auch als Heimtherapie durchgeführt werden.
- Eine andere Option bietet die Lasertherapie mit sogenannten Excimer-Lasern ‒ Gas-Laser, die elektromagnetische Strahlung im ultravioletten Wellenlängenbereich (308 nm) erzeugen können. Diese Geräte kommen bei mittelschwerer Vitiligo ohne oder mit nur geringer Progression zum Einsatz. Die Behandlung wird über sechs bis zwölf Monate durchgeführt.
- Die Photochemotherapie ‒ eine Kombination von Bestrahlung und photosensibilisierenden Substanzen ‒ stellt eine weitere Behandlungsalternative dar. So ist die Gabe von Psoralenen plus UV-A-Licht (PUVA) insbesondere bei Patienten mit dunklem Hauttyp und Läsionen an Gesicht und Hals ein wirkungsvolles Verfahren. Durch eine PUVA kann eine Repigmentierung in bis zu 60% der Fälle erreicht werden. Die Psoralene werden eingenommen, können aber auch als Creme oder in Form eines Bads äußerlich auf die Haut aufgebracht werden. Allerdings kann es infolge einer Photochemotherapie ‒ ausgelöst durch Sonnenlicht oder Solariumbesuch ‒ zu großflächigen Verbrennungen kommen. Zudem steigt das Risiko, an bestimmten Formen von Hautkrebs zu erkranken, um ein Vielfaches. Daher sollte der Patient vor der Therapie vom behandelnden Arzt ausführlich über potenzielle Risiken aufgeklärt werden. Als Off-Label-Use kommen neben Psoralenen auch Phenylalanin (PAUVA) und Khellin (KUVA) als Photosensibilisatoren zum Einsatz.
Sonstige nichtmedikamentöse Therapien
Eine Operation, bei der pigmentiertes Hautgewebe bzw. Melanozyten aus nicht betroffenen Hautbereichen transplantiert werden, kann z. B. bei Patienten indiziert sein, die eine stabile Vitiligo mit kleineren Läsionen aufweisen und nicht auf andere Therapien angesprochen haben [2, 4, 12]. Hier können unterschiedliche chirurgische Techniken zum Einsatz kommen, z. B. die Gewebeverpflanzung von Stanz-, Blasen-, Spalthaut-, Haarfollikeltransplantaten oder die Zelltransplantation von gezüchteten Melanozyten/Epidermiszellen [12].
Das Bleichen der nicht betroffenen Hautstellen durch wiederholtes Auftragen einer starken Hydrochinon-Creme über Wochen oder Jahre kann für manche Menschen ebenfalls eine Alternative sein, wenn große Hautpartien von Vitiligo betroffen sind. Der so entstandene Pigmentverlust ist jedoch nicht mehr umkehrbar und die Creme ist zudem sehr hautreizend. Daher sollte vorher versuchsweise ein kleinerer Hautbereich behandelt werden [2, 4].
Durch kosmetische Maßnahmen wie Camouflage (korrektive Kosmetika) und Permanent-Make-up ‒ eine Behandlung, die durch Mikropigmentierung ein wasserfestes, wischfestes und für lange Zeit bestehendes Make-up vortäuscht ‒ lassen sich entstellende Flecken überdecken.
Medikamentöse Behandlungsansätze
Von der europäischen Arzneimittelbehörde sind bislang keine Medikamente spezifisch zur Therapie von Vitiligo zugelassen [18]. In der Praxis werden jedoch häufig topisch applizierbare Glucocorticosteroide eingesetzt, die ‒ bei gleichzeitiger Sonnenexposition der betroffenen Hautareale ‒ in 75% der Fällen zur Repigmentierung führen [12]. Beispiele hierfür sind Betamethasonvalerat (z. B. Betnesol®-V), Clobetasolpropionat (z. B. Dermoxin®) und Mometasonfuroat (z. B. Ecural®), die als Creme, Salbe, Emulsion oder Lösung angeboten werden. Diese Präparate wirken im Bereich der betroffenen Hautareale antientzündlich und immunmodulierend, das heißt, sie setzen an der Regulation der Autoimmunreaktion an. Die Voraussetzung für eine erfolgreiche Behandlung ist jedoch, dass der Wirkstoff über mehrere Monate hochdosiert aufgetragen wird, was wiederum Hautschädigungen zur Folge haben kann. Topische Glucocorticosteroide werden auch in Kombination mit einer Schmalspektrum-UV-B-Therapie oder einer Lasertherapie gegeben, um z. B. ansonsten schwer therapierbare Bereiche wie knöcherne Vorsprünge wirksam behandeln zu können [16]. Bei ausgedehnter Vitiligo mit raschem Fortschreiten kommt die Einnahme von oralen Glucocorticosteroiden wie Prednisolon oder Dexamethason in Betracht, um das Fortschreiten der Erkrankung zu stoppen. Dabei werden mit der Minipulstherapie, der Niedrigdosis-Therapie oder der Hochdosis-Stoßtherapie verschiedene Therapieschemata angewendet [12].
Topische Calcineurininhibitoren wie Pimecrolimus (z. B. Elidel® Creme) oder Tacrolimus (z. B. Protopic® Salbe) können als Immunmodulatoren alternativ zu den topischen Glucocorticoiden eingesetzt werden. Dabei zeigen Tacrolimus und Pimecrolimus in Studien keinen signifikanten Unterschied hinsichtlich ihrer Effektivität. Ergänzend zur Behandlung mit Calcineurininhibitoren wird eine moderate Sonnenlichtexposition empfohlen [12].
In einzelnen Studien wurde auch die Behandlung von Vitiligo mit systemisch eingesetzten Antioxidanzien untersucht. So erwies sich in einer kontrollierten Doppelblindstudie an insgesamt 47 Vitiligo-Patienten die Behandlung mit einem standardisierten Extrakt aus der Rinde oder den Blättern von Ginkgo biloba als wirksam. Im Vergleich zu Placebo konnte das aktive Fortschreiten der Depigmentierung bei den mit dem Ginkgo-Präparat behandelten Patienten signifikant reduziert werden (p = 0,006). In zehn Fällen wurde durch die Therapie zudem eine vollständige Repigmentierung erreicht, während dies nur bei zwei Patienten der Placebogruppe der Fall war [19]. Ginkgo biloba und auch andere systemische Antioxidanzien wie Vitamin E und Polypodium leucotomos (Goldtüpfelfarn) scheinen vor allem in Kombination mit einer Phototherapie günstig bei Vitiligo zu wirken [12].
Mögliche Alternativen für die Zukunft: JAK-Inhibitor Ruxolitinib und andere Substanzen
Ein neuer, vielversprechender Therapieansatz bei Vitiligo bietet die topische Behandlung der betroffenen Hautareale mit Ruxolitinib, das als Jakavi® in Deutschland bereits zur Behandlung der Myelofibrose und der Polycythaemia vera zugelassen ist [20]. Die Substanz wirkt als Inhibitor der Januskinasen 1 und 2 (JAK1/JAK2-Inhibitor) und bremst so die an der Pathogenese der Vitiligo beteiligte Autoimmunreaktion sowie die damit verbundenen Entzündungen aus, die durch eine Überaktivierung des JAK-STAT-Signalwegs verursacht werden (Abb. 1). Dass die Patienten von einer solchen Therapie profitieren können, zeigen die Zwischenergebnisse einer aktuellen Untersuchung [21]. In die Doppelblindstudie wurden 157 erwachsene Vitiligo-Patienten eingeschlossen, bei denen mindestens 0,5% des Gesichts sowie mindestens 3% des restlichen Körpers von der Depigmentierung betroffen waren. Den Teilnehmern wurde ‒ nach Randomisierung ‒ eine Creme mit Ruxolitinib in verschiedenen Konzentrationen (0,15%, 0,5% bzw. 1,5%, jeweils einmal täglich oder 1,5%, zweimal täglich) oder stattdessen Placebo auf die betroffenen Hautstellen aufgetragen. Nach 24 Wochen wurden die Patienten der Placebogruppe sowie der niedrigdosierten Ruxolitinib-Gruppe (0,15%, einmal täglich) nach dem Zufallsprinzip auf die übrigen Studienarme verteilt. Primärer Studienendpunkt war der Anteil der Patienten mit einer Verbesserung der Gesichtsläsionen um mindestens 50% (F-VASI-50: Facial Vitiligo Area Severity Index-50). Sekundäre Endpunkte waren der Anteil der Patienten mit einer Verbesserung der Läsionen im gesamten Körperbereich um mindestens 50% (T-VASI-50: Total Vitiligo Area Scoring Index-50), der Anteil der Patienten, die gemäß F-PhGVA (Facial Physician Global Vitiligo Assessment) keine oder fast keine Anzeichen einer Vitiligo aufwiesen, sowie die Sicherheit und Verträglichkeit der Therapie. Die Auswertung der Daten nach einer Studiendauer von 52 Wochen brachte folgende Ergebnisse:
- Bis zur Woche 24 zeigten unter Ruxolitinib signifikant mehr Patienten ein Therapieansprechen gemäß F-VASI-50 als unter Placebo. Dabei wurden die stärksten Effekte mit Ruxolitinib-Creme in hohen Dosierungen von 1,5% einmal täglich und zweimal täglich erzielt (50% bzw. 45% vs. 3% unter Placebo; p < 0,001). Bis zur Woche 52 konnte das Ansprechen weiter verbessert werden.
- In Woche 52 zeigten unter Ruxolitinib ‒ je nach Dosierung ‒ bis zu 36,4% der Patienten eine Repigmentierung am ganzen Körper von mindestens 50% gemäß T-VASI-50.
- Einen Status von (fast) vollständiger Läsionsfreiheit gemäß F-PhGVA erreichten nach 24 Wochen nur Patienten, die Ruxolitinib-Creme erhalten hatten (von 3,2% bis 13,3%, je nach Dosierung). In der Placebogruppe konnten die Anzeichen der Vitiligo hingegen bei keinem Patienten derart verbessert werden. Nach 52 Wochen waren ‒ je nach Konzentration der Ruxolitinib-Creme ‒ bis zu 21,2% der Patienten (fast) läsionsfrei.
- Gleichzeitig wurde die topische Behandlung mit der Ruxolitinib-Creme in allen Dosierungen gut vertragen. Klinisch signifikante Reaktionen am Applikationsort oder schwerwiegende behandlungsbedingte Nebenwirkungen wurden bis zur 52. Woche nicht festgestellt.
Die Monotherapie mit Ruxolitinib-Creme führte also bereits nach 24 Wochen zu einer substanziellen Repigmentierung der Hautläsionen im Gesicht und auf dem gesamten Körper. Bis zur Woche 52 verbesserten sich die klinischen Symptome unter der Behandlung weiterhin kontinuierlich, wobei die Patienten am meisten von der höchsten Dosierung profitierten. Gleichzeitig war die Ruxolitinib-Creme in allen Konzentration auch noch nach 52 Wochen gut verträglich und es traten keine therapiebedingten schweren Nebenwirkungen auf. Diese Daten deuten darauf hin, dass Ruxolitinib-Creme für Patienten mit Vitiligo in Zukunft eine wirksame Behandlungsoption darstellen könnte.
Neben Ruxolitinib gibt es noch weitere medikamentöse Therapieansätze mit Potenzial. So konnte oral gegebenes Tofacitinib, ebenfalls ein JAK-Inhibitor, der als Xeljanz® bereits zur Behandlung der rheumatoiden Arthritis angeboten wird [22], in einer Fallserie bei fünf von zehn Vitiligo-Patienten eine Repigmentierung erreichen, aber nur in Hautarealen mit gleichzeitiger Sonnenexposition [11]. Auch der orale Phosphodiesterase-4-Hemmer Apremilast, der unter dem Namen Otezla® für die Behandlung von Psoriasis und Psoriasis-Arthritis zugelassen ist, zeigte in Fallstudien günstige Effekte auf die Progression der Vitiligo [23]. Ein experimenteller Ansatz zur Behandlung der Vitiligo ist der Melanocortin-Rezeptor-Agonist Afamelanotid, der die Melanin-Bildung und somit die Hautpigmentierung fördert [12, 15]. Die subkutan injizierbare Substanz wurde ‒ in Kombination mit einer Schmalspektrum-UVB-Therapie ‒ im Rahmen von Studien bereits erfolgreich eingesetzt [24].
Auf einen Blick
- Die Vitiligo ist eine Pigmentstörung der Haut, die durch den Verlust an Melanozyten gekennzeichnet ist und in unterschiedlicher Ausprägung auftreten kann. Etwa 0,5 bis 2% der Menschen weltweit sind davon betroffen.
- Die Ursache ist noch nicht abschließend geklärt. Es wird aber davon ausgegangen, dass es sich um eine Autoimmunerkrankung handelt, in deren Verlauf die pigmentbildenden Melanozyten zerstört werden. Genetische Prädisposition sowie andere exogene und endogene Faktoren spielen als Trigger vermutlich eine Rolle.
- Die Diagnose kann in der Regel anhand der charakteristischen Symptomatik gestellt werden.
- Die Vitiligo ist bisher nicht heilbar. Durch Bestrahlungstherapien gegebenenfalls in Kombination mit photosensibilisierenden Substanzen sowie durch Arzneimittel wie Glucocorticosteroiden oder Calcineurininhibitoren kann ein Fortschreiten gestoppt bzw. eine Repigmentierung der betroffenen Hautareale erreicht werden.
- Der JAK-Inhibitor Ruxolitinib, der an dem für die Autoimmunreaktion wichtigen JAK-STAT-Signalweg ansetzt, hat in ersten Studien gezeigt, dass er ein vielsprechender neuer Ansatz zur Behandlung sein könnte.
Neue deutsche Leitlinie erwartet
Aktuell gibt es in Deutschland noch keine Guidelines mit Empfehlungen für die Diagnostik und Therapie der Vitiligo. Derzeit wird jedoch unter Federführung der Deutschen Dermatologischen Gesellschaft (DDG) eine entsprechende Leitlinie erarbeitet, die nach Auskunft von Prof. Dr. Markus Böhm, dem Vorsitzenden des Leitlinien-Teams, voraussichtlich bis Ende Juni 2020 fertiggestellt sein wird. |
Literatur
[1] Vitiligo (Weißfleckenkrankheit). MedSpecialists. www.med-specialists.com/behandlungen/vitiligo/, Abruf am 20. April 2020
[2] Shinjita D. Vitiligo. MSD Manual, Ausgabe für medizinische Fachkreise, Merck Sharp & Dohme Corp. www.msdmanuals.com/de-de/profi/erkrankungen-der-haut/pigmentierungsstörungen/vitiligo, Abruf am 20. April 2020
[3] Vitiligo. DocCheck-Flexikon. www.flexikon.doccheck.com/de/Vitiligo, Abruf am 20. April 2020
[4] Shinjita D. Vitiligo. MSD Manual, Ausgabe für Patienten, Merck Sharp & Dohme Corp. www.msdmanuals.com/de-de/heim/hauterkrankungen/pigmentstörungen/vitiligo, Abruf am 20. April 2020
[5] Vitiligo. NetDoktor. www.netdoktor.de/krankheiten/vitiligo/, Abruf am 22. April 2020
[6] Krüger C, Schallreuter KU. A review of the worldwide prevalence of vitiligo in children/adolescents and adults. Int J Dermatol 2012;51:1206-1212
[7] Vitiligo (Weißfleckenkrankheit) – Ursachen, Symptome, Verlauf & Therapie. Online Hautarzt – AppDoc, Smart Health Heidelberg GmbH. www.online-hautarzt.net/vitiligo/, Abruf am 20. April 2020
[8] Vitiligo: Wenn gescheckte Haut zum Stigma wird. Berufsverband der Deutschen Dermatologen (BVDD). www.bvdd.de/aktuelles-presse/presse-newsletter/details/news/vitiligo-wenn-gescheckte-haut-zum-stigma-wird/, Abruf am 20. April 2020
[9] Bergqvist C, Ezzedine K. Vitiligo: A Review. DRM 2020;1-22 Online Vorveröffentlichung 10. März 2020
[10] Rashighi M, Harris JE. Vitiligo Pathogenesis and Emerging Treatments. Dermatologic Clinics 2017;35:257-265
[11] Liu LY, Strassner JP, Refat MA, Harris JE, King BA. Repigmentation in vitiligo using the Janus kinase inhibitor tofacitinib may require concomitant light exposure. Journal of the American Academy of Dermatology 2017;77:675-682.e1
[12] Bleuel R, Eberlein B. Therapeutisches Management bei Vitiligo. Journal der deutschen dermatologischen Gesellschaft 2018;16:1309-1314
[13] Strassner JP, Harris JE. Understanding mechanisms of autoimmunity through translational research in vitiligo. Current Opinion in Immunology 2016;43:81-88
[14] Howell MD, Kuo FI, Smith PA. Targeting the Janus Kinase Family in Autoimmune Skin Diseases. Front Immunol 2019;10:2342
[15] Vitiligo (Übersicht). Altmeyers Enzyklopädie Medizin. www.enzyklopaedie-dermatologie.de/dermatologie/vitiligo-ubersicht-4286, Abruf am 23. April 2020
[16] Weißfleckenkrankheit (Vitiligo). DocMedicusVerlag. www.gesundheits-lexikon.com/Haut-Haare-Naegel/Weissfleckenkrankheit-Vitiligo/, Abruf am 21. April 2020
[17] PUVA. DocCheck-Flexikon. www.flexikon.doccheck.com/de/PUVA, Abruf am 23. April 2020
[18] Fahrenhold M. Neuer Therapieansatz für Vitiligo. hautnah dermatologie 2019;35:64-64
[19] Parsad D, Pandhi R, Juneja A. Effectiveness of oral Ginkgo biloba in treating limited, slowly spreading vitiligo. Clin Exp Dermatol 2003;28:285-287
[20] Fachinformation Jakavi®, Stand Mai 2019
[21] Harris JE et al. Efficacy and Safety of a 52-Week, Randomized, Double-Blind Trial of Ruxolitinib Cream for theTreatment of Vitiligo. 28th European Academy of Dermatology and Venereology (EADV) Congress October 9−13, 2019; Madrid, Spain
[22] Fachinformation Otezla®, Stand Januar 2020
[23] Majid I, Imran S, Batool S. Apremilast is effective in controlling the progression of adult vitiligo: A case series. Dermatol Ther 2019;32:e12923
[24] Lim HW, Grimes PE, Agbai O, Hamzavi I, Henderson M, Haddican M, Linkner RV, Lebwohl M. Afamelanotide and narrowband UV-B phototherapy for the treatment of vitiligo: a randomized multicenter trial. JAMA Dermatol 2015;151:42-50



























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.