
- DAZ.online
- DAZ / AZ
- DAZ 32/2019
- Alles eine Frage der ...
Beratung
Alles eine Frage der Blickrichtung
Schieltherapie bei Kindern
Unter Schielen (Strabismus), das zu den funktionellen Sehstörungen zählt, wird ein Stellungsfehler der Augen verstanden, bei dem die beiden Sehachsen voneinander abweichen, die Augen also nicht wie gewöhnlich auf den gleichen Punkt ausgerichtet sind. Ausmaß und Richtung dieser Fehlstellung können sehr unterschiedlich sein (Abb. 1). Ein Innenschielen (Strabismus convergens oder Esotropie) ist dreimal häufiger als ein Außenschielen (Strabismus divergens oder Exotropie). Mit diesen Schielformen kann zusätzlich eine Höhenabweichung des Auges nach oben oder unten (Strabismus verticalis oder Vertikalotropie) einhergehen.
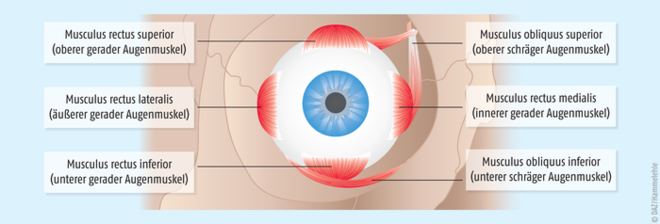
Am sogenannten Begleitschielen (Strabismus concomitans), bei dem der Schielwinkel bei allen Augenbewegungen konstant bleibt, das schielende Auge also die Bewegung des gesunden Auges mitmacht, leiden ungefähr 5% aller Kinder – in über der Hälfte der Fälle vor Erreichen des dritten Lebensjahres. Daher spielt der Pädiater bei der Entdeckung von Strabismus eine zentrale Rolle. Neben dem typischen Symptom des Schielens – einer ungewöhnlichen Blickrichtung – kneifen Kinder oft die Augen zusammen oder decken mit einer Hand ein Auge ab. Weitere Hinweise auf Schielen liefern das Schiefhalten des Kopfes oder akut auftretendes Stolpern und Vorbeigreifen an Gegenständen. Als Hauptursache für die Fehlstellung ist von einem Ungleichgewicht im Muskelzug der äußeren Augenmuskeln auszugehen (Abb. 2). Durch das Schielen entstehen Doppelbilder, gegen die sich das kindliche Gehirn wehrt. Dazu unterdrückt es den Seheindruck des schielenden Auges. Wird dieses ständig „abgeschaltet“, ist räumliches Sehen nicht möglich. Zudem kann das schielende Auge nicht die normale Sehschärfe entwickeln, und es entsteht eine Sehschwäche (Amblyopie). Der Bundesverband der Augenärzte Deutschland (BVA) geht davon aus, dass etwa 60% aller schielenden Kinder auch von einer Amblyopie betroffen sind. Oft spielt eine familiäre Veranlagung eine Rolle. Das Vererbungsrisiko für Strabismus und Amblyopie liegt bei 20%, wenn ein Elternteil schielt, bei 50%, wenn beide Elternteile schielen und in beiden Fällen die Weitsichtigkeit des Kindes über 3 Dioptrien beträgt.
Nur der Augenarzt bringt Klarheit
Der Zeitpunkt einer ophthalmologischen Untersuchung ist je nach Risikofaktoren festzusetzen. Liegt eine bekannte Amblyopie oder Strabismus in der Familie vor, sollte ein Baby mit sechs bis zwölf Monaten untersucht werden. Ansonsten wird in der Leitlinie des Bundesverbands der Augenärzte Deutschlands eine umfassende augenärztliche Grunduntersuchung spätestens mit 30 bis 42 Monaten empfohlen, um Schielen und Fehlsichtigkeiten zu erkennen. Die Anamnese sollte das Abfragen familiärer Augenerkrankungen einschließen und ebenso die Orientierung des Kindes sowie sein Verhalten im Kindergarten oder in der Schule bzw. bei Tag und in der Dämmerung berücksichtigen. Die Diagnostik erfolgt altersangepasst. Bei Säuglingen und Kleinkindern werden unter anderem die Hornhautlichtreflexe nach Hirschberg getestet. Hierbei beobachtet der Augenarzt aus 30 Zentimetern Entfernung die Lichtreflexe seines Visitenlämpchens auf den Pupillen. Befinden sich die Reflexe nicht an identischen Positionen, liegt ein Schielwinkel vor. Bei älteren Kindern kann mit dem Abdecktest festgestellt werden, ob es sich um Schielen eines Auges oder beider Augen handelt. Mit verschiedenen weiteren Methoden (z. B. Vorhalten von Prismengläsern) lässt sich zudem der jeweilige Schielwinkel ausmessen. Die Untersuchungen finden entweder im Rahmen der normalen Sprechstunde statt, oder die Patienten werden in eine gesonderte Sprechstunde, die sogenannte „Sehschule“ einbestellt, in der eine speziell ausgebildete Orthoptistin den Arzt bei der Untersuchung der Patienten unterstützt.
Therapie
Das Begleitschielen sollte im Kindesalter so früh wie möglich behandelt werden. Die Therapie erfolgt schrittweise. Falls ein unkorrigierter Sehfehler besteht, bekommt das Kind zunächst eine Brille angepasst. Zusätzlich muss das schielende Auge im Rahmen einer Okklusionstherapie trainiert werden. Eine Verbesserung des Sehvermögens mittels Okklusion ist nur in der sogenannten sensitiven Phase bis zum zehnten Lebensjahr möglich. Nur in diesem begrenzten Zeitfenster können die wesentlichen visuellen Funktionen in der Sehbahn und dem Kortex angelegt werden. Danach ist der Erwerb des vollen Sehvermögens abgeschlossen. Bei der Okklusionsbehandlung wird das besser sehende Auge zeitweilig mit einem Augenpflaster abgeklebt, um das sehschwache Auge zu aktivieren und trainieren. Für eine erfolgreiche Behandlung ist es wichtig, dass die Kinder die mit dem Augenarzt abgestimmten Tragezeiten konsequent einhalten. Die Okklusionsdauer richtet sich vor allem nach dem Schweregrad der Amblyopie und dem Alter des Kindes. Als Faustregel gilt: Im ersten Lebensjahr sollte ein Kind das Pflaster bis zur Hälfte der Wachzeit tragen. Ältere Kinder dürfen das Augenpflaster länger aufkleben, in der Regel so viele Stunden pro Tag, wie das Kind alt ist, ein vierjähriges Kind z. B. vier Stunden pro Tag. Die Okklusionstherapie ist ausschleichend zu beenden. Zunächst wird die Tragedauer der Pflaster auf eine Zeitspanne reduziert, die ausreicht, um den erreichten Visus zu erhalten – etwa zwei Tage pro Woche oder zwei Stunden pro Tag. Eine Okklusionsbehandlung kann beendet werden, wenn der bestmögliche Visus erreicht ist und bei Kontrollen stabil bleibt. Augenärztliche Kontrollen sollten regelmäßig, bei Schulkindern etwa halbjährlich, erfolgen. Ist die Sehschwäche behoben, kann eine Schieloperation zur Beseitigung bzw. Reduzierung der Schielstellung sinnvoll sein. Bei solch einer Operation werden Augenmuskeln verkürzt oder verlagert, so dass die Stellung der Augenachsen wieder zusammenpasst. In manchen Fällen ist dadurch auch eine Verbesserung des räumlichen Sehens zu erreichen.
Verordnungs- und Erstattungsfähigkeit von Okklusionspflastern
Okklusionspflaster sind zum Verbrauch bestimmte Hilfsmittel (vorläufige Hilfsmittel-Nr.: 25.21.36.4.900). Im Hilfsmittelverzeichnis lassen sie sich unter der Produktgruppe Sehhilfen (25) finden. Hierzu wurde in der Produktuntergruppe Schieltherapeutika (25.21.36) die Produktart Okklusionspflaster (25.21.36.4) eingerichtet. Liegt eine augenärztliche Verordnung für die Okklusionspflaster vor, besteht ein rechtlicher Anspruch auf volle Kostenübernahme durch die gesetzliche Krankenversicherung gemäß § 17 Absatz 1 und 9 der Hilfsmittel-Richtlinie. Hier heißt es: „Therapeutische Sehhilfen zur Behandlung einer Augenverletzung oder Augenerkrankung sind (...) bei bestehender medizinischer Notwendigkeit verordnungsfähig. (...). Verordnungsfähig sind vorrangig Okklusionspflaster (...) als Amblyopietherapeutika.“ Bei der Ausstellung des Rezeptes sind einige wichtige Kriterien zu beachten (siehe Kasten „Das richtige Rezept“).
Das richtige Rezept
1. Hilfsmittel müssen auf einem separaten Rezept ausgewiesen sein. Darauf Feld Ziffer 7 ankreuzen.
2. Das Rezept sollte folgende Angaben enthalten: Bezeichnung des Hilfsmittels oder die 10-stellige, vorläufige Hilfsmittelnummer
- Größe des Hilfsmittels und Gesamtstückzahl
- Verordnungszeitraum, z. B. „Monatsbedarf“
- Diagnose
Optional:
3. Die Angabe einer Begründung für speziell ausgewählte Okklusionspflaster (z. B. „Sicherstellung einer konsequenten Therapiedurchführung“ oder „Sicherstellung einer guten Compliance“) stellt sicher, dass die Pflaster nicht substituiert werden und die Kinder ihre Lieblingspflaster in der Apotheke erhalten.
Bei einer Verordnung von Augenokklusionspflaster-Sortimenten mit individueller Motivauswahl ist das Rezept gemeinsam mit dem Bestellformular in der Apotheke abzugeben. Auf dem Bestellformular kreuzt die Augenartzpraxis die gewünschte Größe und Klebervariante an. Die Eltern markieren das Feld „Mädchen“ oder „Junge“ und wählen mit dem Kind die gewünschten Motive aus, wobei die Mindestmenge von zehn Pflastern pro Motiv zu berücksichtigen ist und die Gesamtanzahl 100 Stück (z. B. OpticludeTM Silicone, Piratoplast® Mix/Mix soft, Ortopad® soft mix) betragen muss. In der Apotheke werden die Kundennummer sowie der Apothekenstempel ergänzt und alle Angaben auf Vollständigkeit überprüft. Dann kann das Bestellformular an die entsprechende Firma gefaxt werden. Aus Datenschutzgründen werden keine Patientenrezepte übermittelt. Bei der Abgabe der Okklusionspflaster in der Apotheke müssen die Eltern den Empfang auf der Rückseite mit Datum und Unterschrift bestätigen. Im Anschluss wird das Rezept wie gewohnt mit der versichernden Krankenkasse abgerechnet.
Bunte Pflastervielfalt
Die meisten Firmen bieten verschiedene Pflastergrößen an, die sich nach dem Alter des Kindes richten und eine optimale Passgenauigkeit garantieren (Tab.). Unerwünschte Lichtreize auf das abgedeckte Auge können somit ausgeschlossen werden. Die Firma Piratoplast® hat zwei verschiedene Passformen im Sortiment: eine duale und eine klassische Form. Bei der dualen Form ist es egal, ob die Pflaster auf dem rechten oder linken Augen getragen werden, das Motiv muss nie gedreht werden. Die duale Pflasterform ist an beiden Pflasterseiten geschlitzt und findet sich im Mix-Sortiment, die klassische, nur an einer Seite geschlitzte Pflasterform in den Produkten Piratoplast® Girl/Boy soft. Darüber hinaus gibt es Augenpflaster speziell für Babys. Neben Standardpackungen in fester Sortierung mit fünf verschiedenen Pflasterdesigns (z. B. Ortopad® Cotton boys/girls mit Glitzereffekt, Ortopad® Boys/Girls mit extra dünner Lichtschutzeinlage, Ortopad® happy mit gemischten Großmotiven, OpticludeTM Comfort), gibt es Augenokklusionspflaster zum individuellen Mischen, also Sortimente mit frei wählbaren Motiven (z. B. OpticludeTM Silicone pick‘n‘mix mit 60 verschiedenen Disney Designs, Ortopad® mix mit Glitzer- oder Leuchteffekten, Ortopad® soft mix mit 3D-Effekt auf der Pflasteroberfläche). Weiterhin stehen Augenokklusionspflaster in weiß (z. B. Opticlude™ Standard-Qualität weiß, Ortopad®) oder beige (z. B. Opticlude™ Standard-Qualität hautfarben, Ortopad® skin, Pro-Ophta® Junior) mit bunten Stickern zum Selbstgestalten zur Verfügung. Über die verschiedenen Pflastergrößen und -designs hinaus bieten die Firmen unterschiedliche hypoallergene Klebervarianten an (z. B. Standard, Soft). Die Ortopad®-Pflaster verwenden einen speziellen Hot-Melt-Kleber, der erst durch einen leichten Druck und die Körpertemperatur aktiviert wird, was ein einfaches Anbringen der Schielpflaster an der gewünschten Position ermöglicht.
|
Firma
Produktname
|
Alter / Abmessung |
Motive |
Besonderheiten |
Stück |
|---|---|---|---|---|
Dr. Ausbüttel & Co. GmbH, www.drausbuettel.de/kompetenzen/okklusionstherapie/ | ||||
Piratoplast® Mix |
bis 3 Jahre / klein: 65 × 48 mm
3 bis 6 Jahre / groß: 75 × 57 mm
ab 6 Jahre / extra groß: 85 × 57 mm
|
28 |
Standardkleber
individuelle Designauswahl in 10er-Schritten
|
100 |
Piratoplast® Mix soft |
bis 3 Jahre / klein: 65 × 48 mm
3 bis 6 Jahre / groß: 75 × 57 mm
ab 6 Jahre /extra groß: 85 × 57 mm
|
28 |
hypoallergener Kleber
Individuelle Designauswahl in 10er-Schritten
|
100 |
|
Piratoplast®Girl soft
Boy soft
|
bis 3 Jahre / klein: 65 × 48 mm
3 bis 6 Jahre / groß: 75 × 57 mm
ab 6 Jahre / extragroß: 85 × 57 mm
|
5 |
hypoallergener Kleber |
50 |
Piratoplast® Baby |
groß: 72 × 57 mm |
5 |
hypoallergener Kleber
etxraweiches Oberflächenmaterial
|
50 |
Trusetal Verbandstoffwerk GmbH, www.augenpflaster.com/ | ||||
Ortopad® mix |
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
30
mit/ohne Glitzer-/Leuchteffekt
|
Individuelle Designauswahl in 10er-Schritten |
100 |
Ortopad® soft mix |
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
10
Pflasteroberfläche mit 3D-Effekt
|
Individuelle Designauswahl in 10er-Schritten |
100 |
|
Ortopad®cotton Boys
cotton Girls
|
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
5
Glitzereffekt
|
50 |
|
|
Ortopad®Girls
Boys
|
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
5 |
verstärkter Hot-Melt-Kleber |
100 |
Ortopad® happy |
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
5 |
Großmotive |
50 |
Ortopad® skin |
junior: bis 2 Jahre / 67 × 50 mm
regular: ab 4 Jahren / 85 × 59 mm
|
Sticker zum Aufkleben |
beiges Pflaster |
50 |
Ortopad®
|
junior: bis 2 Jahre / 67 × 50 mm
medium: 2 bis 4 Jahre / 76 × 54 mm
regular: ab 4 Jahren / 85 × 59 mm
|
Sticker zum Aufkleben |
weißes Pflaster |
50 |
3MTM Deutschland GmbH, www.3mdeutschland.de/3M/de_DE/opticlude-de/
| ||||
OpticludeTM Silicone pick‘n mix |
mini: bis 3 Jahre / 60 × 50 mm
midi: 3 bis 6 Jahre / 70 × 53 mm
maxi: ab 6 Jahren / 80 × 57 mm
|
60 |
individuelle Designauswahl in 10er-Schritten
Silikonhaftung
|
100 |
OpticludeTM Comfort |
mini: bis 3 Jahre / 60 × 50 mm |
für Mädchen: Micky Maus, Winnie Puh
für Jungen: Jake und die Nimmerland Piraten
|
weiches Comfort Pad
besonders hautfreundlich
|
100 |
OpticludeTM Comfort |
midi: 3 bis 6 Jahre / 70 × 53 mm |
für Mädchen: Disney Prinzessin
für Jungen: Cars
|
weiches Comfort Pad
besonders hautfreundlich
|
50
100
|
OpticludeTM Comfort |
maxi: ab 6 Jahren / 80 × 57 mm |
für Mädchen: Minnie Maus
für Jungen: Phineas und Ferb
|
weiches Comfort Pad
besonders hautfreundlich
|
100 |
OpticludeTM Standard |
mini: bis 3 Jahre / 60 × 50 mm |
für Mädchen: Winnie Puuh & Freunde
für Jungen: Micky Maus
|
100 |
|
OpticludeTM Standard |
midi: 3 bis 6 Jahre / 70 × 53 mm |
für Mädchen: Minnie Maus, Disney Prinzessin
für Jungen: Spider-Man, Avengers
|
50
100
|
|
OpticludeTM Standard |
maxi: ab 6 Jahren / 80 × 57 mm |
für Mädchen: Tinkerbell
für Jungen: Spider-Man, Avengers
|
100 |
|
OpticludeTM Standard |
mini: bis 3 Jahre / 60 × 50 mm
midi: 3 bis 6 Jahre / 70 × 53 mm
maxi: ab 6 Jahren / 80 × 57 mm
|
hautfarben
bunte Sticker
|
100 |
|
Lohmann & Rauscher GmbH & Co. KG, www.lohmann-rauscher.com/de-de/produkte/ophthalmologie/pro-ophta-junior/ | ||||
Pro-Ophta® Junior |
mini: 65 × 54 mm
maxi: 70 × 59 mm
|
hautfarben
Synthesekautschuk-Kleber
|
5
50
100
|
|
Augenpflaster richtig kleben – Tipps für Eltern
Die Haut um das Auge herum muss sauber, trocken und cremefrei sein. Zunächst wird die weiße Papierfolie vom Pflaster abgezogen und das Augenpflaster auf das geschlossene Auge aufgesetzt, so dass die weiße Innenauflage das Auge gut bedeckt. Die schmale, eingeschnittene Seite zeigt zur Nase. Zu beachten gilt, dass der Kleberand nicht auf der Augenbraue klebt. Die Pflasterränder werden dann gut angedrückt. Da die Pflaster jahreszeiten- bzw. aktivitätenbedingt unterschiedlich haften können, z. B. wenn das Kind im Sommer oder beim Toben schwitzt, kann ein Pflaster mit zu starker Klebekraft von einem Erwachsenen zuvor kurz auf dem Unterarm oder Handrücken vorgeklebt werden, bevor es dem Kind auf das Auge geklebt wird. Lässt sich das Augenpflaster nur schwer entfernen, können die Pflasterränder zuvor vorsichtig mit etwas Speiseöl betupft werden, worauf das Pflaster anschließend, beginnend an der Nase, hin zum Rand des Gesichtes, leichter zu entfernen ist. Sollte das Kind mit Hautirritationen auf das Augenpflaster reagieren, kann beispielsweise Cavilon™ Reizfreier Hautschutz vor dem Pflasterkleben auf die Haut aufgetragen werden.
Okklusion und Compliance
Um eine optimale Patientencompliance zu erzielen und damit den Therapieerfolg zu gewährleisten, ist es von entscheidender Bedeutung, dass die Kinder ihre Pflaster gern und entsprechend der augenärztlichen Verordnung tragen. Neben der Auswahl der individuellen Lieblingspflaster aus einer Vielzahl kindgerecht gestalteter Motive ist das schmerzfreie, also atraumatische Pflasterabziehen ein weiteres entscheidendes Kriterium für das Gelingen der Behandlung. Generell sollte der Kleber möglichst keine Schmerzen beim Ablösen der Pflaster verursachen, da die Kinder das Pflastertragen sonst ablehnen. Bleibt hingegen die Schmerzerfahrung aus, so kann das Stresssituationen zwischen Eltern und Kind minimieren und somit eine angstfreie Therapie ermöglichen.
Aller Anfang ist schwer
Gerade zu Beginn der Augenpflaster-Behandlung kann sich das Kind unsicher fühlen und Widerstand gegen die notwendige Therapie leisten, weil es nur mit dem sehschwachen Auge sieht und sein Blickfeld eingeschränkt ist. Es hat sich daher als sinnvoll erwiesen, das Augenpflaster zunächst im häuslichen Umfeld auszuprobieren. Zudem sollten die Eltern ihrem Kind die Notwendigkeit der Therapie erklären und ihm auch nahelegen, warum das regelmäßige Abkleben so wichtig ist. Dazu können sie Bilder aus der kindlichen Gedankenwelt benutzen und z. B. sagen: „Wie ein Fußballspieler die Beine trainieren muss, um gut schießen zu können, musst du dein Auge trainieren, um gut sehen zu können.“
Weitere Motivationstipps
Im Laufe der Therapie empfindet ein Kind das Tragen des Augenpflasters häufig als lästig und sträubt sich gegen das Aufkleben. Für eine nachhaltig erfolgreiche Therapie ist es jedoch sehr wichtig, dass das Kind motiviert bleibt und mitarbeitet. Darf ein Kind das Augenpflastermotiv selbst auswählen, wird es aktiv in die Therapiegestaltung eingebunden. Einige Firmen bieten kostenlose Poster oder Sammelbücher an, in welche die Pflaster nach dem Tragen eingeklebt werden können. Bezeichnen Eltern das Pflastertragen als „cool“, erhält das Kind eine positive Bestätigung. Da eine verbesserte Sehkraft als Endziel der Okklusionstherapie für ein Kind oft kein richtiger Anreiz ist, kann dem Kind z. B. nach einer Woche eine Belohnung (Süßigkeit, Zoobesuch, Schwimmbad etc.) in Aussicht gestellt werden. Generell gilt: Klare Strukturen wie verbindliche, gemeinsam mit dem Kind festgelegte Zeiten für das Tragen des Pflasters vereinfachen die Therapie. Somit erhält die Schielbehandlung mit Pflaster vergleichbar mit dem täglichen Zähneputzen einen festen Platz im Alltag.
Beschäftigung im Nahbereich
Erfahrungen haben gezeigt, dass die schnellsten Therapieerfolge dann erzielt werden, wenn sich das Kind während des Pflastertragens im Nahbereich konzentriert beschäftigt, z. B. beim Malen, Schreiben und Lesen, Basteln, Puzzeln und Gesellschaftsspiele spielen. Zudem kann eine Augenpflaster-App mit kindgerechten, auf verschiedene Altersstufen zugeschnittenen Gratis-Spielen für eine abwechslungsreiche Beschäftigung während der Tragezeit oder als Belohnung nach dem Pflastertragen dienen. Darüber hinaus bietet die App den Eltern separate Info-Bereiche mit Tipps, Videos und Informationen zur Unterstützung der Okklusionstherapie. |
Literatur
American Association for Pediatric Ophthalmology and Strabismus (AAPOS), www.aapos.org
Leitlinie Nr. 2: Augenärztliche Basisdiagnostik bei Kindern in den ersten zwei Lebensjahren. Stand Oktober 2011, Bundesverband der Augenärzte Deutschlands und Deutsche Ophthalmologische Gesellschaft, www.augeninfo.de/leit/leit02.pdf
Leitlinie Nr. 3: Augenärztliche Basisdiagnostik bei Kindern vom beginnenden 3. bis zum vollendeten 6. Lebensjahr. Stand Juni 2004, Bundesverband der Augenärzte Deutschlands und Deutsche Ophthalmologische Gesellschaft, www.augeninfo.de/leit/leit03.pdf
Leitlinie Nr. 7: Versorgung von Sehbehinderten und Blinden. Stand August 2011, Bundesverband der Augenärzte Deutschlands und Deutsche Ophthalmologische Gesellschaft, www.augeninfo.de/leit/leit07.pdf
Amblyopie. Leitlinie 26 a Amblyopie, S2e-Leitlinie des Bundesverbands der Augenärzte Deutschlands und der Deutschen Ophthalmologischen Gesellschaft, AWMF-Registernummer 045/009, Stand November 2010
Visuelle Wahrnehmungsstörung. Sk2-Leitlinie, AWMF-Registernummer 022-020, Stand April 2017, www.awmf.org/leitlinien/detail/ll/022-020.html
Hilfsmittelverzeichnis des GKV-Spitzenverbandes. https://hilfsmittel.gkv-spitzenverband.de/home.action
Richtlinie zur Verordnung von Hilfsmitteln in der vertragsärztlichen Versorgung – in der Fassung vom 17. Februar 2017, GKV-Spitzenverband, www.g-ba.de/downloads/62-492-1352/HilfsM-RL_2016-11-24_iK-2017-02-17.pdf
www.augenpflaster-app.de, Informationen der Dr. Ausbüttel & Co. GmbH
www.3mdeutschland.de/3M/de_DE/opticlude-de, Informationen der 3MTM Deutschland GmbH
www.piratoplast.de, Informationen der Dr. Ausbüttel & Co. GmbH
www.augenpflaster.com, Informationen der Trusetal Verbandstoffwerk GmbH

























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.