
- DAZ.online
- DAZ / AZ
- DAZ 12/2019
- Neues zum Hepatitis-...
Medizin
Neues zum Hepatitis-Alphabet
Ein Überblick über den aktuellen Wissensstand rund um Virushepatitiden
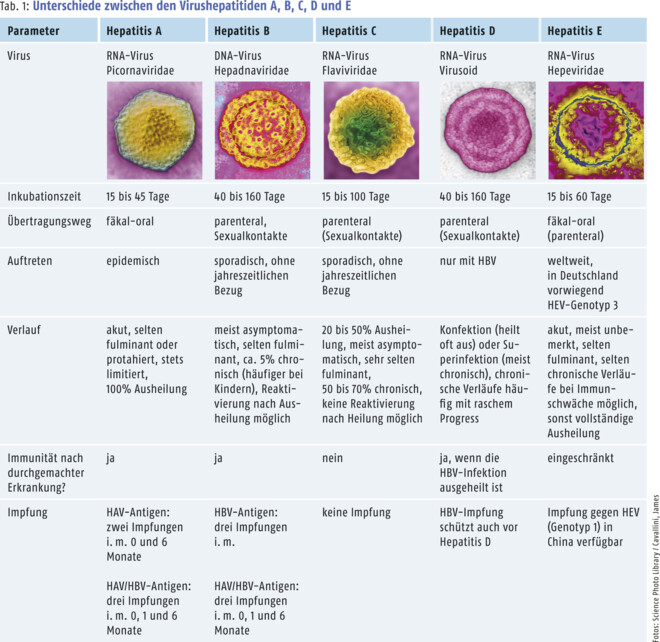
Auf dem Gebiet der Hepatitisforschung sind in den letzten Jahren große Fortschritte erzielt worden. Zu allen Hepatitis auslösenden Viren gibt es wichtige neue Erkenntnisse, für einige spektakuläre neue Behandlungsmethoden und für die meisten interessante Forschungsansätze.
Hepatitis A
Das Hepatitis-A-Virus (HAV) wurde 1973 entdeckt. Der Erreger wird meist durch Schmierinfektionen, kontaminiertes Trink- oder Badewasser sowie durch verunreinigte Nahrungsmittel übertragen. Eine Impfung schützt gegen eine Infektion mit dem Hepatitis-A-Virus. Sie wird für Reisen in Länder mit geringerem Hygienestandard empfohlen.
Patienten sind nur für einige Wochen ansteckend, aber in dieser Zeit hochinfektiös. Sie sollten daher kein Essen für andere zubereiten und Toiletten nach der Benutzung desinfizieren. Es gibt keine medikamentöse Therapie gegen Hepatitis A. Chronische Verläufe mit diesem Erreger sind nicht bekannt, und die Infektion heilt fast immer folgenlos aus. Dieser Prozess kann allerdings teilweise über Monate dauern. Selten werden schwere und sogar tödliche Verläufe beobachtet: Gefährdet sind insbesondere Senioren und chronisch Leberkranke. In den letzten Jahren kam es in der Homosexuellenszene in mehreren europäischen Großstädten wie Amsterdam, London und Berlin zu Hepatitis-A-Ausbrüchen. Hier gilt eine Übertragung durch fäkal-orale Praktiken als sehr wahrscheinlich. Daher wird sexuell aktiven Homosexuellen eine Hepatitis-A-Impfung ebenso empfohlen wie Kanalarbeitern, Bewohnern von Senioren- oder Behinderteneinrichtungen und chronisch Leberkranken.
Hepatitis B
Das Hepatitis-B-Virus wurde 1966 als erstes Hepatitis-Virus identifiziert – bereits sieben Jahre vor dem Hepatitis-A-Virus! Bis zu diesem Zeitpunkt waren „Hepatitis A“ und „Hepatitis B“ nur allgemeine Begriffe für Leberinfektionen, die durch Wasser (Hepatitis A) oder Blut (Hepatitis B) übertragen wurden; doch die verantwortlichen Erreger kannte man zunächst nicht. Eine Schutzimpfung gegen Hepatitis B wurde 1982 eingeführt und zählt seit 1996 zu den empfohlenen Impfungen für Neugeborene. Sie kann auch in Kombination mit einer Hepatitis-A-Impfung erfolgen.
Hepatitis-B-Viren können durch Blut und andere Körperflüssigkeiten übertragen werden. Besonders gefährdet sind Sexualpartner von Infizierten und Neugeborene HBV-positiver Mütter. Hygienemängel bei medizinischen Eingriffen, Piercing oder Tätowierungen können ebenfalls zur Infektion führen. In der Drogenszene kommt es durch gemeinsam benutzte Utensilien ebenfalls häufiger zu Übertragungen.
Bei Erwachsenen heilt eine Neuinfektion mit Hepatitis B in 90 bis 95% der Fälle im ersten halben Jahr wieder von selbst aus. Bei Säuglingen, im Kindes- und Jugendalter und bei Immungeschwächten sind die Aussichten auf eine Spontanheilung wesentlich geringer.
Bei einer Spontanheilung verschwinden alle Bestandteile des Virus aus dem Blut (vor allem HBsAg und HBV-DNA). Zurück bleiben nur noch Antikörper als Reaktion des Immunsystems. Geheilte Hepatitis-B-Patienten sind nicht mehr ansteckend und meist bis an ihr Lebensende immun. Das Hepatitis-B-Virus hinterlässt jedoch sein Erbmaterial (cccDNA) dauerhaft im Kern der Leberzellen – selbst nach einer „Spontanheilung“. Deswegen kann selbst eine „ausgeheilte“ Hepatitis B noch Jahrzehnte später wieder aktiv werden und sehr schwer verlaufen, wenn das Immunsystem z. B. durch Chemo- oder Rheumatherapien stark unterdrückt wird; eine prophylaktische antivirale Behandlung kann in solchen Situationen jedoch verhindern, dass es zu einer Reaktivierung kommt. Bleibt eine Hepatitis B länger als ein halbes Jahr im Blut messbar (HBsAg positiv), ist sie chronisch und besteht dann meist lebenslang. Langfristig kann eine chronische Hepatitis-B-Infektion zu einer Vernarbung der Leber führen, also zu einer Leberzirrhose.
Zudem kann eine chronische Hepatitis B zu Leberkrebs in Form des sogenannten hepatozellulären Karzinoms (HCC) führen. Bei anderen Lebererkrankungen tritt ein solcher Tumor meist erst im Zirrhosestadium auf, bei chronischer Hepatitis B kann dies schon früher der Fall sein.
Hepatitis-B-Medikamente können die Virusvermehrung unterdrücken und das Risiko einer Leberschädigung verringern. Ob ein Patient direkt behandelt oder zunächst beobachtet werden sollte, ist individuell unterschiedlich: Milde Verläufe werden erst nur überwacht, bei Anzeichen von stärkerer Virenvermehrung und Leberschädigung wird dagegen meist eine Therapie gestartet, die in der Regel aus der täglichen Einnahme eines Virostatikums besteht.
Aktuell wird nach Therapieansätzen geforscht, welche das Hepatitis-B-Virus an neuen Stellen in seinem Entstehungs- und Infektionszyklus angreifen. Erste Ergebnisse lassen hoffen: In den nächsten fünf bis zehn Jahren könnten Kombinationstherapien zur Verfügung stehen, welche das Hepatitis-B-Virus zumindest aus dem Blut eliminieren können.
Hepatitis C
Die größten Veränderungen hat es in der Therapie der Hepatitis-C-Infektionen gegeben. Dank neuer Arzneimittel sind sie heute fast immer und viel leichter heilbar als früher.
Das Hepatitis-C-Virus wurde 1989 entdeckt. In der Regel ist für seine Übertragung ein Blut-zu-Blut-Kontakt nötig. Bis zu seiner Entdeckung waren Blutprodukte eine häufige Infektionsquelle. Heute ist eine Übertragung durch das Screening von Blutspenden nahezu ausgeschlossen. Ein großes Übertragungsrisiko besteht nach wie vor in der Drogenszene, wenn Spritzbesteck oder andere Utensilien gemeinsam benutzt werden. Eine heterosexuelle Übertragung ist bei Hepatitis C relativ selten, das Ansteckungsrisiko steigt jedoch bei gleichzeitigen HIV-Infektionen und bei harten Praktiken wie z. B. ungeschütztem Analverkehr oder Fisting (Faustverkehr), z. B. in der Homosexuellen- oder BDSM-Szene. Hygienemängel bei medizinischen Eingriffen oder bei Piercings bzw. Tätowierungen können ebenfalls zur Übertragung führen. Unter Alltagsbedingungen wie z. B. Händeschütteln, Umarmen, Tröpfcheninfektionen oder Trinken aus dem gleichen Glas oder der gleichen Flasche ist dagegen keine Hepatitis-C-Infektion möglich.
Hepatitis C kann im ersten halben Jahr noch von selbst ausheilen, meistens verläuft die Infektion jedoch chronisch. Unbehandelt kann eine chronische Hepatitis C nach Jahren bzw. Jahrzehnten zu einer Leberzirrhose führen. Bei Zirrhose steigt zusätzlich das Risiko für Leberzellkrebs. Mittlerweile gibt es Hinweise, dass auch Herz-Kreislauf-Erkrankungen, Schlaganfälle und Tumoren in anderen Organen bei Hepatitis C häufiger auftreten.
Erste Heilungen der Hepatitis C gab es bereits in den 1990er-Jahren. Allerdings waren die Therapien der Vergangenheit (Interferon-Spritzen und Ribavirin-Tabletten) weitaus seltener erfolgreich und dauerten oft ein halbes bis ganzes Jahr oder länger. Zudem hatten sie viele Nebenwirkungen und Kontraindikationen. Diese Zeiten sind zum Glück vorbei. Seit einigen Jahren stehen wirksamere und sehr gut verträgliche antivirale Kombinationstherapien (Glecaprevir/Pibrentasvir, Sofosbuvir/Velpatasvir, Elbasvir/Grazoprevir, Sofosbuvir/Velpatasvir/Voxilaprevir, Sofosbuvir/Ledipasvir, Sofosbuvir) in Tablettenform zur Verfügung. In der Regel wird heute eine acht- bis zwölfwöchige Therapie durchgeführt. 95 bis 100% der Patienten sind bereits nach dem ersten Therapiezyklus dauerhaft von Hepatitis-C-Viren befreit. Voraussetzung ist natürlich, dass die Patienten täglich konsequent ihre Tabletten einnehmen. Nur selten wird noch eine zweite Therapie nötig, doch dann sind die Heilungschancen heute wieder ähnlich hoch. Damit lässt sich heute fast jede Hepatitis-C-Infektion heilen. Das Virus scheint nach solchen Therapien tatsächlich vollständig aus dem Körper entfernt zu sein.
Die heutigen Hepatitis-C-Therapien haben kaum noch Nebenwirkungen. Wichtig zu beachten sind jedoch mögliche Wechselwirkungen mit anderen Arznei- und Naturheilmitteln sowie Drogen. Bei fortgeschrittener Leberzirrhose sowie bei Nierenfunktionseinschränkungen dürfen nur bestimmte Arzneimittel eingesetzt werden, die keine Proteasehemmer bzw. keine Polymerasehemmer enthalten – sonst kann es zu Komplikationen kommen. Geheilte Patienten mit einer bereits vorhandenen Zirrhose müssen unbedingt dauerhaft nachbeobachtet werden, obwohl das Hepatitis-C-Virus eliminiert ist: Aufgrund der Zirrhose besteht weiterhin ein Risiko von Lebertumoren. Daher ist eine Kontrolle alle sechs Monate bei einem Spezialisten notwendig.
Aus medizinischer Sicht ist die Heilung der Hepatitis C heute kein Problem mehr. Die anfangs hohen Therapiekosten haben sich deutlich reduziert und werden in Deutschland problemlos von den Krankenkassen getragen.
Die größte Herausforderung bei der Hepatitis C bleibt nun, dass viele Patienten noch undiagnostiziert sind. Symptome bleiben oft jahrelang aus oder sind nur unspezifisch. Die Weltgesundheitsorganisation plant, bis 2030 die Hepatitis B und C global einzudämmen; die deutsche Bundesregierung hat sich diesem Ziel mit der BIS2030-Strategie ebenfalls verschrieben. Hierzu ist jedoch sowohl ein konsequentes Screening von Risikogruppen als auch eine wesentlich größere Verbreitung des Wissens um die Gefahren der Hepatitis C bei den Hausärzten und in der Bevölkerung notwendig.
Hepatitis D
Das 1978 entdeckte Hepatitis-D-Virus kann nur zusammen mit dem Hepatitis-B-Virus auftreten, denn es handelt sich um ein unvollständiges Virus ohne eigene Hülle. Es kann sich nur unter Nutzung der Hepatitis-B-Virus-Hülle bzw. des HBs-Antigen (HBsAg) vermehren. Eine Koinfektion mit Hepatitis B und D verläuft oft schwerer und schädigt die Leber schneller als eine alleinige Hepatitis-B-Infektion. Daher gilt Hepatitis D als das gefährlichste Hepatitis-Virus, welches man heute kennt. Glücklicherweise ist die Hepatitis D in Deutschland aber sehr selten. Eine Impfung gegen Hepatitis B schützt indirekt auch gegen Hepatitis D. Die Behandlungsmöglichkeiten der Hepatitis-D-Infektion sind noch sehr eingeschränkt, wirken nur bei einem Teil der Patienten und dann meist vorübergehend. Eine 48-wöchige Interferon-Therapie kann das Virus (HDV-RNA) bei etwa einem Fünftel der Patienten über längere Zeit unterdrücken, Rückfälle können jedoch Monate und sogar Jahre nach Therapieende wieder auftreten.
Es wird an antiviralen Wirkstoffen gegen das Hepatitis-D-Virus geforscht, welche z. B. den Eintritt in Leberzellen blockieren sollen. Darüber hinaus könnte die Hepatitis-B-Forschung eines Tages auch gegen Hepatitis D helfen, denn wenn künftige Medikamente das Hepatitis-B-Virus und sein Hüllantigen aus dem Blut eliminieren, könnte dies dem Hepatitis-D-Virus ebenfalls die Existenzgrundlage entziehen.
Hepatitis E
Das Hepatitis-E-Virus wurde 1983 entdeckt und in Deutschland noch bis vor Kurzem unterschätzt. Lange glaubte man, Hepatitis E sei nur eine Reisekrankheit, mitgebracht aus fernen Ländern wie z. B. Indien, wo es in erster Linie durch verunreinigtes Wasser übertragen wird. Mittlerweile ist bekannt, dass das Virus schon seit Jahrzehnten in Deutschland und Europa weitverbreitet ist. Rohes Fleisch von Schweinen bzw. Wildtieren ist hierzulande die häufigste Infektionsquelle. Nach Schätzungen des Robert Koch-Instituts könnte jeder sechste Bundesbürger bereits eine Hepatitis-E-Infektion durchgemacht haben. HEV-Antikörper bieten eingeschränkt Immunität gegen eine erneute Hepatitis-E-Infektion, dieser Immunschutz scheint aber mit der Zeit nachzulassen, wenn die HEV-Antikörper zurückgehen.
Es gibt bislang in Europa keine Schutzimpfung gegen den hier verbreiteten Genotyp 3 des Hepatitis-E-Virus. In China existiert ein Impfstoff, der jedoch gegen den Genotyp 1 gerichtet ist. Es ist unklar, ob der chinesische Impfstoff auch gegen den Genotyp 3 schützen würde.
Über 99% der Hepatitis-E-Infektionen verlaufen unauffällig und heilen innerhalb der ersten drei Monate folgenlos von selbst wieder aus. Allerdings kann das Virus andere Diagnosen vortäuschen (z. B. Arzneimittelschaden) und mitunter zu Komplikationen führen. Diese Komplikationen scheinen sich je nach Subtyp der Hepatitis E zu unterscheiden.
Der hierzulande gängige Genotyp 3 scheint für Schwangere weniger riskant zu sein als der in Asien verbreitete Genotyp 1, aber kann auf andere Art gefährlich werden: Einige Patienten entwickeln neurologische Symptome wie Schmerzen oder Lähmungserscheinungen (z. B. Guillain-Barré-Syndrom), die sich selbst mit dem Abklingen der Infektion mitunter nur langsam oder teilweise zurückbilden. Chronisch Leberkranke haben ein erhöhtes Risiko eines Leberversagens. Bei immungeschwächten Menschen wie Organtransplantierten oder AIDS-Patienten sind mit dem Genotyp 3 auch chronische Verläufe möglich; diese können in nur ein bis drei Jahren zu einer Zirrhose führen. Bei schweren Akutverläufen oder seltenen chronischen Verläufen kann eine Therapie mit Ribavirin eingesetzt werden und die Mehrzahl der Infektionen ausheilen, dies ist aber nur in Ausnahmefällen nötig. Eine große Änderung gibt es bei Blutspenden: Ab Ende 2019 sollen Blutprodukte grundsätzlich auch auf Hepatitis E gescreent werden. Ein Screening war bisher nur für Hepatitis B und C sowie für HIV üblich.
Das ist begrüßenswert, da gerade Empfänger von Blutprodukten oft immungeschwächt sind und ein besonders großes Risiko für einen chronischen Verlauf haben. |
Hepatitis A bis E auf einen Blick
Das sind die wichtigsten neuen Erkenntnisse und Entwicklungen der letzten Jahre:
- Hepatitis A ist nicht nur über Toiletten und verunreinigte Nahrungsmittel übertragbar, sondern auch sexuell durch oral-anale Praktiken.
- Chronische Hepatitis B ist durch Arzneimittel kontrollierbar, aber noch nicht heilbar. Die Forschung läuft auf Hochtouren. Es wird intensiv diskutiert, wie vollständig eine „Heilung“ der Hepatitis B sein kann.
- Hepatitis C ist dank neuer Arzneimittel heute bei fast allen Patienten heilbar. Die bisher unentdeckten Infektionen bei vielen Patienten in Deutschland bleiben jedoch ein Problem.
- Hepatitis D kann nur als Koinfektion mit Hepatitis B auftreten. Die Behandlungsmöglichkeiten sind noch begrenzt, nach antiviralen Therapien wird jedoch gesucht. Bessere Hepatitis-B-Therapien könnten indirekt auch gegen das Hepatitis-D-Virus wirken.
- Hepatitis E ist das häufigste Hepatitis-Virus in Deutschland. Rohes bzw. nicht vollständig gegartes Fleisch ist die Hauptübertragungsquelle. Komplikationen sind selten, aber möglich. Schwere Infektionen können geheilt werden. Ab Ende 2019 werden Blutspenden auch auf das Hepatitis-E-Virus gescreent.
Literatur
Sarrazin C, Zimmermann T et al. Prophylaxe, Diagnostik und Therapie derHepatitis-C-Virus(HCV)-Infektion. S3-Leitlinie. Z Gastroenterol 2018;56:756-838, www.dgvs.de/wp-content/uploads/2018/07/Leitlinie-Hep-C-2018.pdf
EASL Clinical Practice Guidelines on hepatitis E virus infection. Journal of Hepatology 2018;68:1256-1271, https://easl.eu/wp-content/uploads/2018/10/EASL-CPG-hepatitis-E-virus-infection.pdf
Cornberg M et al. Aktualisierung der S3-Leitlinie zur Prophylaxe, Diagnostik und Therapie der Hepatitis-B-Virusinfektion. Z Gastroenterol 2011;49:871-930, derzeit in Überarbeitung
Paul-Ehrlich-Institut ordnet Hepatitis-E-Virus-Testung von Blutspenden an. Deutsches Ärzteblatt, 18. Juni 2018, www.aerzteblatt.de/nachrichten/95901/Paul-Ehrlich-Institut-ordnet-Hepatitis-E-Virus-Testung-von-Blutspenden-an, Abruf 18. März 2019
Hepatitis A. Ratgeber des Robert Koch-Instituts. www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisA.html
Hepatitis B und D. RRatgeber des Robert Koch-Instituts. www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisB.html
Hepatitis C. Ratgeber des Robert Koch-Instituts. www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisC.html
Hepatitis E. Ratgeber des Robert Koch-Instituts. www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisE.html
Ndumbi P et al. Hepatitis A outbreak disproportionately affecting men who have sex with men (MSM) in the European Union and European Economic Area, Juni 2016 - Mai 2017. Eurosurveillance 2018;23(33), 16. August 2018, www.eurosurveillance.org/content/10.2807/1560-7917.ES.2018.23.33.1700641
Lok AS, Zoulim F et al. Hepatitis B Cure: From Discovery to Regulatory Approval. Hepatology 2017;66(4):1296-1313, www.ncbi.nlm.nih.gov/pmc/articles/PMC6294322/
Krain LJ et al. Host Immune Status and Response to Hepatitis E Virus Infection. Clin Microbiol Rev 2014;27(1):139-165, www.ncbi.nlm.nih.gov/pmc/articles/PMC3910912/






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.