
- DAZ.online
- DAZ / AZ
- DAZ 50/2018
- Von kurzer Dauer
Arzneimittel und Therapie
Von kurzer Dauer?
Bedarfstherapie mit inhalativen Glucocorticoiden bei leichtem Asthma auf dem Prüfstand
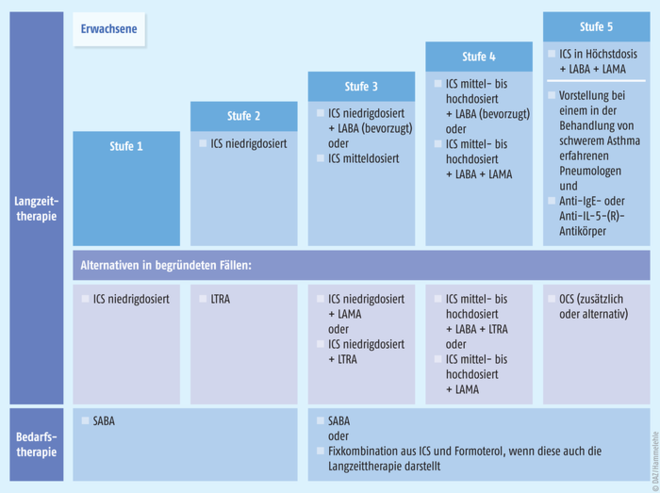
Sowohl die Nationale Versorgungsleitlinie Asthma [1] sowie die S2k-Leitlinie zur Diagnostik und Therapie von Patienten mit Asthma [2] als auch der Report der Global Initiative for Asthma (GINA) 2018 [3] empfehlen inhalative Corticosteroide (ICS) in Kombination mit langwirksamen Beta-2-Sympathomimetika (LABA) ausschließlich zur Langzeittherapie bei Patienten mit mittelgradig oder schwerem Asthma (s. Abbildung 1, Tabelle 1). Hingegen wird bei Patienten mit leichtem Asthma zur Behandlung der Symptome ein kurzwirksames Beta-2-Sympathomimetikum (SABA) bei Bedarf oder zusätzlich ein niedrig dosiertes ICS empfohlen – dieses jedoch als Dauertherapie.
Asthmaschweregrad |
Charakteristika |
|---|---|
leicht |
gute Asthmakontrolle unter Medikation der Therapiestufe 1 oder 2 erreichbar |
mittelgradig |
gute Asthmakontrolle unter Medikation der Therapiestufe 3 oder 4 erreichbar |
schwer |
nicht gut kontrolliertes Asthma unter hochdosierter ICS/LABA-Therapie oder Verlust der Asthmakontrolle bei Reduktion dieser hochdosierten ICS/LABA-Therapie; Notwendigkeit der Therapiestufe 5 |
In zwei multizentrischen Doppelblindstudien wurde nun untersucht, ob eine ICS/LABA-Bedarfstherapie mit Budesonid und Formoterol in einer fixen Kombination (Symbicort®) bei Patienten mit leichtem Asthma ebenso wirksam ist wie die zweimal tägliche ICS-Gabe als Dauertherapie. Beide Studien wurden von der Firma AstraZeneca, dem Hersteller von Symbicort®, finanziert.
In der ersten Studie, SYGMA 1 (Symbicort Given as Needed in Mild Asthma 1) [4], wurden 3849 Patienten ab zwölf Jahren mit leichtem Asthma eingeschlossen, die die Kriterien für die Dauertherapie mit ICS (Stufe 2 in Abbildung 1) erfüllten. Entweder litten die Probanden unter alleiniger Bedarfstherapie mit einem SABA an unkontrolliertem Asthma oder sie waren unter der Therapie mit einem niedrigdosierten ICS oder einem Leukotrienrezeptorantagonisten plus einem SABA gut eingestellt.
Die Patienten wurden in eine von drei Gruppen randomisiert und bekamen ein Jahr lang entweder zweimal täglich Placebo plus das SABA Terbutalin (0,5 mg) bei Bedarf (Terbutalin-Gruppe), zweimal täglich Placebo plus Budesonid-Formoterol (200 µg/6 µg) bei Bedarf (Budesonid-Formoterol-Gruppe) oder zweimal täglich Budesonid (200 µg) plus Terbutalin (0,5 mg) bei Bedarf (Budesonid-Dauertherapie-Gruppe). Als primärer Endpunkt wurde die Überlegenheit von Budesonid-Formoterol bei Bedarf gegenüber Terbutalin bei Bedarf in Bezug auf die Symptomkontrolle festgelegt. Verglichen wurden die Wochen mit kontrolliertem Asthma. Die Nichtunterlegenheit der Budesonid-Formoterol-Bedarfstherapie gegenüber der Budesonid-Dauertherapie wurde als sekundärer Endpunkt untersucht. Weitere Endpunkte waren u. a. die Zeit bis zum Auftreten von schweren Exazerbationen (definiert als Verschlechterung des Asthmas mit erforderlicher systemischer Glucocorticoid-Therapie, Behandlung in einer Notfallambulanz bzw. Hospitalisierung) sowie deren Häufigkeit. Mithilfe elektronischer Tagebücher wurden die Medikamentenanwendung, Asthmasymptome, nächtliches Erwachen und der Peak-Flow aufgezeichnet.
Bessere Asthmakontrolle unter Dauertherapie
Die Formoterol-Budesonid-Bedarfstherapie erwies sich gegenüber der Terbutalin-Bedarfstherapie in Bezug auf die Asthmakontrolle als überlegen: Durchschnittlich war das Asthma bei den Patienten der Budesonid-Formoterol-Gruppe 34,4% der Wochen gut kontrolliert im Vergleich zu 31,1% der Wochen in der Terbutalin-Gruppe (Odds-Ratio [OR] 1,14; 95%-Konfidenzintervall [KI] 1,00 bis 1,30; p = 0,046). Mit einem Wert von 44,4% schnitten jedoch die Patienten unter der Budesonid-Dauertherapie am besten ab. Somit war die Bedarfstherapie mit Budesonid-Formoterol der Dauertherapie unterlegen (OR 0,64; 95%-KI 0,57 bis 0,73).
Es konnte jedoch eine ähnliche Verringerung der Exazerbationsrate erreicht werden: Die jährliche Rate an schweren Exazerbationen betrug 7% unter der Formoterol-Budesonid-Bedarfstherapie und 9% unter der Budesonid-Dauertherapie. Weder in der Exazerbationsrate noch in der Zeit bis zur ersten Exazerbation gab es einen signifikanten Unterschied zwischen den beiden Behandlungsgruppen. Im Gegensatz dazu lag die jährliche Rate schwerer Exazerbationen unter der Terbutalin-Bedarfstherapie bei 20%.
Die Adhärenz der Patienten unter der Budesonid-Dauertherapie war hoch und lag bei 78,9%. In den anderen beiden Behandlungsarmen wurden ähnliche Adhärenzraten berichtet: 79,0% unter Terbutalin, 79,1% unter Budesonid-Formoterol. Die mittlere Tagesdosis an inhaliertem Glucocorticoid war in der Budesonid-Formoterol-Gruppe mit einem Fünftel (17%) der Budesonid-Erhaltungsdosis deutlich niedriger (57 µg vs. 340 µg Budesonid).
In der zweiten Studie, SYGMA 2 [5], wurden 4176 Patienten mit leichtem Asthma, die die gleichen Einschlusskriterien erfüllten wie in SYGMA 1, in zwei Gruppen randomisiert. Sie erhielten entweder zweimal täglich ein Placebo plus Budesonid-Formoterol (200 µg/6 µg) bei Bedarf oder zweimal täglich Budesonid (200 µg) als Dauertherapie plus Terbutalin (0,5 mg) bei Bedarf. Auch diese Studie lief über 52 Wochen und Symptome, Exazerbationen und Medikamentenanwendung wurden mithilfe elektronischer Tagebücher dokumentiert.
Die Nichtunterlegenheit der Budesonid-Formoterol-Bedarfstherapie gegenüber der Budesonid-Dauertherapie in Bezug auf die Häufigkeit schwerer Exazerbationen wurde als primärer Endpunkt festgelegt. Als sekundäre Endpunkte wurden u. a. die Zeit bis zur ersten schweren Exazerbation, die Einsekundenkapazität FEV1 sowie die Asthmakontrolle mittels Asthma-Control Questionnaire-5 (ACQ-5) und die Lebensqualität mittels Asthma Quality of Life Questionnaire (AQLQ) untersucht.
Mundsoor vermeiden
- Um das Risiko für die Entstehung eines Mundsoors bei ICS-Inhalation möglichst gering zu halten, muss sichergestellt werden, dass der Patient auch unterwegs immer eine Möglichkeit hat, den Mund nach der Inhalation auszuspülen, sich die Zähne zu putzen oder etwas zu essen (z. B. ein Stückchen Brot).
- Auf eine gute Mundhygiene ist zu achten: Zahnbürsten müssen bei Mundsoor ausgewechselt werden.
Exazerbationen gleich häufig
Die Anwendung von Budesonid-Formoterol bei Bedarf war der zweimal täglichen Dauertherapie mit Budesonid in Bezug auf die Kontrolle schwerer Asthma-Exazerbationen nicht unterlegen. Die Häufigkeit schwerer Exazerbationen pro Jahr betrug 0,11 (95%-KI 0,10 bis 0,13) in der Bedarfsgruppe und 0,12 (95%-KI 0,10 bis 0,14) in der Dauertherapiegruppe. Darüber hinaus war die Zeit bis zur ersten Exazerbation zwischen den beiden Gruppen ähnlich (Hazard Ratio [HR] 0,96; 95%-KI 0,78 bis 1,17).
Der Mittelwert der täglichen Budesonid-Dosis war unter der Budesonid-Formoterol-Bedarfstherapie jedoch niedriger als unter der Budesonid-Dauertherapie (66 µg vs. 267 μg). Dies entspricht einer Reduktion der Corticoid-Dosis um etwa 75%.
Verbesserungen der sekundären Endpunkte, die die Kontrolle der Asthmasymptome, der Lebensqualität sowie des FEV1 widerspiegeln, waren hingegen unter der Budesonid-Dauertherapie größer als unter der Bedarfstherapie mit Budesonid-Formoterol.
Bedarfstherapie als Option?
Die beiden Studien zeigen, dass die schlimmen Folgen (Exazerbationen) eines schlecht kontrollierten Asthmas durch eine ICS/LABA-Kombination aus Budesonid-Formoterol, die bei Bedarf angewendet wird, genauso gut verhindert werden wie bei einer Budesonid-Erhaltungstherapie. Unter der Bedarfstherapie sind die Patienten jedoch stärker symptomatisch.
Wie in einem Editorial [6] zu den beiden Studien angemerkt wird, könnten Nebenwirkungen wie Heiserkeit, Mundsoor und teilweise systemische Nebenwirkungen durch die Reduktion der Glucocorticoid-Dosis bei Anwendung der Bedarfstherapie minimiert werden. Zudem ließen sich mögliche Kosten einsparen und eine verbesserte Therapieakzeptanz bei Patienten mit Glucocorticoid-Abneigung erzielen. Für bestimmte Patienten mit leichtem Asthma könnte solch eine ICS/LABA-Bedarfstherapie daher eine geeignete Therapieoption sein. |
Quelle
[1] Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie Asthma – Langfassung, 3. Auflage, 2018. Version 1. www.asthma.versorgungsleitlinien.de; Abruf am 4. Dezember 2018
[2] Buhl R et al. S2k-Leitlinie zur Diagnostik und Therapie von Patienten mit Asthma. Pneumologie. 2017;71(12):849-919
[3] Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention 2018. www.ginasthma.org; Abruf am 4. Dezember 2018
[4] O’Byrne P et al. N Engl J Med 2018;378(20):1865-1876
[5] Bateman E et al. N Engl J Med 2018;378(20):1877-1887
[6] Lazarus SC. On-Demand versus Maintenance Inhaled Treatment in Mild Asthma. N Engl J Med 2018;378(20):1940-1942
„Im klinischen Alltag ist eine ICS-Dauertherapie eine sichere Therapieform“
Ein Gastkommentar
Hauptziel einer jeglichen Asthmatherapie ist ein gut kontrolliertes Asthma, das dem betroffenen Patienten ein Alltagsleben ohne asthmabedingte Einschränkungen ermöglicht. Dieses Ziel beinhaltet auch, schwere Exazerbationen zu vermeiden. Der variable Krankheitsverlauf, gerade beim allergischen Asthma auch die saisonale Variabilität bedingt durch z. B. im Jahresverlauf variierende Pollenexposition, stellt eine Herausforderung an die Findung der optimalen Therapie, bezogen auf die aktuelle Krankheitsaktivität, für den Patienten dar.
Die vorliegenden Studien zeigen nun, dass das beim leichten Asthma eher seltene Ereignis einer schweren Exazerbation unter der ICS-Dauermedikation ähnlich selten auftritt wie unter der bedarfsweisen ICS/LABA-Therapie. Die Studien zeigen aber auch, dass die Asthmakontrolle unter der ICS-Dauermedikation besser erreicht werden kann als durch eine ICS/LABA-Bedarfsmedikation. Mit anderen Worten: Die Alltagseinschränkungen des Asthmatikers sind unter einer ICS-Dauertherapie besser therapiert.
Leider ist der Veröffentlichung nicht zu entnehmen, wie sich die Asthmakontrolle bei nichtallergischen, ganzjährig allergischen (z. B. Hausstaubmilben) oder saisonal allergischen (z. B. Baumpollen) Asthmatikern unter den Therapieregimen darstellt.
Hier ist aus der Sicht des Pneumologen eine individualisierte Therapie mit Ziel der guten Asthmakontrolle anzustreben. Die Asthmaleitline sieht hierzu eine Eskalation und Deeskalation der Therapieintensität entsprechend des Stufentherapieschemas (Abbildung 1) vor. Bei streng saisonalem Asthma bedeutet dies, auch in der pollenfreien Zeit die Medikation deutlich zu reduzieren.
Das Ziel einer guten Asthmakontrolle der Vorbeugung etwaiger Nebenwirkungen einer ICS-Dauermedikation hintenanzustellen, erscheint mir nur in Einzelfällen gerechtfertigt zu sein. Im klinischen Alltag ist eine ICS-Dauertherapie bei entsprechend geschulten Patienten eine sichere Therapieform. Cortison-Angst, die einer Adhärenz des Patienten entgegensteht, sollte nicht durch Meiden des besser zur Asthmakontrolle wirksamen ICS sondern durch Asthmaschulung aufgefangen werden. Auch ist in den meisten Fällen die Entwicklung eines enoralen Soors durch eine entsprechende Instruktion des Patienten verhinderbar, gerade hier ist auch das Engagement des Apothekers gefragt.





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.