
- DAZ.online
- DAZ / AZ
- DAZ 39/2018
- Piksen ade
Arzneimittel und Therapie
Piksen ade!
Alternativen zur klassischen Blutzuckermessung sind auf dem Vormarsch
Die klassische Blutzuckermessung gibt Auskunft über die aktuelle Glucose-Konzentration im Kapillarblut. Hypo- oder Hyperglykämie können so erkannt werden. Allerdings hat die Messung einen entscheidenden Nachteil: Sie stellt immer nur eine Momentaufnahme dar. Der Patient weiß nicht, ob der Glucose-Spiegel weiter ansteigen oder abfallen wird – es ist keine Trendaussage möglich. Mit vier bis acht Messungen täglich erhält man zwar mehrere Glucose-Werte, was in der Zwischenzeit passiert ist, bleibt jedoch verborgen. Könnte der Glucose-Spiegel im Blut kontinuierlich erfasst werden, ließen sich durch Trendanalysen Hypoglykämien verhindern. Zudem würden sich Patient und Arzt vielleicht nicht mehr über einen hohen HbA1c-Wert wundern – denn Ausreißer nach oben wären ebenfalls dokumentiert. Darauf zielt das kontinuierliche Glucose-Monitoring (CGM) ab. Doch eine Messung der Glucose-Konzentration im Blut ist mit dieser Methode nicht möglich.
Messung der Glucose-Konzentration im Gewebe
Beim CGM wird die Glucose-Konzentration vielmehr in der interstitiellen Flüssigkeit des Unterhautfettgewebes bestimmt. Die Messung erfolgt enzymatisch mittels Glucoseoxidase, elektrochemisch oder Fluoreszenz-basiert. Die Glucose-Konzentration wird so alle ein bis fünf Minuten erfasst und kontinuierlich aufgezeichnet.
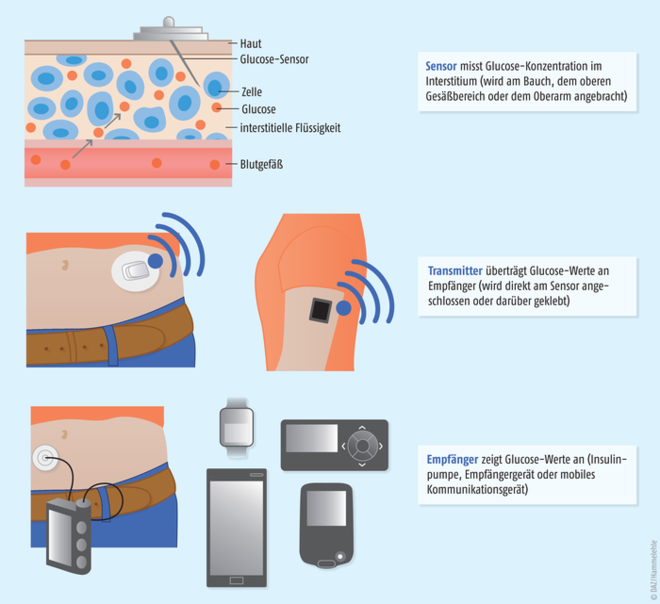
Ein CGM-System besteht immer aus einem Sensor, der die Glucose-Konzentration im Interstitium misst, einem Transmitter, welcher die gemessenen Werte auf einen Empfänger überträgt, und dem Empfänger, mit dem die Werte ausgelesen werden können (s. Abbildung). Werden die Glucose-Werte automatisch in Echtzeit auf das Empfangsgerät übertragen, spricht man von Real-Time-CGM (rtCGM).
Der Sensor. Der Sensor kann beispielsweise ein feiner, stabiler Platinfaden sein, der mit einer Setzhilfe ins Unterhautfettgewebe eingeführt wird und fünf bis sieben Tage dort verbleibt (z. B. Dexcom G5 Mobile Sensor, Enlite Sensor). Diese Sensoren werden üblicherweise am Bauch oder am oberen Gesäßbereich angebracht. Sie enthalten eine Verbindungsstelle, an die der Transmitter angeschlossen wird. Der regelmäßige Sensorwechsel kann vom Patienten selbst vorgenommen werden, erfordert jedoch etwas Geschick.
Eine Alternative ist der Eversense Sensor, der für bis zu sechs Monate unter die Haut im Oberarm eingesetzt wird. Dieser circa zwei Zentimeter große Sensor wird in einem kurzen ambulanten Eingriff vom Diabetologen ins Unterhautfettgewebe eingebracht.
Der Transmitter. Der Transmitter wird entweder direkt an den Sensor angeschlossen oder über diesem auf die Haut geklebt. Im Abstand von wenigen Minuten sorgt der Transmitter dafür, dass der interstitielle Glucose-Wert gemessen und per Funk oder Bluetooth auf den Empfänger übertragen wird. Der Transmitter kann entweder aufgeladen werden oder er wird von Batterien mit Strom versorgt. Manche Transmitter müssen daher vor dem Schwimmen oder Baden abgenommen werden, andere sind hingegen 30 Minuten bis 24 Stunden wasserdicht.
Der Empfänger. Der Empfänger kann eine Insulin-Pumpe, ein spezielles Empfängergerät oder das eigene Smartphone mit einer entsprechenden App sein. Einige Apps bieten zudem die Möglichkeit, die Glucose-Werte mit weiteren Personen zu teilen, so dass diese dann dem Patienten im Bedarfsfall, beispielsweise bei einer Hypoglykämie, helfen können.
Der Empfänger zeigt den aktuellen Glucose-Wert an, Glucose-Trends und den vollständigen Glucose-Verlauf. Außerdem kann ein Alarm eingestellt werden, wenn ein bestimmter Glucose-Wert über- oder unterschritten wird.
Die Messgenauigkeit der CGM-Systeme wird mit einem MARD-Wert (median absolute relative difference) von maximal 15% angegeben. Die Glucose-Messung im Kapillarblut weist unter Laborbedingungen ähnliche Abweichungen auf.
Wer profitiert von CGM?
In einem Cochrane-Review wurde 2012 gezeigt, dass vor allem Patienten mit einer Insulin-Pumpe von einem CGM profitieren. So hatten Patienten mit Typ-1-Diabetes, die erstmalig auf eine Pumpentherapie in Kombination mit einem CGM-System eingestellt wurden, nach sechs Monaten einen um 0,7% reduzierten HbA1c-Wert im Vergleich zu Patienten, die ihre Blutzuckerwerte selbst bestimmten und sich mehrmals täglich Insulin spritzten. Bei Patienten, die ein CGM-System erhielten, statt einer Pumpentherapie jedoch eine intensivierte Insulin-Therapie mit mehreren täglichen Insulin-Injektionen befolgten, war der Effekt weniger stark ausgeprägt: Der HbA1c-Wert verbesserte sich im Vergleich zu Patienten, die ihren Blutzucker selbst bestimmten, um durchschnittlich 0,2%.
Vorteile des CGM
Patienten erleiden bei Anwendung des CGM seltener schwere Hypoglykämien als bei der klassischen Glucose-Messung. So wurde kürzlich im Rahmen einer Studie mit 149 Teilnehmern gezeigt, dass durch die kontinuierliche Glucose-Messung das Risiko für Hypoglykämien bei Patienten mit Typ-1-Diabetes und gestörter Hypoglykämiewahrnehmung um 72% reduziert werden kann. Zudem können durch den Einsatz eines CGM-Systems die Zeit im Zielbereich verbessert und der HbA1c-Wert im Vergleich zur konventionellen Glucose-Messung im Schnitt um 0,3% gesenkt werden.
Die kontinuierliche Aufzeichnung der Glucose-Werte unterstützt den Patienten bei der Therapieplanung. Bei drohender Hypoglykämie kann frühzeitig Glucose zugeführt und/oder die Insulin-Zufuhr bei Anwendung einer Insulin-Pumpe unterbrochen werden. Ebenso kann die Glucose-Zufuhr vor/nach Aktivitäten besser geplant werden, da durch Trendpfeile ersichtlich ist, ob der Glucose-Wert durch die Aktivität einen kritisch niedrig oder hohen Wert erreichen könnte.
Nachteile des CGM
Auch wenn es im ersten Moment so wirkt: Ganz ohne klassische Glucose-Messung im Kapillarblut kommt man auch beim CGM-System nicht aus. In der Regel muss zweimal täglich der Glucose-Wert mit einem Blutstropfen aus der Fingerkuppe bestimmt werden, um das System zu kalibrieren. Dies sollte in einer Phase mit Glucose-Stabilität durchgeführt werden, da die interstitiellen Werte dem Glucose-Wert im Blut einige Minuten hinterherhinken.
Der Empfänger verfügt zwar über eine Alarmfunktion für Hypo- und Hyperglykämien, doch um diese zu nutzen, muss er sich in der Nähe des Transmitters befinden. Eine Ausnahme bildet das Eversense-System. Hier kann der Transmitter mittels Vibrationen auf eine drohende Hypoglykämie aufmerksam machen, auch wenn der Empfänger sich nicht in der Nähe befindet.
Wechselwirkungen mit Arzneimitteln
Bestimmte Arzneimittel können die Messergebnisse der CGM-Systeme beeinflussen. Besondere Vorsicht ist bei Paracetamol geboten. Das Analgetikum kann zu fälschlich erhöhten Glucose-Werten führen. Dieses Phänomen beruht auf einem elektrochemischen Signal, das bei der Oxidation des Phenol-Rings an der Sensor-Elektrode entsteht. Zudem gibt es Hinweise darauf, dass neben Paracetamol auch weitere Substanzen (z. B. Lisinopril, Salbutamol, Atenolol, Rotwein) die Messergebnisse von CGM-Systemen verfälschen können. Wenn der Patient ein Dexcom-G4- oder G5-System verwendet, soll Paracetamol nicht eingesetzt werden. Durch eine Veränderung der Sensormembran soll es laut Hersteller bei dem neuen G6-System, das demnächst auf den Markt kommen wird, keine Wechselwirkungen mit diesem oder anderen Arzneimitteln mehr geben. Auch bei den Medtronic-Systemen ist beim Einsatz von Paracetamol Vorsicht geboten: Der Grad der Ungenauigkeit hängt von der Menge Paracetamol ab, die im Körper aktiv ist, und kann von Person zu Person unterschiedlich sein. Der Eversense-Sensor scheint nicht von Paracetamol oder Ascorbinsäure beeinflusst zu werden. Allerdings zeigen Studiendaten, dass Tetracycline und Mannitol problematisch sein könnten. Laut Hersteller können therapeutische Produkte wie i. v. Mannitol und Spüllösungen die Mannitol-Konzentration im Blut erhöhen und zu falsch hohen Messwerten führen. Beim Freestyle Libre kann Paracetamol bedenkenlos eingesetzt werden. Allerdings kann die Nutzung von Ascorbin- und Salicylsäure-haltigen Produkten am Trageort des Sensors die Glucose-Werte beeinflussen. Die Einnahme von Ascorbinsäure kann zu falsch hohen Werten führen, Salicylsäure kann die Werte geringfügig senken.
Intermittierend gescanntes Glucose-Monitoring: CGM ohne Alarmfunktion
Das intermittierend gescannte Glucose-Monitoring, das auch als Flash Glucose Monitoring (FGM) bezeichnet wird, funktioniert ähnlich wie das CGM. Allerdings werden die Glucose-Werte hier nicht automatisch auf den Empfänger übertragen. Spätestens alle acht Stunden müssen die Werte mittels Lesegerät oder geeignetem Smartphone durch Scannen über den Sensor ausgelesen werden. Der Sensor ist ein dünnes, biegsames Filament, welches ins Unterhautfettgewebe an der Oberarmrückseite eingebracht wird. Auf der Oberarmrückseite verbleibt nach der Insertion des Filaments ein circa 2-Euro-Stück großer Sensor, der die interstitiellen Glucose-Werte aufzeichnet. Der Sensor kann bis zu 14 Tage am Oberarm verbleiben. Bislang ist als FGM-System einzig das Freestyle-Libre-System auf dem Markt.
Im Gegensatz zu den CGM-Systemen ist das FGM-System vom Hersteller kalibriert, so dass eine Kalibrierung durch tägliches Messen der Glucose-Werte im Kapillarblut entfällt. Der Sensor kann vom Patienten selbst gesetzt werden und 14 Tage im Interstitium verbleiben, etwa doppelt so lang wie die meisten CGM-Systeme.
Da die Daten nicht automatisch auf den Empfänger übertragen werden, ist eine Warnung bei drohender Hypo- und Hyperglykämie nicht möglich. Wenn die gemessenen Werte länger als acht Stunden nicht mittels Scannen ausgelesen werden, sind sie verloren. Wie die Vor- und Nachteile der verschiedenen Systeme im klinischen Alltag zu werten sind, legt Prof. Danne im Interview auf S. 44 dar.
Erstattungsfähigkeit
Mit dem Beschluss des Gemeinsamen Bundesausschusses (G-BA) von Juni 2016 sind CGM-Systeme prinzipiell erstattungsfähig. Konkret wurde mit diesem Beschluss die „kontinuierliche interstitielle Glucose-Messung mit Real-Time-Messgeräten (rtCGM) zur Therapiesteuerung bei Patientinnen und Patienten mit insulinpflichtigem Diabetes mellitus“ als Krankenkassenleistung aufgenommen.
Es müssen jedoch weitere Voraussetzungen erfüllt sein, damit ein CGM-System erstattet wird. Dies sind auf Patientenseite das Vorliegen eines insulinpflichtigen Diabetes mellitus. Zudem muss der Patient eine intensivierte Insulin-Therapie benötigen, darin geschult sein und diese sicher anwenden. Die Erstattung ist insbesondere dann möglich, wenn die festgelegten Therapieziele auch bei Beachtung der jeweiligen Lebenssituation nicht erreicht werden können.
Auch an den Arzt werden spezielle Anforderungen gestellt. So kann die Verordnung nur von einem
- Facharzt für Innere Medizin, Endokrinologie, Diabetologie oder
- Facharzt für Innere Medizin, Allgemeinmedizin, Kinder- und Jugendmedizin jeweils mit der Anerkennung „Diabetologie“ oder
- einem Facharzt für Kinder- und Jugendmedizin mit der Anerkennung „Kinder-Endokrinologie und –Diabetologie“ ausgestellt werden.
Der Patient muss vom Facharzt zeitnah in der Anwendung des CGM-Systems geschult werden. Arzt und Patient legen gemeinsam ein Therapieziel unter Nutzung des CGM-Systems fest und dokumentieren den Therapieverlauf sowie die Zielerreichung.
Es werden aber auch Anforderungen an die CGM-Systeme selbst gestellt, die erfüllt sein müssen:
- Bei dem System muss es sich um ein zugelassenes Medizinprodukt zur kontinuierlichen interstitiellen Glucose-Messung mit Real-Time-Messung (rtCGM) handeln.
- Das CGM-System muss eine Alarmfunktion mit individuell einstellbaren Grenzwerten für zu hohe und zu niedrige Glucose-Werte besitzen.
- Das Empfangsgerät kann in eine Insulin-Pumpe integriert sein.
- Das Auslesen und die weitere Verarbeitung der Daten muss möglich sein, ohne dass Dritte – insbesondere die Geräte-Hersteller – Zugriff auf die Daten erlangen.
Bei Betrachtung der Voraussetzungen, welche gemäß G-BA-Beschluss erfüllt sein müssen, fällt auf, dass das System zum intermittierend gescannten Glucose-Monitoring diesen nicht entspricht. Insbesondere handelt es sich hier nicht um eine Messung in Echtzeit, bei der die Werte automatisch auf den Empfänger übertragen werden. Auch eine Alarmfunktion ist nicht gegeben.
Dennoch erstatten einige Krankenkassen die Kosten für die intermittierende Messung. Hierbei spielt sicherlich die Preisdifferenz zwischen CGM- und FGM-System eine Rolle. Die Anschaffung eines CGM-Systems beläuft sich in der Regel auf über 1.000 €, wohingegen das FreeStyle Libre Starter Set bei circa 170 € liegt. Auch ein Quartalsbedarf an Sensoren liegt preislich bei den CGM-Systemen (800 – 900 €) mehr als doppelt so hoch wie bei dem FGM-System (rund 360 €). So kann es wirtschaftlicher sein, dass ein Patient ein FGM-System erhält, wenn der Blutzucker beispielsweise aufgrund eingeschränkter Motorik nicht mehr gut selbst gemessen werden kann, die Hypoglykämie-Wahrnehmung aber noch gut ist.
Bezug der Systeme
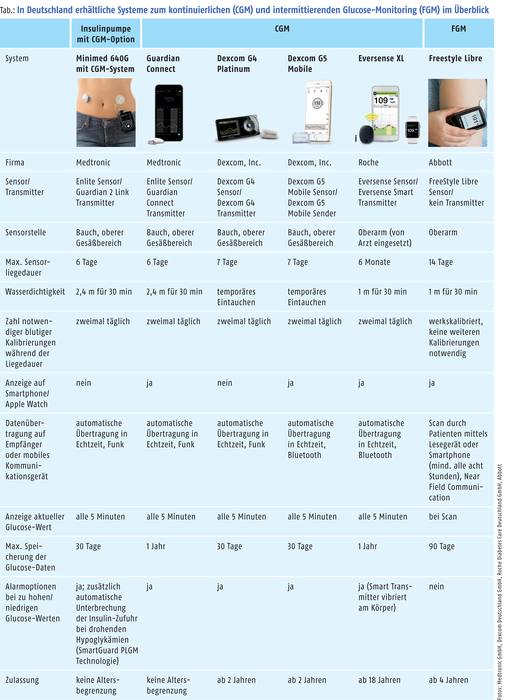
Das FGM- und die CGM-Systeme können in der Regel nur über den Hersteller direkt bezogen werden. Die Tabelle bietet einen Überblick über die verschiedenen Systeme und die jeweiligen Anbieter. Die Patienten senden ihr Rezept per Post an den Hersteller, der dann die Kostenerstattung bei der jeweiligen Krankenkasse beantragt. Nach Genehmigung durch die Krankenkasse erhält bei einer Erstversorgung der verordnende Arzt die Produkte, bei einer Folgeversorgung gehen die Sensoren direkt an den Patienten.
Ausblick: „Künstliche Bauchspeicheldrüse“
Mit den Insulin-Pumpen wurde bereits ein wichtiger Schritt hin zu einer möglichst physiologischen Insulin-Therapie entwickelt. Eine einstellbare Basalrate imitiert die basale Insulin-Produktion des Gesunden. Zu den Mahlzeiten oder bei hohen Blutzuckerwerten kann der Patient zusätzlich einen Insulin-Bolus mittels Pumpe in das Unterhautfettgewebe abgeben. Wenn nun diese kontinuierliche Insulin-Pumpentherapie nicht nur mit einem CGM-System gekoppelt wird, sondern auch noch ein Blutzuckermessgerät zur Kalibrierung des Sensors sowie ein Computerprogramm, das die automatische Steuerung der Insulin-Pumpe übernimmt, enthält, könnte der Blutzucker vollautomatisch reguliert werden. Solch ein System mit einem in sich geschlossenen Kreislauf wird als „Künstliche Bauchspeicheldrüse“ oder „Closed-Loop-System“ bezeichnet.
Das Minimed-640G-System beinhaltet erste Funktionen solch eines Closed-Loop-Systems. Es ermöglicht eine Kopplung des CGM-Systems mit der Insulin-Pumpe und unterbricht bei einer Hypoglykämie automatisch die Insulin-Zufuhr. In den USA ist bereits eine Weiterentwicklung zugelassen: Das Minimed-670G-System ist ein sogenannter Hybrid-Closed-Loop. Dieses System passt die basale Insulin-Zufuhr kontinuierlich automatisch an, die zu den Mahlzeiten benötigte Insulin-Dosis muss jedoch vom Patienten nach wie vor manuell eingestellt werden.
Bei der Entwicklung von Closed-Loop-Systemen gibt es derzeit noch zwei große Schwierigkeiten. Ein Problem ist die Ungenauigkeit der Glucose-Sensoren, welche unter anderem durch die zeitliche Verzögerung zwischen der Glucose-Konzentration im Blut und der interstitiellen Konzentration bedingt ist. Die andere Schwierigkeit ist die Wirkdauer des applizierten Insulins, welche vor allem beim Mahlzeitenbolus mehrere Stunden betragen kann. Nachts funktionieren experimentelle Closed-Loop-Systeme bereits mit hoher Zuverlässigkeit. Nur bei wechselnden Bedingungen wie sportlicher Aktivität, Stress und mehr oder weniger großen Mahlzeiten gilt es, die Systeme noch weiter zu entwickeln. In diesem Bereich wird intensiv geforscht. Auf dem Weg zu vollautomatischen Systemen wird sich bei der Zulassung jedoch auch die Frage nach der Haftung stellen.
Fazit
Systeme zum kontinuierlichen oder intermittierenden Glucose-Monitoring erleichtern Menschen mit Diabetes den Alltag. Seit dem Beschluss des G-BA im Juni 2016 sind CGM-Systeme unter bestimmten Voraussetzungen Kassenleistung. Auch das FGM-System wird von zahlreichen Krankenkassen erstattet. Insbesondere bei gleichzeitiger Insulin-Pumpentherapie kann eine signifikante Reduktion des HbA1c-Wertes erreicht werden. Es bleibt spannend, wann das Ziel der aktuellen Forschung, ein Closed-Loop-System zu entwickeln, welches vollautomatisch auf variable Glucose-Werte reagiert, erreicht wird. |
Literatur
Freckmann G. Neue Technologien in der Diabetologie. Wie weit ist es noch bis zum Closed-loop-System? Internist 2015;56:484-492
Heinemann L et al. Real-time continuous glucose monitoring in adults with type 1 diabetes and impaired hypoglycaemia awareness or severe hypoglycaemia treated with multiple daily insulin injections (HypoDE): a multicentre, randomised controlled trial. Lancet 2018;391(10128):1367-1377
Pickup JC et al. Glycaemic control in type 1 diabetes during real time continuous glucose monitoring compared with self monitoring of blood glucose: meta-analysis of randomised controlled trials using individual patient data. BMJ 2011;343:d3805
Mirza J et al. Diabetes mellitus bei Kindern und Jugendlichen. Neue Herausforderungen der Telemedizin. Monatsschr Kinderheilkd 2017; 165:688-696
Langendam M et al. Continuous glucose monitoring systems for type 1 diabetes. Cochrane Database Syst Rev 2012; CD008101
Maahs DM et al. Effect of Acetaminophen on CGM Glucose in an Outpatient Setting. Diabetes Care 2015;38(10):e158-e159
Basu A et al. Direct Evidence of Acetaminophen Interference with Subcutaneous Glucose Sensing in Humans: A Pilot Study Diabetes Technol Ther. 2016 Feb 1; 18(Suppl 2): S2-43–S2-47
Basu A et al. Continuous Glucose Monitor Interference With Commonly Prescribed Medications: A Pilot Study. J Diabetes Sci Technol 2017;11(5):936-941
Lorenz C et al. Interference Assessment of Various Endogenous and Exogenous Substances on the Performance of the Eversense Long-Term Implantable Continuous Glucose Monitoring System. Diabetes Technol Ther 2018;20(5):344-352
Gemeinsamer Bundesausschuss. Beschluss des gemeinsamen Bundesausschusses über eine Änderung der Richtlinie Methoden vertragsärztlicher Versorgung: Kontinuierliche interstitielle Glukosemessung mit Real-Time-Messgeräten (rtCGM) zur Therapiesteuerung bei Patientinnen und Patienten mit insulinpflichtigem Diabetes mellitus. BAnz AT 06.09.2016 B3
Battelino T et al. Closed loop insulin delivery in diabetes. Best Pract Res Clin Endocrinol Metab 2015; 29(3):315-325
FreeStyle Libre. Erstattung und Kostenübernahme von FreeStyle Libre Stand: 17.04.2018, https://freestyle.de/fachkreise/freestyle-libre/kostenuebernahme/ aufgerufen am 22. Juli 2018
Webseiten und telefonische bzw. Mail-Auskunft der Hersteller























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.