
- DAZ.online
- DAZ / AZ
- DAZ 10/2016
- Immer auf Herz und Nieren...
Medizin
Immer auf Herz und Nieren prüfen
Chronische Nierenschwäche schädigt auch andere Organe
Basierend auf der Definition der amerikanischen National Kidney Foundation (NFA) versteht man unter einer chronischen Nierenerkrankung – unabhängig von einer Grunderkrankung – eine Nierenschädigung, die durch pathologische Veränderungen in der Histologie oder in bildgebenden Verfahren (CT, MRT, Sonografie) und/oder durch Marker in Blut oder Urin nachgewiesen werden kann.
Das wichtigste Maß für die Nierenfunktion (s. Kasten „Die Nieren“) ist die glomeruläre Filtrationsrate (GFR) in Bezug zur Körperoberfläche. Demnach liegt eine chronische Niereninsuffizienz vor, wenn die GFR unter einen Wert von 60 ml/min/1,73 m² gesunken ist. Manchmal kann der eingeschränkten GFR eine erhöhte Ausscheidung von Albumin vorausgehen, daher gilt die Albuminurie ebenfalls als typisches Symptom. Voraussetzung für die Diagnose ist allerdings, dass die genannten Veränderungen über mehr als drei Monate nachweisbar sind.
Die Nieren – mehr als einfach nur Wasser lassen
Die kleinste funktionelle Einheit der stark durchbluteten Nieren ist das Nephron, gebildet aus einem Nierenkörperchen und den sich anschließenden Nierenkanälchen (Tubuli). Das Nierenkörperchen wiederum besteht aus einem Gefäßknäuel (Glomerulus) und einer umgebenden Kapsel (Bowman-Kapsel). Im Schnitt zählt die Niere des Menschen rund eine Million Nephronen.
In den Glomeruli findet die Ultrafiltration des Blutes zum Primärharn statt. Die glomeruläre Filtrationsrate (GFR) bezeichnet das von beiden Nieren pro Zeiteinheit produzierte Primärharnvolumen. Sie beträgt bei einem gesunden Erwachsenen rund 120 ml/min. Pro Tag (= 1440 min) gelangen somit etwa 175 Liter Primärharn von den Glomeruli in die Tubuli. Von dort kehren schrittweise rund 99 Prozent des Primärharns in den Blutkreislauf zurück, darunter
- Ionen (vor allem Na+, Cl–, K+, Ca2+, Mg2+, PO43–, HCO3-) und Makronährstoffe (vor allem Glucose, Aminosäuren und Proteine) durch aktive Rückresorption,
- Wasser durch passive Rückresorption, sodass die tatsächliche Urinausscheidung pro Tag etwa 1,5 bis 2 Liter beträgt.
Auf dem umgekehrten Weg gelangen körpereigene Stoffwechselprodukte (z. B. Harnsäure, Harnstoff, Creatinin, Ammoniak) und körperfremde Substanzen (z. B. Arzneistoffe und ihre Metaboliten) aus dem Blut in die Tubuli.
Zu den Aufgaben der Nieren gehört also
- die Sicherung der Flüssigkeitshomöostase,
- die Elimination von Stoffwechselendprodukten und Fremdstoffen und
- die Mitregulation des Elektrolyt- und Säuren-Basen-Haushalts durch bedarfsgerechte Resorption.
Darüber hinaus synthetisieren die Nieren verschiedene physiologisch wichtige Substanzen:
- Erythropoietin wird größtenteils (85 – 90%) renal gebildet. Das Glykoprotein ist als Wachstumsfaktor für die Bildung von Erythrozyten aus Stammzellen von Bedeutung.
- Calcitriol (1,25(OH)2 -Vitamin D3) wird hauptsächlich in den Nieren aus 25(OH)-Vitamin D3 hydroxyliert. Es ist für die Knochenmineralisierung essenziell.
- Renin. Es stimuliert ein sehr effizientes System zur Blutdrucksteigerung: das Renin-Angiotensin-Aldosteron-System (RAAS). Als Protease spaltet Renin vom inaktiven Angiotensinogen das Angiotensin I ab, welches wiederum durch das Angiotensin Converting Enzyme (ACE) in das stark gefäßverengende Angiotensin II überführt wird.
Zunehmende Prävalenz
In der Regel sind beide Nieren von der chronischen Insuffizienz betroffen. Laut Deutscher Gesellschaft für Nephrologie (DGfN) leiden etwa zehn Prozent der europäischen Bevölkerung an einer „chronic kidney disease“ (CKD), wobei das Spektrum von leichtgradig bis zum Endstadium mit obligater Nierenersatztherapie reicht. Bereits im Jahr 2007 zeigte eine amerikanische Studie, dass die Prävalenz chronischer Nierenerkrankungen im Zeitraum 1999 bis 2004 höher lag als im Zeitraum 1988 bis 1994. Begründet wurde diese Differenz – zumindest partiell – mit der angestiegenen Prävalenz der Risikoerkrankungen Diabetes mellitus und Hypertonie. In Deutschland steht bis heute kein umfassendes bundesweites CKD-Register zur Verfügung.
Risikofaktor metabolisches Syndrom
Nicht nur primäre Erkrankungen der Nieren können zu einer chronischen Niereninsuffizienz führen, sondern auch systemische Erkrankungen, die einen sekundären Befall der Nieren nach sich ziehen (s. Tab. 1). Im Rahmen eines Projekts zur Qualitätssicherung in der Nierenersatztherapie (Dialyse und Transplantation) wurden in Deutschland zwischen 1994 und 2007 die Ursachen erfasst, die bei den Patienten zu einem chronischen Nierenversagen führten. Die Daten zeigen, dass der Anteil primärer Erkrankungen wie Glomerulonephritis oder interstitielle Nephritis in dieser Zeitspanne abgenommen hat, während Nierenschäden durch Bluthochdruck und vor allem Diabetes mellitus zugenommen haben. Daher ist bei Personen mit metabolischem Syndrom – „Quartett“ von Übergewicht, Fettstoffwechselstörung, gestörter Glucoseverwertung und Bluthochdruck – auch das Risiko einer chronischen Nierenerkrankung deutlich erhöht.
Primäre Nierenerkrankungen | |
Glomerulonephritis |
|
tubulo-interstitielle Nephritis |
|
Zystenniere |
|
Systemische Erkrankungen | |
|
Diabetes mellitus
(diabetische Nephropathie)
|
|
arterielle Hypertonie |
|
Akutes Nierenversagen hat andere Gründe
Die Gründe für eine chronische Niereninsuffizienz sind von den nachfolgend genannten Ursachen eines akuten Nierenversagens (ANV) zu unterscheiden, z. B.:
- prärenales ANV: durch Volumenmangel (bei Blutverlust) oder kardiovaskulär bedingt (bei Schock, akuter Herzinsuffizienz);
- intrarenales ANV:
- akute Tubulusnekrose durch Arzneistoffe (Kontrastmittel, Chemotherapeutika), bei Sepsis, Multiorganversagen oder Multiplem Myelom;
- akute interstitielle Nephritis durch Viren (CMV, EBV) oder durch Arzneistoffe (NSAR, Rifampicin, Penicilline, Cephalosporine); - postrenales ANV: Verlegung der ableitenden Harnwege (Blasentumor, Harnleiterstein).
Medikamente können nicht nur ein akutes Nierenversagen verursachen, sondern werden auch bei längerer Einnahme mit der Entwicklung der chronischen Niereninsuffizienz in Verbindung gebracht. So warnt der Berufsverband Deutscher Internisten (BDI), dass Paracetamol bei einer dauerhaften Dosierung von 2 × 500 mg pro Tag die Nieren schädigen könne.
Vorübergehende Kompensation
Ein zerstörtes Nephron wird nicht wieder ersetzt, d. h. dass die verbliebenen Nephronen diesen Verlust ausgleichen müssen: Vermittelt durch Angiotensin II kommt es zu einer erhöhten Durchblutung und Druckerhöhung in den Glomeruli sowie zu einer Vergrößerung der Filtrationsfläche durch Hypertrophie. Entsprechend hypertrophieren die Tubuli ebenfalls. Wenn diese Kompensationskapazitäten allerdings überschritten sind, nimmt die Nierenfunktion unaufhörlich ab. Histologisches Zeichen des chronischen Nephronschadens ist eine Glomerulosklerose, klinisch zeigt sich eine Proteinurie aufgrund der erhöhten Durchlässigkeit für Eiweiße.
Typisch: Mikroalbuminurie
Vor allem für die diabetische Nephropathie gilt eine über viele Jahre langsam zunehmende Albuminurie (später Proteinurie) ohne begleitende Hämaturie als typisch. Daher empfiehlt die Nationale Versorgungsleitlinie für Typ‑1-Diabetiker fünf Jahre nach der Diagnosestellung bzw. für Typ‑2-Diabetiker bei der Diagnosestellung
- die Schätzung der glomerulären Filtrationsrate (GFR),
- die mikroskopische Urinuntersuchung auf Erythrozyten, Leukozyten sowie Albumin,
- die Bestimmung des Albumin-Creatinin-Quotienten.
Eine Albuminausscheidung zwischen 30 und 300 mg/g gilt als moderat erhöht und wird als Mikroalbuminurie bezeichnet. Allerdings entspricht dieser Befund für sich genommen noch nicht einer diabetischen Nephropathie, da er auch unabhängig vom Diabetes auftreten kann: Nicht selten korreliert eine Mikroalbuminurie mit einer endothelialen Dysfunktion arterieller Blutgefäße außerhalb der Nieren, die mit weiteren inflammatorischen Parametern einhergeht, beispielsweise einem erhöhten CRP-Wert im Serum (C-reaktives Protein; messbar mit hs-CRP-Test).
Andererseits kann auch ohne ausgeprägte Eiweißausscheidung bereits eine eingeschränkte Nierenfunktion bestehen. In Langzeitbeobachtungen sank bei der Hälfte der Patienten die GFR unter 60 ml/min/1,73 m2, ohne dass eine Mikroalbuminurie vorausgegangen war. – Schäumender Urin beim Wasserlassen ist ein Hinweis auf Eiweiße im Urin.
Balance durch geringere Rückresorption
Folge der eingeschränkten Nierenfunktion ist eine Akkumulation von körpereigenen Stoffwechselprodukten sowie von körperfremden Stoffen, etwa Medikamenten, im Blut. Die Serumkonzentrationen von Substanzen, die glomerulär filtriert, aber nicht tubulär rückresorbiert werden (wie Creatinin), hängen direkt von der glomerulären Filtrationsrate ab. Erhöhte Serumspiegel treten auf, wenn etwa 60 Prozent des Nierengewebes ausgefallen sind.
Stoffe mit tubulärer Rückresorption oder Sekretion, wie etwa Kalium oder Phosphat, können auch bei erniedrigter GFR eine normale Serumkonzentration aufweisen, da die verminderte GFR durch eine verminderte Rückresorption oder verstärkte Sekretion kompensiert wird. Manche Stoffe zeigen bis zu einem Abfall der GFR auf etwa zehn bis 20 Prozent normale Konzentrationen, z. B. Natrium und Wasser.
Belastungen des Herzens
Bei einer terminalen Niereninsuffizienz mit weniger als einem Liter Urin pro Tag muss mit einer Hyperkaliämie gerechnet werden. Mögliche Symptome sind eine Bradykardie, Parästhesien (Kribbelgefühle) oder Schwindel; bei stark erhöhten Werten drohen Rhythmusstörungen bis zum Herzstillstand. Kardiovaskulär belastend bei chronischem Nierenversagen sind darüber hinaus das aktivierte Renin-Angiotensin-Aldosteron-System mit Bluthochdruck (renaler Hypertonus) sowie die reduzierte Ausscheidung von Natrium und Wasser. Nicht selten kommt es zu Beinödemen, im Extremfall sogar zu einem Lungenödem.
Gefördert wird die Hyperkaliämie durch die bei einer schweren Niereninsuffizienz entstehende metabolische Azidose – bei einem Abfall der GFR auf unter 30 ml/min/1,73 m2 sind die Nieren nicht mehr in der Lage, die beim täglichen Proteinstoffwechsel anfallenden Protonen zu eliminieren. Weitere Zeichen einer anhaltenden metabolischen Azidose sind gastrointestinale Beschwerden wie Übelkeit, Erbrechen und Appetitlosigkeit.
Neurologische Störungen
Auch das Nervensystem kann im fortgeschrittenen Stadium einer Niereninsuffizienz in Mitleidenschaft gezogen werden – messbar anhand einer verlangsamten Nervenleitgeschwindigkeit oder veränderter Gehirnströme im EEG. Mögliche Symptome sind:
- Gedächtnis- und Konzentrationsstörungen,
- Müdigkeit, Schlafstörungen,
- optische Halluzinationen, Desorientiertheit,
- Juckreiz, Brennen, Muskelkrämpfe oder Muskelschwäche,
- Wahrnehmungsstörungen.
Abnahme der inkretorischen Nierenfunktion
Da die Nieren verschiedene physiologisch wichtige Substanzen produzieren, zeigt eine chronische Niereninsuffizienz auch Auswirkungen auf die Blutbildung und den Knochenstoffwechsel:
- Renale Anämie: Aufgrund der verminderten Produktion des als „erythropoiesis stimulating agent“ (ESA) dienenden Glykoprotein-Hormons Erythropoietin finden die Proliferation und Differenzierung von Erythrozyten aus Vorläuferzellen nur noch eingeschränkt statt. Erschwerend kommt hinzu, dass die Lebensdauer von Erythrozyten bei erhöhtem Harnstoffgehalt im Blut (infolge einer Nierenerkrankung) vermindert ist. Symptome der renalen Anämie sind erhöhter Puls, Atemnot, Schwindel, Konzentrationsschwäche und geringere körperliche Belastbarkeit. Ein typisches Symptom ist die sogenannte Café-au-lait-Farbe der Haut (anämische Blässe plus Ablagerung von Urochromen).
- Renale Osteopathie: Mit nachlassender Nierenfunktion steht dem Körper auch weniger Calcitriol (Vitamin D) zur Verfügung, sodass er enteral zu wenig Calcium resorbiert. Die Folge ist eine Abnahme des Calciumgehaltes im Knochen, was zu Knochen-, Muskel- und Gelenkschmerzen und nicht zuletzt zu häufigeren Knochenbrüchen führt. Zudem ist die Ausscheidung von Phosphat vermindert; da Phosphat freies Calcium im Blut bindet, verschärft es die Hypokalzämie.
Endstadium mit Urämie
Die glomeruläre Filtrationsrate ist maßgeblich für die Einteilung der Niereninsuffizienz in fünf Stadien (Tab. 2). Im Stadium I (GFR ≥ 90 ml/min/1,73 m2) zeigen die Patienten zumeist keine renal bedingten Symptome, und die Serumspiegel des Creatinins sind noch normal. Im terminalen Stadium V (GFR ≤ 15 ml/min/1,73 m2) hingegen müssen die Patienten regelmäßig dialysiert werden.
Bereits ab Stadium IV (GFR 15 – 29 ml/min/1,73 m2) droht aufgrund der mangelhaften oder fehlenden Entgiftungsfunktion ein urämisches Syndrom. Hierunter versteht man Vergiftungserscheinungen durch Urämietoxine wie Harnstoff, Creatinin, Harnsäure, Hippursäure oder Stickstoffmonoxid. Die Patienten leiden häufig unter einem therapieresistenten Juckreiz sowie enterokolitischen Beschwerden. Auch kann die Urämie eine mit dem Stethoskop als „Herzbeutelreiben“ deutlich hörbare Perikarditis verursachen.
Stadium, definiert durch |
Albumin im Urin
(mg/24 h)
|
CC oder eGFR
(ml/min)
|
Klinische Befunde |
|
|---|---|---|---|---|
1a |
Mikroalbuminurie bei normaler Nierenfunktion |
30 – 300 |
≥ 90 |
|
1b |
Makroalbuminurie bei normaler Nierenfunktion |
> 300 |
≥ 90 |
|
2 |
leichtgradige Niereninsuffizienz |
> 300 |
60 – 89 |
|
3a |
mittelgradige Niereninsuffizienz |
> 300 |
45 – 59 |
|
3b |
30 – 44 |
|||
4 |
hochgradige Niereninsuffizienz |
> 300 |
15 – 29 |
|
5 |
terminale Niereninsuffizienz |
< 15 (ohne Dialyse) |
||
5d |
< 15 (mit Dialyse) |
|||
Abkürzungen: CC = Creatinin-Clearance; eGFR = geschätzte glomeruläre Filtrationsrate | ||||
Creatinin-Clearance als klassischer Marker
Zur Abschätzung der GFR dienen der Creatininwert des Serums und Creatinin-basierte Schätzformeln. Anhand der Creatinin-Clearance (CC) lässt sich rückschließen, wie schnell die Nieren das Creatinin aus dem Blut herausfiltern. Unter Berücksichtigung möglicher Fehlerquellen erlaubt sie einen relativ genauen Rückschluss auf die GFR (geschätzte GFR oder eGFR) und dient daher zur Stadieneinteilung der diabetischen Nephropathie (Tab. 2).
Da Faktoren wie Diät, Geschlecht, Muskelmasse und körperliche Aktivität den Creatininwert beeinflussen können, ist seit einigen Jahren das körpereigene Protein Cystatin C als GFR-Marker (allein oder in Kombination mit Creatinin) in der Diskussion. Es wird ebenfalls glomerulär filtriert und nicht rückresorbiert. Weil seine Serumkonzentration kaum anderen Einflussfaktoren unterliegt, ist sie aussagekräftiger als der Creatininwert. Doch aus ökonomischen Gründen wird die Cystatin-C-Bestimmung derzeit nicht als Standard empfohlen.
Hoffnung auf Frühwarnsystem
Meistens werden die Albuminurie und die verminderte Nierenfunktion erst entdeckt, wenn bereits viele Glomeruli zerstört sind. Daher wäre ein Frühwarnsystem sehr willkommen. Mit dem löslichen Urokinase-Plasminogen-Aktivator-Rezeptor (suPAR) könnte ein Biomarker zur Verfügung stehen, der einen renalen Funktionsverlust sehr frühzeitig anzeigt. Hohe suPAR-Plasmaspiegel korrelierten in klinischen Studien mit dem Vorliegen einer Glomerulosklerose oder mit einem stärkeren Rückgang der eGFR. Allerdings ließ sich in anderen Studien der Zusammenhang zwischen suPAR und chronischen Nierenerkrankungen nicht durchgängig herstellen.
Blutdruck- und Blutzuckereinstellung essenziell
Viele Patienten mit chronischer Niereninsuffizienz, insbesondere diabetischer Nephropathie, erreichen das Stadium der terminalen Niereninsuffizienz mit Dialysepflichtigkeit erst gar nicht, weil sie vorher an kardiovaskulären Komplikationen versterben. Je früher sie sich behandeln lassen, desto wirksamer lässt sich die Progression der Erkrankung einschließlich ihrer Komplikationen verzögern. Inzwischen besteht ein breiter Konsens, dass bei Patienten mit gut eingestelltem Blutdruck und Blutzuckerspiegel sowie geringer Albuminurie die Nierenfunktion über viele Jahre stabil gehalten werden kann.
Die Therapie kann sich sehr komplex gestalten, wenn sie nicht nur bei den Manifestationen der chronischen Niereninsuffizienz (z. B. renale Anämie oder Osteopathie) ansetzt, sondern auch bei einer auslösenden Erkrankung (z. B. Diabetes mellitus, arterielle Hypertonie). Einen Überblick gibt die Tabelle 3.
Therapie |
Therapieziele und therapeutische Maßnahmen |
|---|---|
antihypertensive Behandlung |
|
Blutzuckereinstellung |
|
Behandlung der Dyslipoproteinämie |
|
Entzündungshemmung |
|
Kontrolle des Wasser-, Elektrolyt- und Säuren-Basen-Haushalts |
|
Proteinrestriktion |
|
Behandlung der renalen Anämie |
|
Behandlung der renalen Osteopathie |
|
bestehende Arzneimitteltherapie anpassen |
|
Ultima Ratio: künstliche Niere
Kommt es zu einer terminalen Niereninsuffizienz, kann dem Patienten – abgesehen von einer Nierentransplantation – nur noch eine Dialyse helfen. Im Allgemeinen wird mit dem Verfahren spätestens bei einer Creatinin-Clearance von etwa 10 ml/min begonnen, bei Diabetespatienten und ersten Anzeichen einer Urämie auch früher. Ziele sind die Elimination von Wasser und harnpflichtigen Substanzen (bzw. Urämietoxinen) sowie die Korrektur von Störungen im Elektrolyt- und Säuren-Basen-Haushalt.
Die Hämodialyse (HD) ist mit einem Anteil von etwa 65 Prozent das in Deutschland am häufigsten angewandte Dialyseverfahren. Über eine semipermeable Membran diffundieren die harnpflichtigen Substanzen entlang eines Konzentrationsgefälles aus dem Blut in die in Gegenrichtung fließende isotonische Dialyselösung. Der Konzentrationsgradient zwischen Blut und Dialysat wird hierbei maschinell aufrechterhalten. Besteht zudem ein osmotisches Druckgefälle vom Blut zum Dialysat, kann dem Blut und somit dem Körper Wasser entzogen werden. Aus dem Dialysat wiederum gelangen Nährstoffe und Elektrolyte wie Na+ oder HCO3– in das Blut des Patienten. Bei der chronisch-intermittierenden HD wird der Patient dreimal pro Woche für vier bis fünf Stunden an das Dialysegerät angeschlossen. Voraussetzung ist die Anlage einer arteriovenösen Fistel als leicht zu punktierendem Gefäßzugang, meist der sogenannte Cimino-Shut zwischen der Arteria radialis und einer Unterarmvene.
Beginn mit Peritonealdialyse empfehlenswert
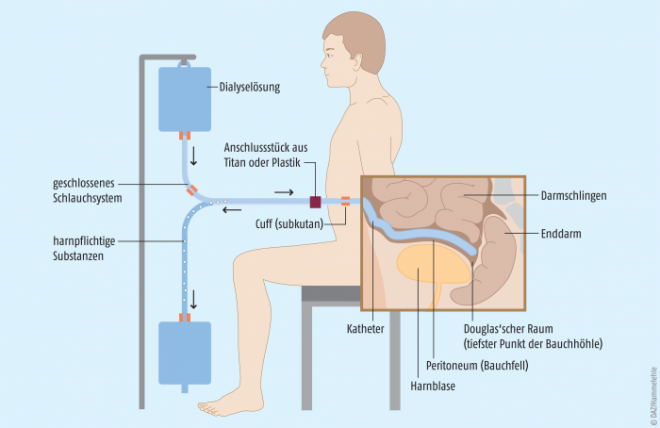
Bei der Peritonealdialyse (PD) dient das Bauchfell (Peritoneum) des Patienten als Membran, während seine Bauchhöhle den „Behälter“ für die Spülflüssigkeit darstellt, die sich der Patient über einen operativ eingesetzten Katheter selbst zuführen kann (Abb. 1). Zwei Formen lassen sich unterscheiden:
- Bei der kontinuierlichen ambulanten Peritonealdialyse (CAPD) befindet sich ständig Spülflüssigkeit im Bauchraum. Der Patient (oder ein Helfer) wechselt die Spülflüssigkeit vier- bis fünfmal pro Tag aus, über Nacht kann das Dialysat bis zu neun Stunden im Körper verbleiben.
- Bei der kontinuierlichen zyklischen Peritonealdialyse (CCPD) wird die Spülflüssigkeit regelmäßig von einem Gerät („Cycler“) ausgetauscht – idealerweise nachts.
Abb. 1: Prinzip der Peritonealdialyse. Die Bauchhöhle wird über einen Katheter (Cuff = Manschette) mit der Dialyselösung gefüllt. Aus den Blutgefäßen im Bauchfell (Peritoneum) gehen harnpflichtige Substanzen (bzw. Urämietoxine) und überflüssiges Körperwasser in das Dialysat über und werden schließlich abtransportiert. Auf dem umgekehrten Weg gelangen Nährstoffe und Elektrolyte aus dem Dialysat ins Blut.
In den ersten zwei bis drei Behandlungsjahren zeigt die PD eine geringere Mortalität als die Hämodialyse. Auch die Schonung der Armgefäße, die fehlende kardiale Belastung durch den Shunt sowie eine bessere Mobilität sprechen für die PD als initiales Verfahren. Das in den letzten Jahren entwickelte Konzept, nach dem Beginn mit der PD ein paar Jahre später zur Hämodialyse zu wechseln, wird in vielen Studien unterstützt. |
Literatur
[1] Coresh J, et al. Prevalence of Chronic Kidney Disease in the United States. JAMA 2007;298(17):2038-2047
[2] Deutsche Gesellschaft für Nephrologie. Prävalenz der chronischen Nierenerkrankung europaweit am höchsten in Vorpommern? DGfN unterstreicht Forderung nach einem Register. Pressemeldung vom 07.01.2016
[3] Wanner C, Ketteler M. Chronisches Nierenversagen. Update 2015. Dtsch Med Wochenschr 2015;140:1216-1218
[4] Chronische Niereninsuffizienz und Urämie. In: Herold G und Mitarbeiter. Innere Medizin, 2014:637-644
[5] Hayek SS, et al. Soluble Urokinase Receptor and Chronic Kidney Disease. N Engl J Med 2015;373:1916-1925
[6] Auinger M, et al. Diabetische Nephropathie – Update 2012. Positionspapier der Österreichischen Diabetes Gesellschaft und der Österreichischen Gesellschaft für Nephrologie. Wien Klin Wochenschr 2012;124(Suppl 2):42-49
[7] Nationale VersorgungsLeitlinie Nierenerkrankungen bei Diabetes im Erwachsenenalter. AWMF-Reg.-Nr. nvl/001d. Stand: September 2015
[8] Pruijma MT, Battegayb E, Burniera M. Arterielle Hypertonie und Niereninsuffizienz. Schweiz Med Forum 2009;9(28-29):497-502
[9] S1-Leitlinie der Deutschen Gesellschaft für Ernährungsmedizin (DGEM). Enterale und parenterale Ernährung von Patienten mit Niereninsuffizienz. Aktuel Ernahrungsmed 2015;40:21-37






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.