
- DAZ.online
- DAZ / AZ
- DAZ 45/2015
- Depressionen mit SSRI ...
Psychopharmaka
Depressionen mit SSRI behandeln
Pharmakologischer Ansatz am serotonergen System

Depressionen und Angst- bzw. Zwangsstörungen gehören zu den häufigsten psychiatrischen Erkrankungen. Zur medikamentösen Behandlung depressiver Symptome eignen sich Antidepressiva, welche sich über ihre spezifische Rezeptoraffinität definieren und sich durch unterschiedliche Wirkmechanismen, wie Transporterblockade oder Hemmung kataboler Enzyme, in verschiedene pharmakologische Klassen unterteilen lassen [1].
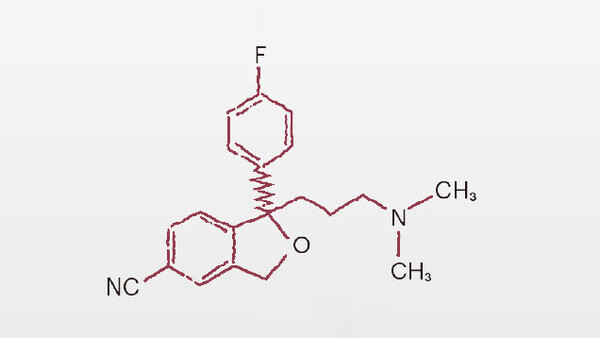
Während klassische Vertreter, wie die in den 1950er-Jahren entwickelten trizyklischen Antidepressiva (TZA), eine sehr breite Rezeptoraffinität aufweisen und daher mit typischen, vor allem anticholinergen Nebenwirkungen gerechnet werden muss, weisen moderne Antidepressiva ein selektiveres Wirkprofil auf. Die größte Gruppe stellen die selektiven Serotonin-Wiederaufnahmehemmer (SSRI) dar, von denen Fluoxetin 1987 als einer der ersten in den Markt eingeführt wurde. Heute sind sechs SSRI zugelassen (Tab. 1). Eine weitere Gruppe sind die Hemmstoffe der Monoaminoxidase, die Serotonin abbauen (MAO-Hemmer).
Wirkstoff |
Tagesdosis |
Serumspiegel [ng/ml] |
Zusammenhang zwischen Serumspiegel und klinischer Wirkung |
|
|---|---|---|---|---|
anfangs |
Standard |
|||
Citalopram |
20 mg |
20 – 40 mg |
30 – 130 |
nachgewiesen |
Escitalopram |
10 mg |
10 – 20 mg |
15 – 89 |
geringfügig |
Fluoxetin |
20 mg |
20 – 40 mg |
120 – 300 |
nachgewiesen |
Fluvoxamin |
50 mg |
100 – 250 mg |
150 – 300 |
geringfügig |
Paroxetin |
20 mg |
20 – 40 mg |
70 – 120 |
nachgewiesen |
Sertralin |
50 mg |
50 – 100 mg |
10 – 50 |
nachgewiesen |
Die Wirksamkeit der SSRI bei akuten depressiven Episoden ist bereits in vielen kontrollierten klinischen Studien sowie in Metaanalysen nachgewiesen worden. Sie inhibieren die Wiederaufnahme des Neurotransmitters Serotonin (5-Hydroxytryptamin, 5-HT) aus dem synaptischen Spalt in die präsynaptische Nervenzelle; dadurch steigt die 5-HT-Konzentration zwischen den Neuronen, und die serotonerge Signalübertragung im ZNS verbessert sich.
Da die pharmakologischen Effekte der SSRI direkt mit der Pathophysiologie depressiver Erkrankungen in Zusammenhang stehen, trägt das Verständnis ihrer genauen Wirkmechanismen letztlich auch entscheidend zur Aufklärung der molekularen und neurochemischen Veränderungen im Gehirn depressiver Patienten bei.
Pharmakodynamik der SSRI
In den letzten Jahren gelang mittels nuklearmedizinischer Untersuchungsmethoden wie der Positronenemissionstomografie (PET) eine Quantifizierung von Rezeptoren, Transportern und Enzymen im Gehirn. So wurde nachgewiesen, dass bei Personen mit affektiven Störungen die Expression des Serotonintransporters (SERT), der die Wiederaufnahme von Serotonin in die Nervenzellen vermittelt, im Thalamus und Hypothalamus stark reduziert ist [2]. Ergebnisse aus Metaanalysen wiesen ebenfalls auf eine geringere Dichte von SERT im Mittelhirn und in der Amygdala von stark depressiven Patienten hin. Eine aktuelle Hypothese besagt, dass die 5-HT-Konzentration im synaptischen Spalt und die Expressionsrate von SERT positiv miteinander korrelieren [3]. Studien konnten wiederholt nachweisen, dass bei Patienten mit Zwangsstörungen ein enger Zusammenhang zwischen der SERT-Dichte, der Schwere der Erkrankung und dem Ansprechen auf SSRI besteht.
SSRI reduzieren die Verfügbarkeit von SERT, indem sie die 5-HT-Konzentration im synaptischen Spalt erhöhen. Doch obwohl beide Effekte sofort auftreten, bessert sich die depressive Symptomatik erst nach einigen Wochen. Das liegt u. a. daran, dass eine Feedback-Reaktion an der komplexen Wirkung der SSRI beteiligt ist: Die präsynaptischen Rezeptor-Subtypen 5-HT1A und 5-HT1D drosseln nach dem Anstieg des 5-HT-Spiegels im synaptischen Spalt die neuronale Produktion von Serotonin. Erst die lang andauernde Aktivierung von 5-HT1A und 5-HT1D führt zur Abnahme ihrer Empfindlichkeit und Dichte, sodass die Serotoninsynthese wieder zunimmt.
Die sechs zugelassenen SSRI sind zwar strukturchemisch heterogen, unterscheiden sich jedoch in ihren pharmakodynamischen Eigenschaften kaum voneinander. Aufgrund ihrer 5-HT-Rezeptor-Selektivität beeinflussen SSRI – im Gegensatz zu den tri- und tetrazyklischen Antidepressiva – die Wiederaufnahme von Noradrenalin kaum und zeigen weniger Affinität zu postsynaptischen adrenergen, cholinergen, dopaminergen und histaminergen Rezeptoren. Letzteres bedingt, dass SSRI keine psychomotorisch dämpfenden oder sedierenden Effekte zeigen. Bei Escitalopram (S-Enantiomer des racemischen Citaloprams) ist die Selektivität am stärksten ausgeprägt. Obwohl die Nationale Versorgungsleitlinie Unipolare Depression keine klinisch relevanten Wirksamkeitsunterschiede zwischen den klassischen TZA und den SSRI sieht, besitzen SSRI doch ein vorteilhafteres Nebenwirkungsprofil [4].
Pharmakokinetik der SSRI
Größere Unterschiede zeigen die SSRI in ihrer Pharmakokinetik:
- Paroxetin, Citalopram, Fluvoxamin und Sertralin werden langsam, aber vollständig resorbiert und besitzen eine lange terminale Halbwertszeit (ca. 20 h), was zwar eine einmalige tägliche Einnahme erlaubt, aber auch die Gefahr der Kumulation birgt [5].
- Fluoxetin wird hepatisch durch Demethylierung zu Norfluoxetin metabolisiert, welches ebenfalls als SSRI wirkt. Fluoxetin und Norfluoxetin zeichnen sich durch besonders lange Plasmahalbwertszeiten von 2 bis 4 Tagen bzw. bis 7 Tagen aus.
Interaktionen und Absetzsyndrom
SSRI sind CYP-Inhibitoren: Paroxetin und Fluoxetin hemmt CYP2D6, Fluvoxamin dagegen inhibiert CYP1A2 sowie CYP2C19. Daher ist bei der Kombination mit Medikamenten, welche selbst Substrate dieser CYP-Enzyme sind, mit Wechselwirkungen zu rechnen. Citalopram und Sertralin weisen dagegen ein geringes Interaktionspotenzial auf.
Ein plötzliches Absetzen einer mindestens fünfwöchigen SSRI-Therapie kann in der ersten Woche sowohl körperliche als auch psychische Entzugssymptome hervorrufen. Das Serotonin-Absetzsyndrom umfasst orthostatische und motorische Störungen sowie Unwohlsein und Stimmungsschwankungen. Die Gefahr von Entzugserscheinungen kann durch ein „Ausschleichen“ der Medikation verringert werden.
Unerwünschte Wirkungen
Aufgrund der geringen Affinität zu anderen Neurotransmitterrezeptoren treten kardiovaskuläre und anticholinerge Nebenwirkungen, wie sie für TZA beschrieben werden, bei SSRI praktisch nicht auf. Als häufige Nebenwirkungen, vor allem zu Therapiebeginn, gelten Kopfschmerzen, Schwindel, Schlafstörungen, Übelkeit und Diarrhö. Auch Agitiertheit und Störungen der Sexualfunktion werden beschrieben. Andererseits können Libidoverlust und sexuelle Dysfunktionen bereits vor Beginn der Therapie vorliegen, weil sie durch Depressionen und Angstzustände induziert werden können. Neuere Studien zeigten einen negativen Effekt der SSRI auf die Spermienqualität, nämlich eine (reversible) Verringerung der DNA-Integrität [6].
Vor allem bei älteren Menschen können SSRI eine inadäquate Sekretion des antidiuretischen Hormons (SIADH) induzieren, sodass Hyponatriämien (Serum-Na+ < 135 mmol/l) auftreten, die zu Symptomen wie Müdigkeit, Kopfschmerzen, Gangunsicherheit mit Sturzneigung bis hin zu Krampfanfällen und komatösen Zuständen führen und durch die Komedikation von Diuretika, ACE-Hemmern oder Sartanen verstärkt werden können. Bei Risikopatienten kann daher eine Kontrolle des Serum-Na+ indiziert sein.
Zudem zeigen Studien, dass Citalopram, Fluoxetin und Sertralin (nicht aber Paroxetin) bei Personen über 50 Jahre langfristig die Knochendichte verringern und somit das Frakturrisiko erhöhen können, indem sie die physiologische Aktivität des Serotonins in den Osteozyten hemmen; die SSRI steigern das Frakturrisiko dosisabhängig [8, 9].
Citalopram und Escitalopram zeigten in einigen Studien relevante QT-Zeit-Verlängerungen und dürfen wegen der Gefahr des Auftretens von Torsade-de-pointes-Arrhythmien nur noch bis zu einer Höchstdosis von 40 mg/d bzw. 20 mg/d verordnet werden. Für ältere Patienten mit eingeschränkter Leberfunktion ist die Dosis zu halbieren.
Kontraindikationen
Aufgrund der Gefahr toxischer Serotoninkonzentrationen im ZNS ist die Kombination von SSRI mit Serotoninagonisten wie MAO-Hemmern (z. B. Moclobemid), Johanniskraut oder Clomipramin kontraindiziert. Symptome eines Serotoninsyndroms sind Fieber, Schwitzen, Tremor, Myoklonien, Hyperreflexe (evtl. epileptische Anfälle) sowie Verhaltens- und Bewusstseinsstörungen (Tab. 2). Wegen der sehr langen Halbwertszeit von Fluoxetin (s. o.) darf frühestens fünf Wochen nach seinem Absetzen ein Serotoninagonist verabreicht werden [10].
Geistig-psychische Symptome |
|
Hauptsymptome: Verwirrtheit, Euphorie, Koma
Nebensymptome: Agitation, Nervosität, Schlaflosigkeit
|
Symptome des vegetativen Nervensystems |
|
Hauptsymptome: Fieber, Schweißausbrüche
Nebensymptome: Tachykardie, Tachypnoe (schneller Atem), Dyspnoe (Atemnot), Diarrhö, Hypo- oder Hypertonie oder Blutdruckschwankungen
|
Neuromuskuläre Symptome |
|
Hauptsymptome: Myoklonus (krampfartige Muskelzuckungen), Tremor (Muskelzittern), Schüttelfrost, Rigor (Steifheit), Hyperreflexie
Nebensymptome: Koordinationsstörung, Mydriasis (weite Pupillen), Akathisie (Bewegungsunruhe mit Unfähigkeit, zu sitzen)
|
Selten werden unter SSRI verstärkte gastrointestinale, perioperative oder urogenitale Blutungen beobachtet, was auf die Hemmung der Serotonin-Aufnahme in Thrombozyten zurückgeführt wird. Die Kombination von SSRI mit neuen oralen Antikoagulanzien, Vitamin-K-Antagonisten oder Acetylsalicylsäure kann deren Blutungsrisiko somit weiter erhöhen [7].
Erhöhte Suizidalität?
Aufgrund der exzitatorischen Wirkung der SSRI ist bei Patienten mit Depressionen zu Therapiebeginn mit einem erhöhten Suizidrisiko zu rechnen. Ob dieses Risiko größer ist als unter einer Behandlung mit anderen Antidepressiva, wird derzeit noch kontrovers diskutiert. Die Ergebnisse mehrerer klinischer sowie epidemiologischer Studien sprechen dafür, dass die (ohnehin seltene) Suizidalität unter SSRI-Behandlung nicht erhöht ist. Aber speziell für junge Patienten wird ein alters- und dosisabhängiger Effekt angenommen: In einer kürzlich erschienen Metaanalyse wurde suizidales Verhalten bei Kindern und Erwachsenen bis 24 Jahre unter einer hoch dosierten Initialtherapie zweimal häufiger festgestellt als bei Patienten, welche die empfohlene SSRI-Dosierung erhielten [11].
Die Leitlinie der Deutschen Gesellschaft für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie (DGKJP) gibt bei depressiven Störungen von Kindern und Jugendlichen der Psychotherapie grundsätzlich den Vorrang vor einer Pharmakotherapie, hält jedoch den Einsatz von SSRI bei Vorliegen einer eindeutigen Indikation für sinnvoll [12]. Zur Pharmakotherapie von Kindern und Jugendlichen mit schweren depressiven Episoden stellt Fluoxetin das Mittel der Wahl dar. Escitalopram, Citalopram und Sertralin sind weitere leitliniengerechte Behandlungsoptionen. Dagegen findet sich für Paroxetin kein Nachweis einer Verbesserung der depressiven Symptomatik [13].
Schwangerschaft und Stillzeit
Depressive Episoden während der Schwangerschaft sind nicht ungewöhnlich, da die hormonelle Umstellung auch den Stoffwechsel der Neurotransmitter beeinflusst, sodass fast zehn Prozent der schwangeren Frauen eine akute Depression entwickeln. Vor der Anwendung eines SSRI sind dessen Nutzen und Risiken abzuwägen.
Für SSRI als Substanzgruppe wurde generell ein erhöhtes Risiko für Frühgeburten, aber kein eindeutig erhöhtes Risiko für allgemeine Fehlbildungen festgestellt. Jedoch scheinen Paroxetin und Fluoxetin mit dem Auftreten spezifischer Missbildungen wie kardiale Septumdefekte, Anenzephalie, Gastroschisis und Omphalozele assoziiert zu sein. Deshalb ist einer Schwangeren eher Sertralin, Citalopram oder Escitalopram zu verordnen [14, 15]. Insbesondere Sertralin gehört zu den Mitteln der Wahl bei Schwangeren mit pharmakotherapiebedürftiger Depression. Eine vor der Schwangerschaft stabil eingestellte Patientin sollte während der Schwangerschaft ihre Medikation unverändert fortsetzen, um keine bedrohlichen Krisen zu provozieren.
Das Stillen ist grundsätzlich mit einer antidepressiven Medikation vereinbar. Sertralin und Paroxetin erscheinen nur in geringer Konzentration in der Muttermilch und sind im Plasma des Säuglings nicht nachweisbar; Letzteres trifft jedoch für Citalopram und Fluoxetin zu [16]. Sertralin und Paroxetin werden deshalb als SSRI erster Wahl in der Stillzeit angesehen.
SSRI-Missbrauch
Neben der Anwendung bei indizierten Therapien werden SSRI – wie auch andere Substanzen, die die neuronale Erregungsleitung modulieren – missbräuchlich eingenommen: zur Bewältigung alltäglicher Probleme, zur kognitiven Leistungssteigerung, zur Antriebssteigerung und zur Besserung des psychischen Wohlbefindens. Denn ein hoher Serotoninspiegel vermittelt das Gefühl von Gelassenheit und innerer Ruhe und dämpft dabei negative Assoziationen wie Angst, Aggressivität und Kummer. SSRI gelten als „Wachmacher“ oder auch als „Glückspille“. Dabei ist der Nutzen fragwürdig: Wissenschaftlich konnten zwar geringe Verbesserungen der kognitiven Funktionen, aber keine Verbesserung der emotionalen Stimmungslage belegt werden [10].
In der „Party-Szene“ wird insbesondere Fluoxetin in Dosierungen von über 80 mg/Tag (doppelt so viel wie die therapeutische Dosis) mit 3,4-Methylendioxy-methamphetamin (MDMA, Ecstasy) kombiniert, um dessen anregende Wirkung zu verlängern [17].
Wegen der komplexen, noch nicht vollständig bekannten Wirkungsweise der SSRI bezüglich der Neumodulation sind die Gefahren, die ihre langfristige (therapeutische oder missbräuchliche) Anwendung mit sich bringt, derzeit nur vage abzuschätzen. Immerhin dürfte klar sein, dass sich auf die Dauer eine komplexe neuronale Dysregulation einstellt, die neben der Abhängigkeit auch Persönlichkeitsstörungen hervorrufen kann [18].
Fazit
In der Pharmakotherapie depressiver Episoden nehmen SSRI eine zentrale Stellung ein. Seit ihrer Entdeckung vor 30 Jahren hat sich das Wissen um ihre Wirksamkeit und Sicherheit enorm erweitert. Mithilfe der modernen Methoden der medizinischen Bildgebung wie der PET lassen sich pathologische Veränderungen des Gehirns detailliert visualisieren und nachvollziehen, so auch die unmittelbaren und mittelbaren Auswirkungen von SSRI auf das ZNS. Dadurch könnte es gelingen, neue klinische Marker zu evaluieren, um in Zukunft eine personalisierte Behandlung psychiatrischer Erkrankungen zu ermöglichen. Möglicherweise gilt eine prädiktive, patientenindividuelle Analyse der SERT-Konzentration im ZNS schon bald als diagnostischer Standard, um das Ansprechen auf ein SSRI abzuschätzen.
Aufgrund des vorteilhaften Nebenwirkungsprofils gegenüber klassischen TZA finden SSRI breite Anwendung in der Behandlung der Depression und zeigen aufgrund ihrer spezifischen Rezeptoraffinität eine gute Wirksamkeit bei Angst- und Zwangsstörungen. Apotheker sollten jedoch deren wichtigste Nebenwirkungen und Interaktionsprofile kennen, um Risikopatienten identifizieren und beraten zu können. So sollten sie Patienten, die zusätzlich zum verordneten SSRI ein Johanniskrautpräparat zur Selbstmedikation verlangen, auf die Gefahr eines toxischen Serotoninsyndroms sowie auf die typische Symptomatik hinweisen. Zudem müssen sie bei Verdacht auf Arzneimittelmissbrauch den Patienten aufklären und gegebenenfalls mit dem verordnenden Arzt Rücksprache halten. |
Literatur
[1] Mehler-Wex C. Depressive Störungen. Springer Science & Business Media, 2008
[2] Willeit M, et al. [123I]-beta-CIT SPECT imaging shows reduced brain serotonin transporter availability in drug-free depressed patients with seasonal affective disorder. Biol Psychiatry 2000;47:482-489
[3] Spies M, et al. The serotonin transporter in psychiatric disorders: insights from PET imaging. Lancet Psychiatry 2015;2(8):743-755
[4] S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression. AWMF-Register-Nr. nvl-005; Stand: Juni 2015
[5] Oberdisse E, Hackenthal E. Pharmakologie und Toxikologie. Springer-Verlag, 2013
[6] Tanrikut C, et al. Adverse effect of paroxetine on sperm. Fertil Steril 2010;94:1021-1026
[7] Lanza FL, Chan FK, Quigley EM. Guidelines for prevention of NSAID-related ulcer complications. Am J Gastroenterol 2009;104:728-738
[8] Richards JB, et al. Effect of selective serotonin reuptake inhibitors on the risk of fracture. Arch Intern Med 2007;167:188-194
[9] Haney EM, et al. Association of low bone mineral density with selective serotonin reuptake inhibitor use by older man. Arch Intern Med 2007;167:1246-1251
[10] Gysling E. Aktuelle Arzneimittel-Interaktionen. pharma-kritik 1991;13:69-72
[11] Miller M, Swanson S, Stürmer T. Antidepressant Dose and Risk of Deliberate Self-harm – Reply. JAMA Intern Med 2015;175(3):464
[12] Behandlung von depressiven Störungen bei Kindern und Jugendlichen, S3-Leitlinie der Deutschen Gesellschaft für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie (DGKJP), AWMF-Registernummer 028 - 043, Stand: 1. Juli 2013
[13] Hetrick SE, et al. Newer generation antidepressants for depressive disorders in children and adolescents. Cochrane Database Syst Rev 2012
[14] Reefhuis J, et al. Specific SSRIs and birth defects: bayesian analysis to interpret new data in the context of previous reports. BMJ 2015;351:h3190
[15] Yoon PW, et al. The National Birth Defects Prevention Study. Public Health Rep 2001;116(Suppl 1):32-40
[16] Weissman AM, et al. Pooled analysis of antidepressant levels in lactating mothers, breast milk, and nursing infants. Am J Psychiatry 2004;161(6):1066-78
[17] Tinsley JA, et al. Fluoxetine abuse. Mayo Clin Proc 1994;69:166-168
[18] Kontrollierte Drogen (Arzneimittel) – Psychopharmaka. arbeitsblaetter.stangl-taller.at/SUCHT/Psychopharmaka.shtml
[19] Sternbach H. The serotonin syndrome. Am J Psychiatry 1991;148:705-713

























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.