
- DAZ.online
- DAZ / AZ
- DAZ 30/2015
- Schwer zu zähmen
Borreliose
Schwer zu zähmen
Borreliose: Frühe Diagnosesicherung und Impfstoffentwicklung bereiten noch immer Probleme
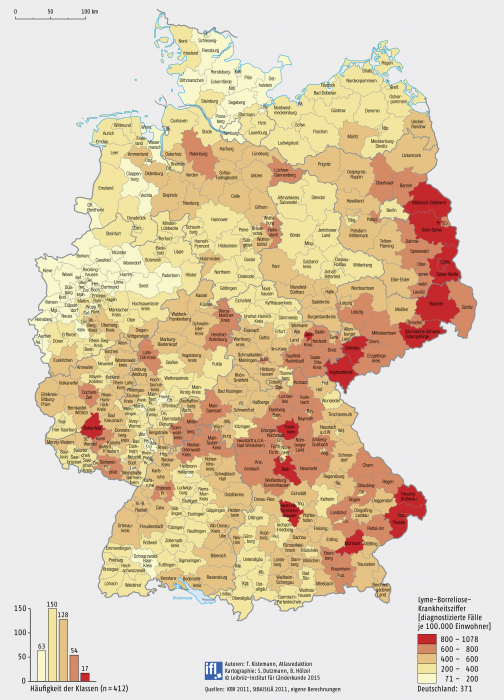
Denkt man an Zecken, denkt man an Frühsommer-Meningo-Enzephalitis (FSME). Ein Fehler! Denn die häufigste durch Zecken verbreitete Krankheit ist die Borreliose. Diese Infektion wird durch humanpathogene Bakterien der Gattung Borrelia, die zum sogenannten Komplex Borrelia burgdorferi sensu lato gehören, verursacht. Und gegen diese Infektionskrankheit steht noch nicht einmal ein Impfstoff zur Verfügung. Gleichzeitig ist die Gefahr einer Infektion hoch, denn Teile Deutschlands gelten als Hochendemiegebiete. Die Lyme-Borreliose hat in den letzten Jahren stark zugenommen. Aktuellen Schätzungen zufolge liegt die Zahl der jährlichen Neuerkrankungen zwischen 60.000 und 100.000. Noch deutlich höher liegen die Zahlen, die sich aus Abrechnungsdaten der Kassenärztlichen Vereinigungen ergeben: Danach wurden allein im dritten Jahresquartal (Juli bis September, gemittelt für die Jahre 2007 bis 2009), auf das nach den Meldedaten etwa die Hälfte aller Neuinfektionen eines Jahres entfallen, 303.000 Behandlungsfälle abgerechnet. Auf der Basis dieser Abrechnungsdaten wurde vom Leibniz-Institut für Länderkunde in Leipzig eine Deutschlandkarte erstellt, die die Verbreitung der Borreliose dokumentiert – und deutliche regionale Unterschiede zeigt (siehe Abb.). Die höchsten Behandlungsraten treten im Osten Deutschlands auf, insbesondere in Brandenburg, Sachsen und Bayern entlang der Grenzen zu Polen und Tschechien mit teilweise über 1000 abgerechneten Behandlungen je 100.000 Einwohner. Auch in Teilen Frankens und der Pfalz sind die Behandlungsraten hoch, niedrig dagegen an Rhein und Ruhr.
Abb.: Lyme-Borreliose-Infektionserkrankungen Jährliche Fälle im dritten Quartal 2007 bis 2009 nach Kreisen. Berücksichtigt wurden die abgerechneten kassenärztlichen Behandlungen von durch Zecken übertragenen Lyme-Borreliose-Erkrankungen in 2007, 2008 und 2009, wobei sich die Zahl der Behandlungsfälle ausschließlich auf das dritte Quartal (Juli bis September) bezieht.
Meldedaten aus Bayern
Genaue Daten liefert eine erste Bilanz aus Bayern, wo seit 1. März 2013 eine Meldepflicht für die drei häufigsten Manifestationen der Multisystemerkrankung besteht: das Erythema migrans, die akute Neuroborreliose und die Lyme-Arthritis. Ausgewertet wurden die zwischen 1. April 2013 und 31. März 2014 erfassten 6107 Fälle. Das entspricht einer Inzidenz von 48,8 Fällen pro 100.000 Einwohner. Das Erythema migrans war mit 95,8% die mit Abstand häufigste Manifestation. Lyme-Arthritis und Neuroborreliose machten 2,5% bzw. 1,7% der Fälle aus. Erkennbar war eine deutliche Saisonalität mit einem Anstieg im Frühsommer. Das Maximum lag zwischen der 24. und 30. Kalenderwoche, der Gipfel wurde im Juli mit etwa 350 Fällen pro Meldewoche erreicht. Dies entspricht dem üblichen Auftreten klimaabhängiger Vektorkrankheiten. Zudem lassen sich zwei Altersgipfel feststellen: zwischen dem 5. bis 9. Lebensjahr und dem 50. bis 70. Lebensjahr. Am seltensten erkranken jüngere Erwachsene. Diese Unterschiede werden damit erklärt, dass sich Kinder und ältere Menschen häufiger im Freien aufhalten. Im Vergleich mit anderen Bundesländern, in denen ebenfalls Meldepflicht herrscht, liegt Bayern mit seinen Zahlen im oberen Mittelfeld. Rheinland-Pfalz, Mecklenburg-Vorpommern und vor allem Brandenburg liegen darüber, Sachsen, Saarland, Berlin, Thüringen darunter – das Schlusslicht ist Sachsen-Anhalt. Die Region Bayerischer Wald, in der das Infektionsrisiko für Lyme-Borreliose am höchsten ist, ist auch als FSME-Risikogebiet bekannt. Eine Koinzidenz, die nicht zwingend ist. Denn die Prävalenz von Borrelien und FSME-Viren in Zecken ist durchaus unterschiedlich. Allerdings gibt es ökologische Faktoren, die vermehrte Vorkommen von Zecken in einer Region begünstigen.
Nach Zeckenstich: etwa 1% entwickeln Krankheitssymptome
Für das Risiko, nach einem Zeckenstich Krankheitssymptome zu entwickeln, gibt es konkrete Zahlen. 5 bis 35% der Zecken sind mit Borrelien befallen, bei 1,5% bis 6% der Betroffenen mit einem Zeckenstich ist mit einer Infektion zu rechnen, charakterisiert durch eine Serokonversion. Und nur 0,3% bis 1,4% erkrankt an einer Lyme-Borreliose. Ein tödlicher Verlauf ist äußerst selten. Charakteristisch für eine beginnende Lyme-Borreliose ist das Erythema migrans, auch als „Wanderröte“ bezeichnet. Das scharf abgegrenzte, ringförmige Erythem auf der Haut, das im Zentrum oft blasser ist, kann mit unspezifischen Symptomen wie Fieber, Kopf- und Muskelschmerzen, Lymphknotenschwellung und Müdigkeit einhergehen. „Wanderröte“ beschreibt den nach außen wandernden Ring. Im Stadium II, das sich innerhalb von sechs Monaten entwickelt, kommt es vor allem zur akuten Neuroborreliose mit brennenden Nervenschmerzen, die sich nachts verschlimmern. Möglich sind auch leichte Lähmungen der Hirnnerven, in deren Folge es zu Taubheitsgefühlen sowie Seh- und Hörstörungen kommen kann. Auch eine Myokarditis ist möglich. Die Spätform, die Monate oder Jahre nach dem Infekt auftreten kann, ist die Lyme-Arthritis und eine Athrophie des Unterhautfettgewebes (Acrodermatitis chronica), sehr selten auch eine chronische Neuroborreliose.
Problem Diagnosestellung
Um die Entwicklung von Komplikationen und späteren Manifestationen wie Myokarditis und Neuroborreliose möglichst zu verhindern, ist eine frühzeitig einsetzende antibiotische Therapie indiziert. Denn je früher behandelt wird, desto besser sind die Chancen auf Erfolg. Das Problem: Die Lyme-Borreliose ist primär eine im Einklang mit der Anamnese gestellte klinische Verdachtsdiagnose. Sie kann durch den Nachweis spezifischer Antikörper in Serum und Liquor lediglich unterstützt werden. Das Robert Koch-Institut empfiehlt dazu die Serodiagnostik nach dem Prinzip des Stufenplanes: Ist der Enzyme Linked Immunosorbent Assay (ELISA) in der ersten Stufe fraglich oder positiv wird als zweites ein Immunoblot durchgeführt, an den besondere Qualitätsanforderungen gestellt werden. Beachtet werden muss, dass ein positiver Antikörperbefund nur im Zusammenhang mit den entsprechenden klinischen Befunden für eine Lyme-Borreliose spricht. Umgekehrt schließt eine negative Serologie im Frühstadium eine Lyme-Borreliose nicht aus. Und: Andere Erkrankungen können zu falsch-positiven Ergebnissen führen, etwa Autoimmunerkrankungen oder virale Infekte wie Infektionen mit dem Eppstein-Barr- oder Herpes-Virus. Ätiologisch beweisend ist nur die Kultivierung von Borrelien aus Patientenmaterial – und die kann mehrere Wochen dauern.
Blick auf die T-Zellen
Auf der Suche nach Verfahren, die die Diagnose einer Borrelien-Infektion einfacher machen, wurde ein Enzyme-Linked-Immuno-Spot(EliSpot®)-Assay entwickelt. Er zielt auf die Überwachung der T-Zell-vermittelten Immunantwort, die durch Borrelien ausgelöst wird. Die Leukozyten, und damit auch die T-Zellen des Patienten, werden mit Borrelien-Antigenen konfrontiert. Hatte das Immunsystem mit dem Erreger bereits früher Kontakt, reagiert ein Teil der T-Zellen sehr sensitiv und sofort mit der Freisetzung von Zytokinen. Liegt dies allerdings Jahre zurück, benötigen die T-Zellen signifikant länger, um diese Stoffe freizusetzen. Diese Eigenschaft des Immunsystems kann mit dem EliSpot® abgebildet werden, so dass der Zeitpunkt einer Infektion bestimmt werden kann. Sein Fokus richtet sich vor allem darauf, nicht eindeutige serologische Befunde abzuklären, vor allem in frühen Stadien der Borreliose, wenn klinische Symptome und die serologischen Ergebnisse der Westernblot-Analyse nicht übereinstimmen.
Wann kommt endlich ein Impfstoff?
Diese Frage ist schwer zu beantworten. Bislang steht weder eine aktive noch eine passive Immunisierung zur Verfügung. In den USA war für wenige Jahre ein wirksamer rekombinanter Impfstoff auf der Basis des Oberflächen-proteins OspA (outer surface protein) zugelassen, der laut RKI aus kommerziellen Gründen vom Hersteller wieder vom Markt genommen wurde. Wegen der Heterogenität der Stämme (es sind mindestens sieben OspA-Serotypen bekannt und in Europa gibt es drei humanpathogene Borellia-Spezies) gilt die Entwicklung eines wirksamen Impfstoffes für Europa zwar als schwierig. Doch die Forschung macht auch hier nicht Halt. In einer klinischen Phase-I/II-Studie wurde ein neuer, multivalenter, rekombinant hergestellter OspA-Impfstoff bei 300 erwachsenen Probanden untersucht [Wressnig N et al.]. Es konnte gezeigt werden, dass dieser Impfstoff mit einem guten Sicherheitsprofil einen effektiven Schutz gegen Borreliose bieten könnte, und zwar erstmals auch gegen die in Europa vorherrschenden Stämme. Ob der Impfstoff es zur Marktreife schafft, müssen weitere Studien erst noch zeigen.
Verhalten im Freien
Bis dahin kann man denjenigen, die sich gerne im Freien aufhalten, nur immer wieder die bekannten Empfehlungen ans Herz legen:
- Die Gefahr ist besonders groß bei Kontakt mit bodennahen Pflanzen.
- Lange Hosen, lange Hemden und festes Schuhwerk reduzieren das Risiko eines Zeckenbefalls.
- Wieder zu Hause sollte der Körper einschließlich des Kopfes (Haaransatz!) sorgfältig nach Zecken abgesucht werden. Werden Zecken entdeckt, sollten sie fachgerecht entfernt werden. Die Zecke dazu mit einer Pinzette oder einer speziellen Zeckenzange an den Mundwerkzeugen – nicht am Körper – packen und langsam und gerade aus der Haut ziehen. Wichtig: Der Zeckenkörper darf keinesfalls gequetscht werden, denn sonst gelangen die Borrelien direkt in den Organismus.
Repellenzien wirken nur bedingt gegen Zecken. Spätestens nach zwei Stunden lässt ihre Wirkung nach.
Schutz vor Zecken
Zeckenschutzprodukte können Icaridin oder p-Menthan-3,8-diol enthalten. Icaridin-haltige Repellenzien wie z. B. Autan® Protection Plus Zeckenschutz-Spray, mosquito® protect Zeckenschutz-Spray, Ballistol® stichfrei und Viticks® Schutz vor Mücken und Zecken sind für Erwachsene und Kinder ab zwei Jahre geeignet. p-Menthan-3,8-diol kann bei Erwachsenen und Kindern ab einem Jahr angewendet werden und ist z. B. enthalten in mosquito® Zeckenschutz-Spray, Soventol® Protect Intensiv-Schutzspray Zeckenabwehr, Herbasektos® Insektenschutz-Hautspray, Insectfree® nature Anti Zecken Spray und Taoasis® Zeckenstop Spray. Anti Brumm® Zecken Stopp-Spray enthält beide Wirkstoffe.
Therapie der Wahl: Doxy & Co
Therapie der Wahl bei einer Infektion sind Tetracycline wie Doxycyclin. Sind sie kontraindiziert, zum Beispiel bei Kindern oder Schwangeren, können Amoxicillin oder Cefuroxim eingesetzt werden, bei Unverträglichkeiten kann auf das Makrolidantibiotikum Azithromycin ausgewichen werden. In späteren Stadien wird vor allem mit Cephalosporinen der dritten Generation (z. B. Ceftriaxon, Cefotaxim) über drei bis vier Wochen behandelt. |
Quelle
Lyme Borreliose. RKI-Ratgeber für Ärzte, Informationen des Robert Koch-Instituts, www.rki.de
Infektionskrankheiten A-Z: Borreliose. Informationen des Robert Koch-Instituts, www.rki.de
Antworten auf häufig gestellte Fragen zu Borreliose. Informationen des Robert Koch-Instituts, www.rki.de
Kistemann T. Regionale Verbreitung der Lyme-Borreliose. Nationalatlas aktuell 2012, Leibniz-Institut für Länderkunde (IfL), www.aktuell.nationalatlas.de
Meldepflicht für Lyme-Borreliose in Bayern – eine erste Bilanz. Epidemiologisches Bulletin des Robert Koch-Instituts Nr. 8, 2015, www.rki.de
Elispot Reader Systeme. www.aid-diagnostika.com
Wressnig N et al. Safety and immunogenicity of a novel multivalent OspA vaccine against Lyme borreliosis in healthy adults: a double-blind, randomised, dose-escalation phase 1/2 trial. Lancet Infect Dis 2013;13(8):680-689
Autorin
Dr. Beate Fessler ist Apothekerin und arbeitet als freie Medizinjournalistin unter anderem für die Deutsche Apotheker Zeitung.





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.