
- DAZ.online
- DAZ / AZ
- DAZ 15/2015
- Chirurgische Therapie des...
Dekubitus
Chirurgische Therapie des Dekubitus
Vorbereitung, Durchführung, Nachsorge
Die Dekubitus-Prophylaxe und die konservative Behandlung der Dekubitus-Kategorien 1 und 2 nehmen heute angesichts der zunehmenden Zahl immobiler geriatrischer Patienten einen immer wichtigeren Stellenwert ein. Wenn es durch konservative Maßnahmen nicht zur Ausheilung des Dekubitus kommt, muss dieser ab Kategorie 3 häufig einer chirurgischen Therapie zugeführt werden. Dabei ist zu beachten, dass die Chirurgie die Symptome, nicht jedoch die auslösenden Faktoren behandelt. Eine hohe Rezidivneigung erfordert eine strenge Indikationsstellung für die Operation eines Dekubitus (Tab. 1).
| Vitale Indikationen | Absolute Indikationen | Relative Indikationen |
|---|---|---|
| Akute arterielle oder venöse ArrosionsblutungSchwere Sepsis (immer unter i. v. Antibiotikagabe; in der Akutphase nur Debridement ohne plastische Deckung) | Tiefe Osteomyelitis des Knochens im Dekubitusgrund Gelenkbeteiligung im Dekubitusgrund, v. a. des Hüftgelenkes Multiple tiefe Dekubitalulzera Narbenkarzinom | Schnellerer Wundverschluss und bessere Weichteildeckung Elimination eines möglichen septischen Herdes, Verminderung der chronischen Schmerzen Erleichterung der Pflege und Senkung der Behandlungskosten Möglichkeit der Verlegung nach Hause oder in ein Altersheim Prophylaxe des Wundinfektes |
Vorbereitung der Operation
Voraussetzung für eine erfolgreiche chirurgische Therapie ist neben der Expertise und dem Repertoire des Operateurs auch ein zufriedenstellender Allgemeinzustand des Patienten, d. h. seine Operabilität. Da die Patienten meist multimorbide sind oder erhebliche neurologische Einschränkungen wie Paraplegie oder Spastiken aufweisen, sind die optimale präoperative Evaluation und Vorbereitung der Patienten so wichtig. Risikofaktoren für eine verzögerte Wundheilung sind z. B. hohes Alter, Rauchen, Diabetes mellitus, Niereninsuffizienz, Infektionen, Mangelernährung und Immunsuppression [2]. Den Allgemeinzustand des Patienten zu optimieren, ist durchaus eine Aufgabe, die im ambulanten Sektor, also vor der Klinikeinweisung, in Angriff genommen werden kann. Folgende Fragen in Bezug auf die Risikofaktoren sollten gestellt werden:
- Kommt eine Raucherentwöhnung infrage? Der Patient sollte den Nicotingenuss mehrere Wochen vor der Operation beenden, um die Mikrozirkulation zu verbessern. Eine Kontrolle kann z. B. mittels eines Cotinin-Tests im Urin erfolgen.
- Muss die Blutzuckereinstellung verbessert werden?
- Lässt sich die Nierenfunktion stabilisieren? (Trinkmenge? NSAR?)
- Liegen Infektionen vor?
Infektionszeichen wie Leukozytose, CRP-Anstieg oder erhöhte Blutsenkungsgeschwindigkeit sind eher durch Harnwegsinfekte oder Pneumonien bedingt als durch die Wunde. Oft muss die Sanierung des Dekubitus der Behandlung des Allgemeinzustandes nachgestellt werden [3].
Des Weiteren sollte der Ernährungszustand des Patienten optimiert werden. Dies kann z. B. durch laborchemische Kontrollen des Präalbumins oder des Albuminspiegels begleitet werden. Studien deuten auf eine erhöhte Rezidivneigung bei Albuminwerten unter 3,5 g/dl hin [4].
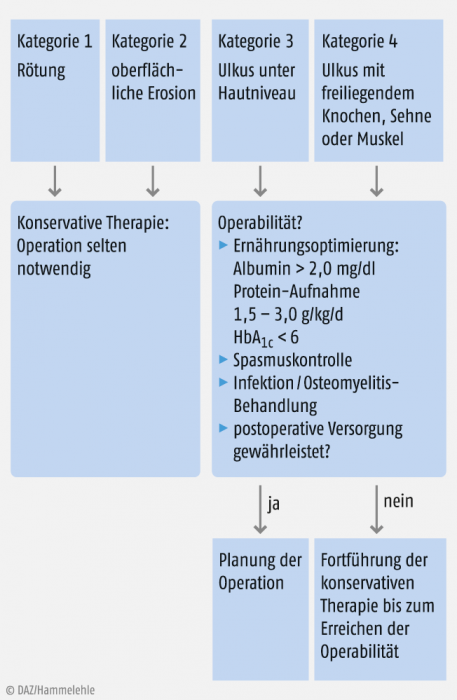
Neurologische Begleiterkrankungen wie Spastiken können sich während der chirurgischen Therapie verschlechtern. Daher sollten diese ebenfalls mit behandelt werden. Spastiken können z. B. durch die Gabe von Benzodiazepinen oder Baclofen gebessert werden. Bei chronischen Ulzera ohne Heilungstendenz sollte auch die Entwicklung eines Plattenepithelkarzinoms (Marjolin-Ulkus) in Betracht gezogen und gegebenenfalls bioptisch ausgeschlossen werden. Ist ein Zustand der Operabilität erreicht und der Patient gut vorbereitet (Abb. 1), bestehen je nach der Lokalisation des Ulkus verschiedene operative Vorgehensweisen.
Abb. 1: Konservative bzw. chirurgische Therapie eines Dekubitus in Abhängigkeit von seiner Kategorie oder seines Stadiums (nach [5]).
Operatives Management
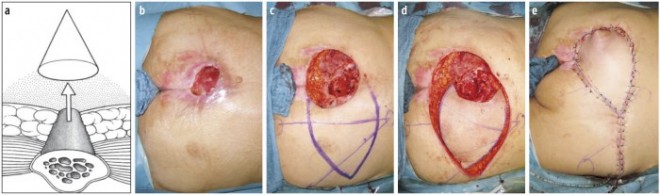
Essenziell für eine erfolgreiche chirurgische Therapie ist das radikale Debridement des geschädigten Gewebes. Dabei ist der sogenannte „Spitze-des-Eisbergs-Effekt“ zu beachten. Da die Haut unempfindlicher gegenüber chronischer Druckbelastung ist als z. B. die Muskulatur, kann das tiefliegende Gewebe großflächiger geschädigt sein, als eine kleine Wunde an der Oberfläche vermuten lässt (Abb. 2).
Abb. 2: Operatives Management. a: „Spitze des Eisbergs“-Effekt. b: Sakraler Dekubitus vor Debridement. c: Nach Debridement mit Anzeichnung des VY-Lappens. d: Mobilisierung des Lappens. e: Situation nach Wundverschluss.
Exponiertes Knochengewebe muss geglättet werden, um eine punktuelle Druckbelastung zu vermeiden.
Ist die Wunde nach dem Debridement sauber, kann sie verschlossen werden. Häufig ist es jedoch aufgrund einer ausgeprägten Weichteilnekrose mit bakterieller Besiedelung ratsam, vor der definitiven Deckung eine Wundkonditionierung vorzunehmen. Zu diesem Zweck hat sich das Vakuum-assistierte Wundverschlusssystem (Vacuum-assisted closure, VAC) durchgesetzt. Die Keimbesiedlung kann durch automatisierte Spülgänge reduziert werden. Durch die Reduktion eines Gewebeödems, das insbesondere bei paraplegischen Patienten wegen des fehlenden Vasotonus auftritt, kann die Mikrozirkulation des Wundgrundes verbessert werden.
Je nach Lokalisation und Genese des Ulkus unterscheiden sich die Erfordernisse an die Deckung. Bei Patienten, die aufgrund eines langen Krankenhausaufenthaltes wundgelegen sind, aber die Chance auf Wiederherstellung ihrer Selbstständigkeit haben, muss das Material zur Weichteilbedeckung von anderen Körperteilen genommen werden als bei chronisch bettlägerigen Patienten. Bei den Letzteren kann z. B. die Muskulatur des dorsalen Oberschenkels verwendet werden, während diese bei potenziell selbstständigen Patienten nur ein Reservemittel darstellt.
Des Weiteren ist je nach Tiefe des Defektes eine unterschiedliche Dicke der Weichteile wiederherzustellen. Bei freiliegenden Sehnen oder Knochen kann z. B. keine Deckung mittels Spalthauttransplantation erfolgen, da diese zu dünn und anfällig für Scherkräfte ist. In diesem Fall bieten sich lokale oder regionale muskulo-kutane oder faszio-kutane Lappen an, die eine ausreichende Durchblutung und Dicke bieten. Im Folgenden werden einige Operationen von Dekubiti der häufigsten Lokalisationen vorgestellt, wobei auf die Relevanz einer optimalen postoperativen Behandlung zur Rezidivprophylaxe hingewiesen wird.
Dekubitus am Sitzbein
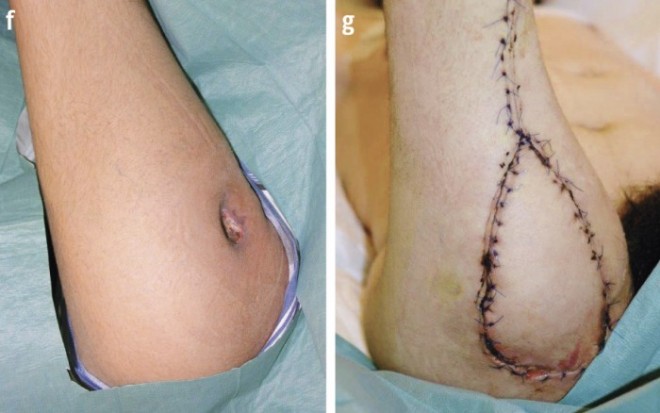
Die Sitzbeinhöcker am Os ischiadicum stellen durch ihre exponierte Lage ein signifikantes Risiko zur Entwicklung von Dekubitalulzera dar (Abb. 3). Patienten im Rollstuhl mit fehlender Sensibilität der Haut, die lange ohne Positionswechsel sitzen, sind besonders gefährdet, Wundgeschwüre in diesem Bereich zu entwickeln. Auch nach einer Operation fallen diese Patienten oftmals in alte Sitzgewohnheiten zurück und sind daher für Rezidive prädisponiert. Zur Deckung werden meist gluteale Lappen sowie VY-Lappenplastiken vom Oberschenkel oder Gracilis-Lappenplastiken verwendet. Da paraplegische Patienten Teile der dorsalen Oberschenkelmuskulatur oftmals entbehren können, können zum Defektverschluss bzw. zur besseren Unterfütterung oftmals Muskelanteile mit herangezogen werden.
Abb. 3: Sitzbeindekubitus. f: Zustand des Oberschenkels vor dem Debridement. g: Nach Deckung der Wunde mittels VY-Advancementflap vom posterioren Oberschenkel.
Sakraler Dekubitus
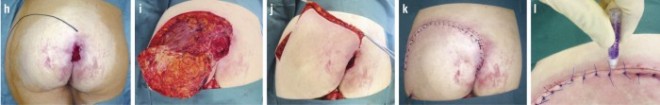
Ständig bettlägerige Patienten haben ein stark erhöhtes Risiko zur Entwicklung eines sakralen Druckulkus und stellen die häufigste Entität im Patientengut dar. Die chirurgische Operation ist prinzipiell derjenigen beim Sitzbeindekubitus ähnlich (Abb. 4).
i: Debridiertes Defektareal sakral und Hebung des Rotationslappens. j: Erreichte Mobilität des Lappens. k: Postoperativer Zustand mit eingenähtem Lappen nach Rotation und in situ befindlichen Redon-Drainagen. l: „Versiegeln“ der Wunde mit Dermabond-Stift (Firma Ethicon), um eine Kontaminierung oder Infektion zu vermeiden.
Zumeist werden große Rotationslappenplastiken als erste Option herangezogen. Diese haben in der Regel eine zuverlässige Durchblutung und gute Heilungstendenz. Des Weiteren können diese Lappen, wenn bei den langfristig bettlägerigen Patienten Rezidive auftreten, nochmals umschnitten und nachrotiert werden.
Unilaterale VY-Advancement-Flaps können ebenfalls verwendet werden (Abb. 2). Bei größeren Defekten kann auch eine bilaterale Mobilisierung von VY-Lappen notwendig sein. Bei vorsichtiger Präparation kann in den meisten Fällen die Sensibilität der Haut erhalten werden.
Dekubitus des Trochanter major femoris
Ulzera im Bereich des Trochanter major femoris (großer Rollhügel am äußeren Oberschenkelknochen) treten meist bei Patienten auf, die aufgrund einer starken Hüftkontraktur streng lateral bettlägerig sind. Gerade bei Patienten mit Spastiken stellt sich die Deckung und postoperative Lagerung wegen der fehlenden Immobilisierung und der ständigen Spannung auf der Wunde als sehr schwierig dar. Hier ist eine optimale perioperative Behandlung der Spastiken essenziell. Mittel der Wahl zur Deckung des Defektes ist der fasziokutane Tensor-fasciae-latae-Lappen, welcher relativ spannungsfrei in den Defekt eingeschlagen werden kann (Abb. 5).
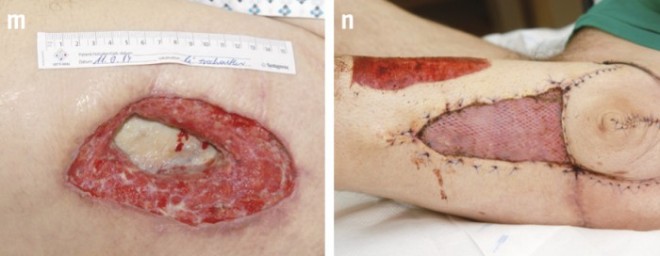
Abb. 5: Dekubitus des Trochanter major femoris.m: Dekubitus im linken seitlichen Oberschenkelbereich nach Liegetrauma. n: Situation postoperativ: Der Tensor-fasciae-latae-Lappen musste wegen des großen Defektes sehr breit gehoben werden; die Entnahmestelle wurde daher mit Spalthaut gedeckt.
Postoperative Nachsorge
Ein stationärer Aufenthalt von etwa zehn Tagen ist meistens notwendig, da ein regelmäßiges Umlagern der Patienten (alle 1 bis 2 Stunden) und eine adäquate Wundkontrolle im ambulanten Umfeld nur schwer umsetzbar sind. Es ist auf eine konsequente Entlastung der Wundnähte für etwa drei Wochen nach der Operation zu achten. Dauerkatheter oder die präoperative Anlage eines künstlichen Darmausgangs (Anus praeter) können im Einzelfall helfen, die Wunden sauber zu halten. Die weitere optimale Ernährung und konsequente Therapie der Begleiterkrankungen (s. o.) helfen, eine regelrechte Wundheilung zu erzielen. Bei reizlosen Wundverhältnissen kann der Patient nach Hause entlassen werden oder für eine Übergangsphase in eine Kurzzeitpflege aufgenommen werden. Im Grunde entspricht die weitere Nachsorge der konservativen Behandlung des Dekubitus.
Auch wenn die Wunden gut verheilt zu sein scheinen, ist darauf zu achten, nicht in alte Lagerungsgewohnheiten zurückzufallen. Abbildung 6 zeigt ein Beispiel für eine erfolgreiche Lappendeckung am Oberschenkel (Trochanter major femoris und Os ischiadicum), bei der sich allerdings durch eine falsche Lagerung des Patienten im eingebrachten Lappen wieder eine Hautnekrose gebildet hat.
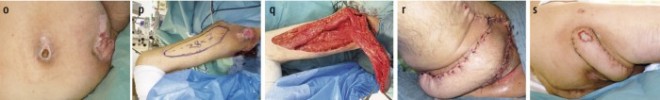
Abb. 6: Operation und Rezidiv. o: Dekubitalulzera im Bereich von Trochanter major femoris und Os ischiadicum. p: Planung eines myokutanen Gracilislappens. q: Lappenmobilisation. r: Wundverschluss. s: Lokale Hautnekrose trotz gut durchblutetem Lappen.
Insgesamt lässt sich im Hinblick auf die operative Therapie von Dekubitalulzera festhalten, dass die optimale präoperative Vorbereitung der Patienten und die konsequente, den aufgeführten Prinzipien folgende Nachsorge zur Rezidivprophylaxe höchsten Stellenwert haben. Wenn diese Parameter erreicht werden, können auch sehr große Defekte mit zufriedenstellenden Ergebnissen saniert werden. |
Literatur
[1] Luescher NJ. Decubitus ulcers of the pelvic region: diagnosis and surgical therapy. Hogrefe & Huber, Seattle 1994
[2] Parry SW, Mathes SJ. Bilateral gluteus maximus myocutaneous advancement flaps: Sacral coverage for ambulatory patients. Ann Plast Surg 1982;8:443–445
[3] Bauer J, Mancoll S, Phillips L. Pressure sores. In: Thorne CH, Beasley RW, Aston SJ, Bartlett SP, Gurtner GC, Spear SL (eds). Grabb and Smith’s Plastic Surgery. 6th ed. Lippincott Williams & Wilkins, Philadelphia 2007:722–729
[4] Keys KA, Daniali LN, Warner KJ, Mathes DW. Multivariate predictors of failure after flap coverage of pressure ulcers. Plast Reconstr Surg 2010;125:1725–1734
[5] Cushing CA, Phillips LG. Evidence-Based Medicine: Pressure Sores. Plast Reconstr Surg 2013;132:1720-32
Autoren
Prof. Dr. Milomir Ninkovic studierte Humanmedizin in Sarajewo und wurde 1989 Facharzt für Plastische Chirurgie. Er ist seit 1995 Professor an der Universität Innsbruck und seit 2003 Chefarzt der Abteilung für Plastische, Rekonstruktive, Hand- und Verbrennungschirurgie am Städtischen Klinikum München-Bogenhausen. https://www.muenchen-klinik.de/krankenhaus/bogenhausen/plastische-chirurgie/mitarbeiter-stationen/milomir-ninkovic/
Dr. Peter Leuthner studierte Humanmedizin an der TU München, wurde 2014 promoviert und macht seit 2012 seine Facharztweiterbildung bei Prof. Ninkovic.
Priv.-Doz. Dr. P. Niclas Broer studierte Humanmedizin an der LMU und TU München, wurde 2011 Facharzt für Plastic Surgery (Yale Univ., USA) und ist seit 2014 Oberarzt bei Prof. Ninkovic.























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.