
- DAZ.online
- DAZ / AZ
- DAZ 15/2013
- Subklinische Schilddrü...
Schilddrüse
Subklinische Schilddrüsenerkrankungen
Als Normwerte des Thyreoidea-stimulierenden Hormons (TSH) gelten in Deutschland derzeit 0,3 bis 4,0 mU/l (Milli-Einheiten pro Liter) im Serum – mit leichten Abweichungen je nach Alter und Geschlecht des Patienten sowie dem untersuchenden Labor. Eine subklinische Hypo- oder Hyperthyreose liegt vor, wenn
die Serumkonzentration des TSH erhöht, erniedrigt oder nicht messbar ist und
die Serumkonzentrationen der freien (nicht gebundenen) Schilddrüsenhormone Triiodthyronin (f T3) und Thyroxin (f T4) im Normbereich liegen.
Zusätzlich können sich eher unspezifische klinische Symptome zeigen, die häufig eine weiterführende Diagnostik auslösen. Subklinische Störungen der Schilddrüsenfunktion können das frühe Stadium einer manifesten Schilddrüsenerkrankung bedeuten.
Die epidemiologischen Angaben zur Häufigkeit dieser Störungen unterliegen einer beträchtlichen Schwankungsbreite, abhängig von der Alters- und Geschlechtsverteilung, Iodversorgung, ethnischen Zusammensetzung sowie nicht zuletzt der TSH-Grenzwerte. Laut US National Health and Nutrition Examination Survey (HNANES) weisen 0,7% der Bevölkerung einen sehr tiefen TSH-Wert unter 0,1 mU/l auf und 1,8% einen TSH-Wert unter 0,4 mU/l, wobei die Rate der subklinischen Hyperthyreose vor allem bei Frauen mit dem Alter zunimmt. In Deutschland scheint die Inzidenz höher zu sein, bedingt durch die höhere Frequenz von Schilddrüsenautonomien durch langjährigen Iodmangel; Daten aus zwei Studien sprechen von einem Bevölkerungsanteil von 2,2% mit TSH-Spiegeln unter 0,3 mU/l.
Für die subklinische Hypothyreose werden weltweit Zahlen von 1 bis 5% Betroffenen in der Allgemeinbevölkerung angegeben, ebenfalls mit einer im Alter zunehmenden Rate von 7 bis 26%.
Subklinische Hyperthyreose
Ätiologisch ist zwischen exogen-iatrogenen und endogenen Ursachen zu unterscheiden (s. Tab. 1). Eine exogen verursachte subklinische Hyperthyreose ist angesichts der verbreiteten Therapie mit Schilddrüsenhormon häufiger; so haben 20 bis 40% der Patienten in den USA, die mit Levothyroxin behandelt werden, erniedrigte TSH-Spiegel.
An Ursachen für eine passagere subklinische Hyperthyreose, z. B. im Rahmen einer Radioiod-Behandlung, sollte ebenso gedacht werden wie an Gründe für ein erniedrigtes TSH, die streng genommen keiner subklinischen Hyperthyreose entsprechen, z. B. in der Schwangerschaft am Ende des ersten Trimenons.
Tab. 1: Subklinische Hyperthyreose und andere Zustände mit erniedrigtem TSH |
Ursachen für eine persistierende subklinische Hyperthyreose |
|
Ursachen für eine vorübergehende
subklinische Hyperthyreose |
|
Ursachen für erniedrigte TSH-Werte, die keiner subklinischen Hyperthyreose entsprechen |
|
Erhöhtes Risiko für Vorhofflimmern
Erhöhte T3-Spiegel bei Hyperthyreose haben schädliche kardiovaskuläre Effekte. So nehmen Frequenz, Kontraktilität und Herzminutenvolumen zu, damit aber auch Sauerstoffverbrauch und Arbeitsbelastung des Herzens mit nachfolgender linksventrikulärer Hypertrophie. Ob die damit assoziierte Verschlechterung der kardiovaskulären Morbidität und Mortalität auch auf die subklinische Hyperthyreose zutrifft, ist dank widersprüchlicher Ergebnisse von Metaanalysen nach wie vor nicht sicher. Allerdings konnte in einer großen retrospektiven Studie mit 22.000 älteren Menschen nachgewiesen werden, dass 13% Patienten mit subklinischer Hyperthyreose vs. 2% euthyreoter Personen ein höheres Risiko für Vorhofflimmern zeigten. Dass wiederum Vorhofflimmern sowie linksventrikuläre Hypertrophie eine erhöhte kardiovaskuläre Mortalität zur Folge haben können, zeigte eine Studie mit über 60-Jährigen mit einem TSH-Spiegel von unter 0,5 mU/l einschließlich Nachuntersuchungen über einen Zeitraum von zehn Jahren.
Weiterhin legen Daten aus populationsbasierten Studien nahe, dass Patienten mit subklinischer Hyperthyreose sowohl eine höhere Intima-Media-Dicke der Arteria carotis als auch ein höheres Risiko für Carotisplaques und Schlaganfälle aufweisen als euthyreote Personen.
Durch ihren Einfluss auf das sogenannte "bone remodeling" führen Schilddrüsenhormone zu einem Verlust an Knochensubstanz. Auch hier ist unsicher, ob die bei manifester Hyperthyreose zu beobachtende Osteoporosegefährdung auch schon bei subklinischer Schilddrüsenüberfunktion gegeben ist. Im Allgemeinen sind die Symptome einer subklinischen Schilddrüsenüberfunktion oft diffus und unspezifisch. Durch die höhere Frequenz vor allem catecholaminerger Symptome, wie Palpitationen, Tremor, Schwitzen, Hitzeintoleranz, Angst und Nervosität vermindern sie jedoch die Lebensqualität.
Häufige Ursachen: Morbus Basedow und Knotenstruma
Definitionsgemäß lässt sich die Diagnose stellen, wenn der TSH-Serumspiegel unterhalb der unteren Grenze des Referenzbereichs 0,3 bis 4,0 mU/l liegt und freies T4 sowie T3 normal sind. Allerdings zeigen Individuen unter bestimmten Umständen eine erniedrigte TSH-Konzentration, die keiner subklinischen Hyperthyreose entspricht. Dies kann für Zigarettenraucher und ältere Menschen ohne offensichtliche Schilddrüsenerkrankung zutreffen sowie für Farbige. Auch am Ende des ersten Schwangerschaftsdrittels sind die Werte aufgrund der strukturellen Homologie von TSH und humanem Choriongonadotropin (hCG) erniedrigt. Bei jungen Patienten ist der Morbus Basedow die häufigste Ursache einer subklinischen Hyperthyreose, bei älteren sind es die Knotenstruma und das solitäre toxische Adenom.
Wie Langzeituntersuchungen zeigen, sind erniedrigte TSH-Konzentrationen oft vorübergehend, so z. B. in einer israelischen Studie, in der 51,5% mit einem Serum-TSH unter 0,35 mU/l bei einer Kontrolle fünf Jahre später normale TSH-Werte hatten. Andererseits kann es auch zum Übergang in eine manifeste Hyperthyreose kommen. Die Progressionsrate variiert zwar je nach Studie, ist aber höher, je stärker die Baseline-TSH-Werte supprimiert sind.
Besserung kardialer Parameter durch Therapie
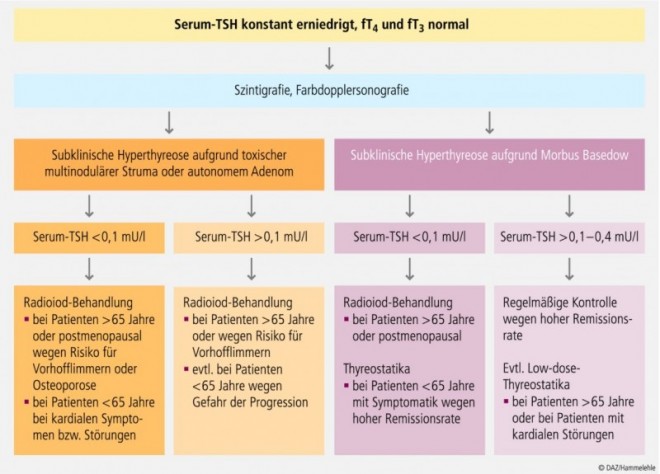
Aus diesen Überlegungen leiten manche Experten ab, dass nach Ausschluss anderer behebbarer Ursachen eine subklinische Hyperthyreose mit TSH-Serumspiegeln von unter 0,3 mU/l mit Thyreostatika behandelt werden sollten. Therapieziel – unter adäquater Kontrolle der Schilddrüsenfunktion – sollten TSH-Werte zwischen 0,5 und 2 mU/l sein. Einen Algorithmus, der von Werten über bzw. unter 0,1 mU/l ausgeht, zeigt Abbildung 1. Größere randomisierte und kontrollierte Behandlungsstudien hierzu liegen bislang nicht vor. Unkontrollierte kleine Studien beschrieben den Rückgang verschiedener kardiovaskulärer Parameter wie Herzfrequenz, cardiac Output, linksventrikulärer Masse sowie atrialer und ventrikulärer prämaturer Schläge unter thyreostatischer Therapie. Ebenso zeigten zwei prospektive Studien bei postmenopausalen Frauen mit subklinischer Hyperthyreose eine therapeutisch bedingte Stabilisierung bzw. Verbesserung der Knochendichte.
Subklinische Hypothyreose
Die meisten Experten sind der Ansicht, dass die subklinische Hypothyreose bereits ein frühes, wenn auch leicht ausgeprägtes Schilddrüsenversagen darstellt. Sie unterscheiden zwischen leichter (Serum-TSH zwischen 4,5 und 9 mU/l) und schwerer (TSH ≥ 10 mU/l) subklinischer Hypothyreose. Sowohl Definition als auch klinische Bedeutung leiden jedoch an den Kontroversen um die korrekte obere Grenze des TSH-Referenzbereichs. Auch bei der subklinischen Hypothyreose kommt ein Spektrum von Ursachen in Betracht (s. Tab. 2), am häufigsten sind die chronische Autoimmunthyreoiditis Typ Hashimoto und die Post-partum-Thyreoiditis mit einer Prävalenz von jeweils etwa fünf Prozent.
Tab. 2: Subklinische Hypothyreose und andere Zustände mit erhöhtem TSH |
Ursachen für eine persistierende subklinische Hypothyreose |
|
Ursachen für physiologische oder vorübergehende Anstiege des Serum-TSH |
|
Ursachen für erhöhte TSH-Werte, die keiner subklinischen Hypothyreose entsprechen |
|
Spezifische Symptome eher selten
Auch die Allgemeinsymptome der subklinischen Hypothyreose sind eher uncharakteristisch. So wurden beispielsweise in der Colorado Thyroid Disease Prevalence Study mehr als 2000 Personen mit Schilddrüsenunterfunktion identifiziert. Geordnet nach ihrer Häufigkeit fand man die Symptome trockene Haut, kognitive Funktions- und Gedächtnisstörungen, muskuläre Schwäche und Müdigkeit sowie Muskelkrämpfe, Kälteintoleranz, Schwellung der Augen, Verstopfung und Heiserkeit signifikant häufiger als bei den euthyreoten Kontrollen. Allerdings gaben nur etwa 25% der Patienten mit subklinischer Unterfunktion überhaupt schilddrüsenspezifische Beschwerden an.
Auch hier stehen kardiovaskuläre Risikofaktoren im Vordergrund. In verschiedenen Studien fanden sich bei Patienten mit subklinischer Hypothyreose eine stärkere Intima-Media-Dicke, ein erhöhter Gefäßmuskeltonus mit Erhöhung des peripheren Gefäßwiderstandes, die Neigung zu einer linksventrikulären diastolischen Dysfunktion, eine Reduktion des Herzminutenvolumens. Die Assoziation mit einer erhöhten kardiovaskulären oder Gesamtmortalität blieb in prospektiven Studien allerdings widersprüchlich. Ebenfalls kontrovers diskutiert wurde ein erhöhtes Arterioskleroserisiko durch den Anstieg des Gesamt- und LDL-Cholesterins.
Bei Frauen im gebärfähigen Alter kann eine subklinische Hypothyreose zu einem höheren Risiko für Aborte, vorzeitige Plazentalösung und Frühgeburten führen. Weiterhin wurde bei 15% Schwangeren mit subklinischer Hyperthyreose sowohl ein Gestationshypertonus als auch ein niedriges Geburtsgewicht beobachtet. Mütterliches Thyroxin ist für die Entwicklung und Reifung des fetalen Hirns essenziell, da die fetale Schilddrüse erst etwa ab der 13. Woche selbst Thyroxin produziert. Unklar ist, ob die Auswirkungen von nicht diagnostizierter oder unzureichend behandelter subklinischer Hypothyreose auf die fetale Hirnentwicklung mit dem Thyroxinmangel per se oder mit den geburtshilflichen Komplikationen assoziiert sind.
Diskussion um TSH-Normbereich
Diagnostisch sind Hinweise auf eine familiäre Belastung mit Autoimmunthyreoiditiden sowie mit anderen endokrinen oder systemischen Autoimmunerkrankungen von Bedeutung. Im Ultraschallbild der Schilddrüse können ein typisches Muster von hypoechogenen und heterogenen Veränderungen sowie eine gesteigerte Durchblutung als Hinweis auf eine Autoimmunthyreoiditis sichtbar sein.
Differenzialdiagnostisch müssen die chronische Autoimmunthyreoiditis Typ Hashimoto und die Post-partum-Thyreoiditis von anderen Ursachen für eine auch passagere TSH-Erhöhung abgegrenzt werden, beispielsweise Adipositas, höherem Lebensalter oder medikamentös bedingten Störungen (s. Tab. 2). Selbst wenn sie offenbar häufiger reversibel ist als zuvor angenommen, ist eine subklinische Hypothyreose gewöhnlich progressiv. Weibliches Geschlecht, TSH-Werte über 10 mU/l und der Nachweis von Thyreoperoxidase-Antikörpern (über 90% bei Autoimmunthyreoiditis, über 70% bei M. Basedow) sind mit einem erhöhten Risiko für den Übergang in eine manifeste Hypothyreose assoziiert.
Allerdings ist der bisherige TSH-Normbereich von 0,3 bis 4,0 mU/l seit einiger Zeit in der Diskussion. So fanden sich in großen epidemiologischen Untersuchungen Hinweise für einen TSH-Normalwert eher zwischen 0,3 und 2,5 mU/l. Hierzu passen die Daten aus einer englischen Studie über einen Zeitraum von 20 Jahren, aus denen hervorgeht, dass sich bereits oberhalb eines TSH-Basalspiegels von circa 2,5 mU/l im Laufe der Jahre häufig eine manifeste Hypothyreose der Schilddrüse entwickelt.
Möglicher kardiovaskulärer Benefit durch Therapie
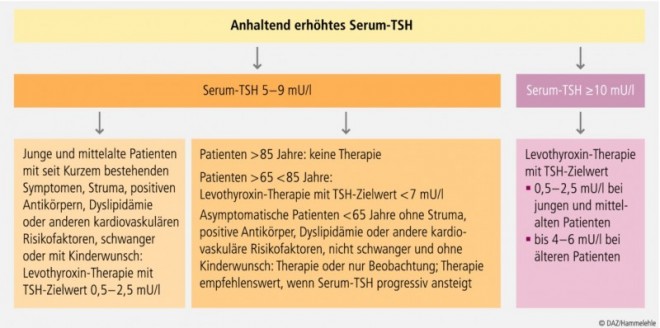
Mehrere doppelblinde, placebokontrollierte Studien stimmten darin überein, dass eine Levothyroxinsubstitution bei subklinischer Hypothyreose nicht nur die systolische und diastolische Herzfunktion verbessert, sondern auch die Endothelfunktion und die Intima-Media-Dicke der Arteria carotis günstig beeinflusst. In jeweils einer weiteren Studie führte der Schilddrüsenhormonersatz zu weniger Herzinsuffizienzereignissen respektive zu einer geringeren Gesamtmortalität. Auch waren Fehl- und Frühgeburten bei adäquat substituierten Frauen mit subklinischer Hypothyreose viel seltener als bei nicht adäquat Behandelten. Andererseits wurde durch die Gabe von Levothyroxin keine Verbesserung bezüglich Gemütslage, Kognition und anderen Symptomen erreicht, es sei denn die initiale Serum-TSH-Konzentration lag über 10 mU/l. Abbildung 2 zeigt einen Algorithmus zum Vorgehen bei subklinischer Hypothyreose.
Wenige eindeutige Empfehlungen
Aufgrund der bisherigen Datenlage wird ein bevölkerungsweites Screening auf subklinische Hypothyreose derzeit kontrovers diskutiert, weil Behandlungsvorteile bei im Rahmen von Screeningprogrammen diagnostizierten Individuen bis heute nicht belegt sind. Dementsprechend uneindeutig sind die Empfehlungen europäischer und amerikanischer Expertengremien und Fachgesellschaften. Am ehesten erscheint ein gezieltes Screening bei Frauen mit Kinderwunsch oder in der Schwangerschaft sinnvoll. Bezüglich der Frage nach therapeutischer Intervention besteht Einigkeit darüber, sowohl Personen mit subklinischer Hypothyreose mit einem Serum-TSH ≥ 10 mU/l als auch Personen mit subklinischer Hyperthyreose mit einem Serum-TSH < 0,1 mU/l gezielt zu behandeln. Weiterhin wird eine Substitution empfohlen für Schwangere mit Serum-TSH-Werten oberhalb der Referenzgrenzen für Schwangerschaft. Für die meisten Patienten mit nur leicht erniedrigten (0,1 – 0,5 mU/l) oder leicht erhöhten TSH-Konzentrationen (5,0 – 10,0 mU/l) werden keine eindeutigen Empfehlungen ausgesprochen, hier muss im Rahmen der individuellen Konstellation entschieden werden.
LiteraturCooper DS, Biondi B. Subclinical thyroid disease. Lancet online 2012. DOI: 10.1016/S0140-6736(11)60276-6. Brabant G, Kahaly GJ, Schicha H, Reiners C. Milde Formen der Schilddrüsenfehlfunktion. Dtsch Arztebl 2006; 103 (31– 32): A 2110– 2115.
Autor
DAZ 2013, Nr. 15, S. 44





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.