
- DAZ.online
- DAZ / AZ
- DAZ 37/2012
- Das Auge im Alter
Medizin
Das Auge im Alter
Liegt keine organische Erkrankung der vorderen oder hinteren Augenabschnitte vor, bleibt die Sehschärfe entgegen einer weit verbreiteten Annahme bis ins hohe Alter fast ohne Einbußen erhalten – die Verwendung einer individuell optimalen Sehhilfe vorausgesetzt.
Andere Aspekte der Sehleistung nehmen mit zunehmendem Alter weitaus stärker ab, etwa das Farbensehen, die Wahrnehmung von Kontrasten und die Gesichtsfeldfunktion. Bereits im mittleren Erwachsenenalter bemerken die meisten Menschen einen Rückgang der Akkommodation, der Naheinstellungsfähigkeit des Auges, der überwiegend auf einer verminderten Elastizität der Linse beruht.
Handelt es sich beim Akkommodationsdefizit um einen autonom ablaufenden und dennoch wahrnehmbaren Alterungsvorgang, kann das Auge darüber hinaus von Erkrankungen betroffen sein, deren deletäre Auswirkung auf die Sehfunktion subjektiv zunächst nicht bemerkt wird, wie etwa beim Glaukom oder der diabetischen Retinopathie.
Auch wenn ein Teil der okulären Funktionsdefizite durch Sehhilfen und operative Eingriffe kompensiert werden kann, zeigen die Daten des Bundesgesundheitssurveys von 2002, dass gerade im höheren Alter der Anteil von Menschen mit Sehbehinderungen vergleichsweise hoch ist. So gaben fast 20% der befragten 65- bis 74-Jährigen und fast 30% der 75- bis 84-Jährigen Probleme beim Lesen der Zeitung an, in vielen Fällen auch mit Sehhilfe (Abb. 1).
Sehstörungen erhöhen das Sterberisiko
Die Hauptursachen für Sehbehinderung und Blindheit in Deutschland sind zu rund 70% mit steigendem Alter deutlich zunehmende Augenerkrankungen. Im Wesentlichen handelt es sich hierbei um die altersbedingte Makuladegeneration (ca. 41%), das Glaukom (ca. 15,5%) und diabetische Augenerkrankungen (ca. 10%). Trotz der demografischen Entwicklung mit einem wachsenden Anteil älterer Menschen zeigt sich in Deutschland seit 1997 ein leichter Rückgang von Sehbehinderung und Blindheit, wobei das für Frauen höhere Risiko – auch als globales Phänomen – nach wie vor unzureichend erklärt ist (und nur zum Teil auf der höheren Lebenserwartung beruht).
Sehstörungen als solche haben keinen direkten Einfluss auf die Lebenserwartung eines Menschen, dennoch stellen sie einen das Sterberisiko erhöhenden Faktor dar. Als Folge von Sehstörungen drohen erhöhte Sturzgefahr bzw. Immobilität, insuffiziente Nahrungsaufnahme mit Exsikkose, fehlerhafte Medikamenteneinnahme und vermehrte soziale Isolation. Einer australischen Studie mit rund 3800 Teilnehmern zufolge gehen Sehstörungen mit einem um 35% erhöhten Sterberisiko einher.
Augenerkrankungen im Alter können die Netzhaut betreffen (Makuladegeneration, diabetische Retinopathie), den Sehnerv (Glaukom) oder die Linse (Katarakt).
Wichtigste Netzhauterkrankung: Makuladegeneration
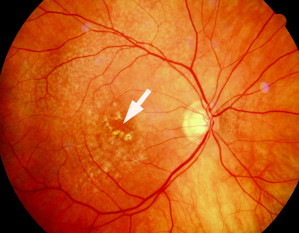
Die altersbedingte Makuladegeneration (AMD) ist in den Industrieländern die epidemiologisch wichtigste Netzhauterkrankung der zweiten Lebenshälfte, weltweit betrifft sie zurzeit etwa 20 bis 25 Millionen Menschen. Lange bevor Betroffene erste Sehstörungen bemerken, können erste morphologische Veränderungen zu beobachten sein. Ausgangspunkt ist eine Stoffwechselstörung des retinalen Pigmentepithels und der Fotorezeptoren mit Ansammlung von Lipofuszingranula. Typische Kennzeichen der frühen AMD sind Ablagerungen, sogenannte Drusen (Abb. 2), unter die Netzhaut, vor allem an der wenige Quadratmillimeter großen Stelle des schärfsten Sehens, der Makula.
Auch zeigt sich in den meisten Fällen bereits ein beginnender Umbau des Pigmentepithels. Spätstadien sind je nach Verlaufsform von folgenden Veränderungen geprägt:
Trockene Makuladegeneration: geografische Atrophie des retinalen Pigmentepithels mit langsamem Untergang von Pigmentepithelzellen, Aderhautkapillaren und äußeren Schichten der neurosensorischen Netzhaut.
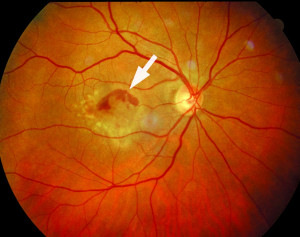
Feuchte (exsudative) Makuladegeneration: über VEGF (vascular endothelial growth factor) vermittelte Permeabilitätsstörungen sowie subretinal fragile Neovaskularisation mit Wassereinlagerungen und Blutungen unter der Makula (Abb. 3), dadurch Abheben und Einreißen des Pigmentepithels mit nachfolgender Vernarbung.
Im Endstadium treten bei allen Verlaufsformen große relative oder absolute Zentralskotome auf (Defekte bzw. Verlust des zentralen Gesichtsfelds: Abb. 1).
Seltener, aber aggressiv: die feuchte AMD
Die trockene AMD macht 85 bis 90% der Fälle aus und führt im Verlauf einiger Jahre zu einer relativ langsamen Verschlechterung der Sehfunktion. Bei 10 bis 15% der Betroffenen geht die trockene in die feuchte Form über, die aggressiver verläuft und zu einer eher raschen Verschlechterung des Sehvermögens führt. Die drei wichtigsten Risikofaktoren für die Manifestation der AMD sind fortgeschrittenes Alter, langjähriger Nicotinabusus und eine genetische Disposition.
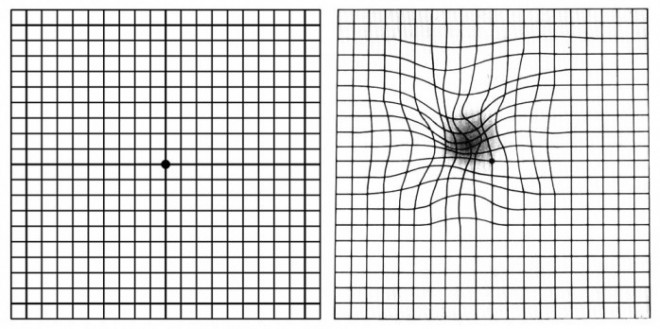
Die subjektiv wahrgenommene Symptomatik der Makuladegeneration erweist sich als recht variant. Kleine zentrale Skotome bei trockener Makuladegeneration können bei gut erhaltener Sehschärfe für die Ferne mit einer erheblichen Beeinträchtigung des Lesens und der Lesegeschwindigkeit einhergehen. Ein typisches Merkmal der feuchten Makuladegeneration sind sogenannte Metamorphopsien – Linienverzerrungen im Zentralgesichtsfeld, die gut mit dem Amsler-Gitter zur Untersuchung der Makulafunktion festgestellt und dokumentiert werden können (Abb. 4). Weiterhin kommt es häufig zu relativen Ausfällen im Zentralgesichtsfeld, die den Eindruck eines Schleiers vor den Augen oder von Verschmutzungen auf der Brille erwecken.
VEGF-Inhibition bei feuchter AMD
Da die exsudative Makuladegeneration vor allem durch den Vascular Endothelial Growth Factor verursacht bzw. unterhalten wird, stehen selektiv VEGF-inhibierende Substanzen derzeit im Zentrum der therapeutischen Optionen. Wegen des hohen Nebenwirkungsrisikos (Blutdruckanstieg, thromboembolische Ereignisse) ist eine systemische Applikation nicht indiziert, sodass diese Präparate intravitreal (in den Glaskörper) gegeben werden. Dadurch werden gleichzeitig sehr viel höhere Wirkspiegel an der Makula erreicht als unter systemischer Therapie denkbar. Grundsätzlich stehen drei Substanzen zur Verfügung: Bei Ranibizumab (Lucentis®) und Bevacizumab (Avastin®) handelt es sich um Antikörper bzw. Antikörperfragmente gegen die Isoform A von VEGF (VEGF-A), wohingegen Pegaptanib (Macugen®) ein RNA-Fragment ist, welches die Produktion von VEGF kompetitiv hemmt.
Generell ist die initiale Behandlung der neovaskulären AMD mit drei Injektionen Ranibizumab im Monatsabstand international etabliert, mehrere große prospektive Studien zeigten für einen Zeitraum von ein bis zwei Jahren einen Progressionsstopp und eine statistisch gesicherte Visusverbesserung. Statische Behandlungsintervalle von drei Monaten erwiesen sich als ungeeignet, den in der Initialphase erreichten Visusgewinn zu erhalten. Aktuelle Angaben zur weiteren Strategie (Fortsetzung oder Wiederaufnahme der Therapie, Optimierung der Behandlungsfrequenz) finden sich in den Leitlinien des Berufsverbands der Augenärzte Deutschlands und der Deutschen Ophthalmologischen Gesellschaft. Weit verbreitet ist auch der intravitreale Off-label-use von Bevacizumab, eines für die Behandlung des Kolonkarzinoms zugelassenen VEGF-Antikörpers.
Andere Optionen wie die fokale Laserkoagulation bzw. photodynamische Therapie von Neovaskularisationen zeigten im Langzeitverlauf keine dauerhafte Wirksamkeit und werden in der Regel nicht mehr angewandt. Unter der Vorstellung, dass Steroide sowohl die Gefäßleckage als auch die sekundäre entzündliche Gewebsreaktion positiv beeinflussen, wird die Anti-VEGF-Therapie in bestimmten Situationen mit intravitrealen Steroiden (speziell Triamcinolonacetonid) kombiniert, um die Wirkdauer etwa des Ranibizumab zu verlängern. Von Nachteil ist allerdings eine mit bis zu 30% recht hohe Inzidenz sekundärer Augendruckanstiege sowie eine erhöhte Neigung zur Kataraktbildung.
Erstmals Therapiechance bei trockener AMD
Gegen beide Formen der Makuladegeneration gibt es prophylaktische Möglichkeiten, neben dem Verzicht auf das Rauchen scheint vor allem die Zufuhr antioxidativer Substanzen wie Vitamin C und E die Progression der AMD zu verlangsamen (s. Kasten).
AREDS-StudieIn der amerikanischen Age-Related Eye Disease Study (AREDS) wurden bei 4757 Personen Risikofaktoren, Krankheitsverlauf und Prognose der altersbedingten Makuladegeneration untersucht. Die Studienresultate zeigten, dass mit einer Kombination von Antioxidanzien und Zink die AMD-Progression um 25% und die Wahrscheinlichkeit eines Sehverlustes um 19% verringert wurden. Täglich nahmen die Studienteilnehmer folgende Substanzen ein:
Diese Liste ist nicht unumstritten: Vor einer Verwendung von Beta-Carotin bei Rauchern und ehemaligen Rauchern wird ausdrücklich gewarnt, da in anderen Studien die hoch dosierte Gabe ein erhöhtes Lungenkarzinom-Risiko bei Rauchern zur Folge hatte. Nach einer retrospektiven Evaluierung wird in der Nachfolgestudie AREDS II untersucht, ob eine zusätzliche hoch dosierte Gabe von Omega-3-Fettsäuren und der Carotinoide Lutein/Zeaxanthin die Entstehung und Progression der AMD beeinflusst. |
Gegen den Zelltod bei der trockenen Form der Makuladegeneration steht bislang noch keine etablierte Therapie zur Verfügung. Eine derzeit untersuchte Option scheint darin zu bestehen, die Anreicherung von A2-E (N-Retinylethanolamin) zu verhindern, einem mit der trockenen AMD assoziierten molekularen Bestandteil des sogenannten Alterspigments Lipofuszin. In der Phase-II-Erprobung befindet sich zurzeit die Substanz Fenretinide, mit deren Hilfe durch die Reduzierung der Konzentration von im Blut zirkulierendem Retinol auch der Gehalt toxischer Metaboliten des Retinols wie A2-E in der Netzhaut gesenkt werden soll. Ein weiteres Molekül, ACU-4429, konnte im Mausmodell ebenfalls die Akkumulation von A2-E verhindern und wird derzeit in einer Phase-I-Studie getestet.
Ein ganz anderer therapeutischer Ansatz beruht auf der sogenannten Encapsulated Cell Technology (ECT): Hierbei wird eine semipermeable Polymerkapsel in den Glaskörper eingebracht, die genetisch veränderte Zellen von menschlichem retinalem Pigmentepithel enthält. Diese Zellen produzieren den protektiven Ciliary Neurotrophic Factor (CNTF), der kontinuierlich durch die kleinen Poren des Implantats abgegeben wird und das Absterben von Netzhautzellen verhindern soll.
Diabetische Retinopathie
Als Mikroangiopathie der Netzhaut manifestiert sich die diabetische Retinopathie, von der nahezu alle Menschen mit Diabetes im Laufe ihres Lebens betroffen sind. In Deutschland sind rund 15.000 Menschen erblindet, deren Grunderkrankung ein Diabetes mellitus ist. Auch hier besteht eine Diskrepanz zwischen subjektiv noch guter Sehleistung und bereits eingetretenen pathophysiologischen Läsionen der Netzhautgefäße. Wirksam sind zudem Veränderungen der rheologischen Eigenschaften des Blutes, wie eine Erhöhung der Viskosität (erhöhte Thrombozytenaggregation) und eine Verminderung der Fibrinolyse (erhöhte Fibrinogen- und α2-Globulinkonzentration).
Sowohl über die Nahrung aufgenommen als auch unter hyperglykämischen Zuständen vermehrt gebildet werden sogenannte "advanced glycation end products" (AGE), die für die Entstehung nahezu aller diabetischen Komplikationen verantwortlich zu sein scheinen.
So verursachen AGE Zellinteraktionen über den "vascular endothelial growth factor" (VEGF), der zu Neovaskularisationen führt und die Gefäßpermeabilität bis zur angiografisch nachweisbaren Leckage steigert, was die innere Blut-Retina-Schranke zusammenbrechen lässt.
Erblindung bei proliferativer Retinopathie und Makulaödem
Einteilen lässt sich die diabetische Retinopathie in eine nicht proliferative und eine proliferative Form:
Nicht proliferative diabetische Retinopathie: Frühzeichen sind Mikroaussackungen der Kapillarwand, die nach Ruptur als intraretinale Punktblutungen bei der Spiegelung des Augenhintergrundes sichtbar sind. Im weiteren Verlauf streifenförmige und fleckförmige Blutungen, venöse Kaliberschwankungen und – als klassisches Ischämiezeichen – dilatierte teleangiektatische Kapillaren neben Kapillarverschlüssen.
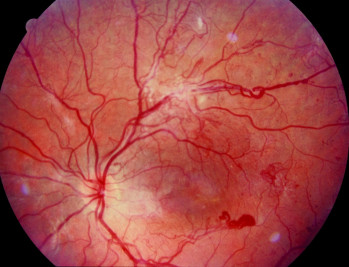
Proliferative diabetische Retinopathie: Als Reaktion auf die Ischämie kommt es zu Neovaskularisationen an der Papille und in der Netzhaut, die zu Glaskörperblutungen und zur Membran- und Strangbildung auf der Retina führen (Abb. 5). Durch Schrumpfung dieser Strukturen zugbedingt entweder Netzhausablösung oder Makulaödem mit der Gefahr der Erblindung. Schwerste Komplikation ist das sogenannte Neovaskularisationsglaukom; dessen Folge sind schmerzhafte Erblindung und Schrumpfung des Auges.
Dem klinisch relevanten diabetischen Makulaödem liegt eine Leckage von Flüssigkeit, Proteinen und Lipiden in die sensorische Netzhaut durch die defekte innere Blut-Retina-Schranke zugrunde. Dieser Prozess wird stereoskopisch als Verdickung der Netzhaut und/oder als harte Exsudate innerhalb eines Kreises von 500 μm um die Fovea centralis sichtbar. Erst wenn die Fovea centralis selbst mitbetroffen wird, bemerken die Patienten eine Sehverschlechterung (s. Kasten "Warnzeichen").
Maßgeblich für die Entwicklung der Retinopathie ist die Dauer des Diabetes mellitus; größte Bedeutung kommt hier der Qualität der Blutzuckereinstellung zu. So zeigte sich in einer randomisierten Studie mit 1441 Diabetes-Typ-1-Patienten und sechseinhalb Jahren Nachbeobachtungszeit, dass ein niedrigerer HbA1c-Wert von 7,2% unter intensivierter Insulintherapie die Inzidenz der diabetischen Retinopathie um 76% sowie deren Progression um 54% senken konnte. Frauen sind häufiger an Diabetes erkrankt, und hinsichtlich des Erblindungsrisikos sind sie fast doppelt so häufig betroffen; eine Schwangerschaft kann zur Progression der diabetischen Retinopathie führen. Ein weiterer Risikofaktor ist die arterielle Hypertonie; sie verschlechtert das Makulaödem und fördert die proliferativen Veränderungen der Retina.
|
Warnzeichen, die auf Netzhautkomplikationen hindeuten:
Warnzeichen, wenn die Makula betroffen ist:
|
Therapie der Wahl, sowohl der proliferativen diabetischen Retinopathie als auch des Makulaödems, ist die Laserphotokoagulation. Ziel bei der Retinopathie ist die Regression der ischämiebedingt neu gebildeten Gefäße durch Normalisierung des Sauerstoffpartialdrucks in den peripheren avaskulären Arealen der Retina, wodurch das Risiko der Membranbildung und der Glaskörperblutung reduziert wird. Beim Makulaödem werden gezielt die leckenden Mikroaneurysmen und Kapillaren im Bereich um die Fovea centralis laserkoaguliert. Augenchirurgisch ermöglicht die Pars-plana-Vitrektomie die Entfernung des trüben Glaskörpers sowie von Narbensträngen und Membranen, die Anlage der Netzhaut sowie eine korrekte Laserphotokoagulation.
Neu zugelassen: VEGF-Hemmer bei Makulaödem
Medikamentös führt die entzündungshemmende und antiangiogenetische Wirkung intravitrealer Corticosteroide zu einer Stabilisierung der Blut-Retina-Schranke, was sowohl beim Makulaödem als auch bei der proliferativen diabetischen Retinopathie von Bedeutung ist – entsprechend verbreitet ist der Off-label-use von Triamcinolonacetonid.
Seit Anfang des Jahres ist der selektive VEGF-Inhibitor Ranibizumab auch zum Einsatz beim diabetischen Makulaödem zugelassen, und zwar wie bei der Makuladegeneration ausschließlich zur intravitrealen Applikation. In der 2010 veröffentlichten RESOLVE-Studie verbesserte sich das Sehvermögen bei Patienten mit Makulaödem unter der Therapie mit Ranibizumab um 10,3 ± 9 Buchstaben und nahm unter Placebo um 1,4 ± 14,2 Buchstaben ab (p < 0,0001); die mittlere zentrale Retinadicke verminderte sich unter Ranibizumab um 194,2 ± 135 nm und unter Placebo um 48,4 ± 153,4 nm (p < 0,0001).
In Bezug auf Grundkrankheit und Risikofaktoren gilt die Feststellung, dass eine normnahe Regulation der Blutzuckerwerte auf einen HbA1c -Wert unter 7,0%, des arteriellen Blutdrucks auf Werte unter 130/80 mmHg und der Blutlipidspiegel auf die Normwerte die Entwicklung einer diabetischen Retinopathie um viele Jahre hinauszögern können.
Ein normaler Alterungsprozess: die AlterssichtigkeitBei der Presbyopie oder Alters(weit)sichtigkeit ist die Fähigkeit zur Akkommodation zunehmend eingeschränkt. Daher rückt der am nächsten vor dem Auge liegende Punkt, an dem ein Objekt noch scharf erkennbar ist (der Nahpunkt), bei der Presbyopie immer weiter vom Auge weg. Der zugrunde liegende – nicht krankhafte – Elastizitätsverlust der Linse beginnt bereits ab etwa dem zehnten Lebensjahr, bei Normalsichtigen macht sich die Presbyopie meist aber erst ab einem Alter von 40 bis 50 Jahren bemerkbar. Da weitsichtige Menschen in die Ferne akkommodieren, um den Brechungsfehler ihrer Augen zu korrigieren, treten bei ihnen die ersten Presbyopiesymptome bereits ab Mitte 30 auf. Demgegenüber tritt bei Kurzsichtigen die Alterssichtigkeit später auf als bei Normalsichtigen. In der Regel kommen zur Korrektur der Presbyopie eine Lesebrille oder Kontaktlinsen zum Einsatz, je nach begleitender Fehlsichtigkeit mit Mehrstärkengläsern. Seit einigen Jahren werden auch Multifokallinsen zur Presbyopiekorrektur implantiert. Je nach Typ wird das einfallende Licht auf zwei Foci – Fern- und Nahsicht – verteilt sowie ggf. auf mehrere intermediäre Foci. Von Nachteil sind ein Verlust an Kontrastsehschärfe und eine erhöhte Blendungsempfindlichkeit. Ein kausaler Ansatz könnte in der Anwendung des Femtosekunden-Lasers (fs-Laser) liegen, dessen ultrakurze Pulse schon seit Jahren genutzt werden, um die Brechkraft der Hornhaut zu verändern. In die Linse schneidet der fs-Laser feinste dreidimensionale Muster; mit den dadurch erzeugten Gleitebenen soll die Linsenelastizität wieder erhöht werden. |
Glaukom – mit oder ohne Erhöhung des Augeninnendrucks
Der Begriff Glaukom fasst eine heterogene Gruppe von Augenerkrankungen zusammen, deren gemeinsames Endstadium aus Sehnervenschäden und damit einhergehenden Gesichtsfelddefekten besteht. In Industriestaaten ist das Glaukom die dritthäufigste Ursache von Erblindungen; die Prävalenz wird mit 0,5 bis 2% ab dem 40. Lebensjahr, mit 6% ab dem 60. und mit 12% ab dem 80. Lebensjahr angegeben.
In vielen Fällen sind diese Schäden mit einem zu hohen intraokulären Druck (IOD, Normbereich 10 – 21 mmHg) verbunden oder mit einem für das Auge relativ zu hohen Augeninnendruck. Ein wiederholt über 21 mmHg erhöhter Augeninnendruck ohne glaukomtypische Veränderungen an Sehnerv oder Gesichtsfeld wird als okuläre Hypertension bezeichnet; hier besteht für ca. 9,5% der Betroffenen ein signifikant erhöhtes Risiko, innerhalb von fünf Jahren ein manifestes Glaukom zu entwickeln.
Schmerzhaft ist die Erhöhung des intraokulären Drucks erst bei Druckwerten ab ca. 40 mmHg, auch Sehstörungen werden tückischerweise erst wahrgenommen, wenn bereits ein irreversibler Schaden eingetreten ist. Als Warnzeichen für die Glaukomentstehung kann die Wahrnehmung atypischer optischer Phänomene dienen, wie z. B. Halos um Lichtquellen am Morgen nach dem Aufstehen.
Der überwiegende Teil aller Glaukome entsteht durch einen erhöhten Abflusswiderstand des Kammerwassers im Bereich des Trabekelwerks, so das am häufigsten auftretende Primäre Offenwinkelglaukom (POWG), bei dem keine mechanische Verlegung des Kammerwinkels vorliegt. Andere Mechanismen sind die Behinderung des Kammerwasserabflusses zwischen Linse und Ziliarkörper bzw. zwischen Pupille und Linse oder, wie beim akuten Winkelblockglaukom, die Verlegung des Kammerwinkels durch periphere Irisanteile. Das Glaukom tritt meist beidseitig auf, ist aber nicht notwendigerweise symmetrisch ausgeprägt.
Wichtige Risikofaktoren des POWG sind eine Myopie (Kurzsichtigkeit), ein Diabetes mellitus und das Vorliegen bei Verwandten ersten Grades. Hohe IOD-Spitzen und große IOD-Schwankungen begünstigen den progredienten Verfall des Gesichtsfeldes. Jedoch liegen bei mindestens einem Sechstel bis zu einem Drittel der Betroffenen die IOD-Werte zumeist unter 21 mmHg; in der Regel wird dieses Normaldruckglaukom erst beim Auftreten von Gesichtsfeldausfällen und Papillenveränderungen entdeckt.
Schmerzhaftes Winkelblockglaukom
Beim akuten Winkelblockglaukom kommt es zu einer dramatischen Symptomatik mit Schmerzen, Augenrötung und rascher Sehverschlechterung; bei der digitalen Palpation fühlt man einen steinharten Bulbus. Medikamentös ist eine sofortige Senkung der Kammerwasserproduktion durch Carboanhydrasehemmer und eine Engstellung der Pupille durch Pilocarpin-Tropfen indiziert, chirurgisch erfolgt heute meist eine Laseriridotomie ohne Eröffnung des Auges.
Grundsätzlich besteht das Prinzip der Glaukomtherapie in der Senkung des intraokulären Druckes, bei hohem Druckniveau ebenso wie beim Normaldruckglaukom. Hierbei orientiert man sich an der Zieldruckdefinition der European Glaucoma Society: IOD-Senkung um 20% gegenüber dem Ausgangswert, aber höchstens auf 20 mmHg.
Seit Jahren stehen verschiedene lokal anwendbare Arzneimittel zur Verfügung; die wichtigsten Stoffgruppen sind Carboanhydrasehemmer, Betablocker, Prostaglandinderivate, α2-Agonisten und Miotika.
Häufigste OP-Indikation: die Katarakt
Die nicht in den Industrieländern, sondern weltweit am häufigsten auftretende Ursache für Erblindung ist die Katarakt, der sogenannte graue Star – man schätzt etwa sechs bis zehn Millionen Betroffene. Allein in Deutschland werden jährlich über 600.000 Katarakteingriffe durchgeführt, es handelt sich somit um den häufigsten Eingriff in der Humanmedizin. Ursächlich ist zwischen einer kongenitalen und einer erworbenen Katarakt zu unterscheiden (Tab. 1).
Tab. 1: Ursachen und Risikofaktoren einer kongenitalen bzw. einer erworbenen Katarakt |
|
Kongenitale Katarakt
Erworbene Katarakt
|
Die häufigste Form allerdings ist die altersbedingte Katarakt; ab dem sechsten Lebensjahrzehnt tritt sie aufgrund biochemischer Alterungsprozesse mit hoher Wahrscheinlichkeit auf. Folgende Mechanismen können die Entstehung einer Linsentrübung begünstigen:
Überschuss an Oxidanzien und freien Radikalen, hierdurch Deaktivierung enzymatischer Prozesse, Proteinaggregation, Membranschädigungen.
Verwandlung von Zuckermolekülen in Alkoholderivate, die die Plasmamembran nicht passieren können. Hierdurch Anreicherung der Zelle mit Wasser mit nachfolgender Aufquellung von Epithel- und Faserzellen.
Aggregation von Proteinmolekülen, hierdurch Änderung ihrer optischen Eigenschaften mit zunehmender Lichtstreuung.
Neben der Verminderung der Elastizität haben altersassoziierte Schädigungen der Linsenzellen eine optische Verdichtung und zunehmende Trübung der Linse zur Folge. Die Cataracta senilis manifestiert sich im Wesentlichen in drei Formen, als Rinden-, Kern- oder hintere subkapsuläre Trübung. Nicht alle Linsentrübungen wirken sich gleich auf das Sehvermögen aus; so verursacht die zentrale Kerntrübung eine Sehverschlechterung, die hintere subkapsuläre Trübung eine starke Blendempfindung.
Frühe Anzeichen altersbedingter Linsentrübungen sind Blendungsempfindlichkeit und vermindertes Kontrastsehen, die sich insbesondere im Straßenverkehr bei Dämmerung oder Dunkelheit negativ bemerkbar machen. Die Transparenz der Linse vermindert sich zunehmend für das kurzwellige Licht, sodass Blautöne deutlich schlechter wahrgenommen werden. Ebenfalls können monokular wahrnehmbare Doppel- oder Dreifachkonturen bzw. ‑bilder hervorgerufen werden. Das Hauptsymptom der Katarakt ist eine meist langsam fortschreitende Beeinträchtigung der Sehschärfe. Die Trübung des Linsenkerns kann auch eine Zunahme der Linsenbrechkraft zur Folge haben, die zu einer Refraktionsänderung des Auges in Richtung Kurzsichtigkeit (Myopie) führt.
Therapie der Wahl: intraokulare Kunstlinse
Von der Vermeidung oder Reduzierung von Risikofaktoren einmal abgesehen, lässt sich die Entstehung von Linsentrübungen nicht beeinflussen, eine medikamentöse Behandlung steht bislang nicht zur Verfügung.
Therapie der Wahl ist die – inzwischen überwiegend ambulante – operative Entfernung der getrübten Linse mit anschließender Implantation einer intraokularen Kunstlinse (IOL). Als Standardmethode wird heute die Phakoemulsifikation durchgeführt; hierbei wird die Linse mittels einer mit hoher Frequenz vibrierenden Hohlnadel (Ultraschall) durch eine vorher angelegte zentrale Eröffnung des anterioren Kapselsackes zerkleinert und abgesaugt. Präoperativ erforderlich sind folgende Maßnahmen:
- Prüfung der Sehschärfe,
- Spaltlampenuntersuchung der vorderen und mittleren Augenabschnitte,
- Spiegelung des Augenhintergrundes zum Ausschluss weiterer Erkrankungen,
- Biometrische Vermessung des Auges zur Bestimmung der IOL-Brechkraft.
Um eine in den ersten Jahren nach der Katarakt-OP nicht seltene Trübung der verbleibenden Linsenhinterkapsel zu vermindern ("Nachstar"), werden heute in der Regel IOL mit scharfem Hinterkantendesign hergestellt. Dadurch kann das Einwandern von Zellen auf die zentrale posteriore Kapsel und damit eine erneute Eintrübung in der optischen Achse verhindert werden.
Literaturtipp
Beratung bei Augenerkrankungen
Es reicht nicht aus, Augentropfen mit dem Hinweis "viermal täglich" über den HV-Tisch zu reichen. Anwendungsfehler der Patienten sind häufig, und ihr Wissen zum eigenen Krankheitsbild ist meist gering. In diesem Buch aus der Reihe "Beratungspraxis" finden Sie die wichtigsten Fragen zum Thema "Augenerkrankungen" kompetent für die Apotheke aufbereitet:
– Was sage ich bei der Abgabe von Antibiotika, Antiallergika oder Glaukommitteln?
– Welche speziellen Anwendungshinweise zu den verschiedenen Augenarzneimitteln gebe ich?
– Wann ist ein Arztbesuch ratsam?
Werden Sie sicher in der Beratung!
Katharina Binnewies-Stülcken
AugenerkrankungenXVI, 128 Seiten, 7 farb. Abb., 44 Tab. Kart. 14,80 Euro
Deutscher Apotheker Verlag, Stuttgart 2010 ISBN 978-3-7692-5117-3Dieses Buch können Sie einfach und schnell bestellen
unter der Postadresse:
Deutscher Apotheker Verlag, Postfach 10 10 61, 70009 Stuttgartoder im Internet unter: www.buchoffizin.de
oder per Telefon unter: (07 11) 25 82 - 3 41 oder- 3 42
Literatur
[1] Finger RP, Bertram B, Wolfram C, Holz FG. Blindheit und Sehbehinderung in Deutschland. Dtsch Ärztebl 2012; 109 (27 – 28): 484 – 489.
[2] Böhm K, Tesch-Römer C, Ziese T. Gesundheit und Krankheit im Alter. Beiträge zur Gesundheitsberichterstattung des Bundes. Berlin: Robert Koch-Institut, 2009.
[3] Karpa MJ, et al. Direct and Indirect Effects of Visual Impairment on Mortality Risk in Older Persons – The Blue Mountains Eye Study. Arch Ophthalmol 2009; 127(10): 1347 – 1353.
[4] Gerding H, Thelen U. Augenerkrankungen im Alter. Geriatrie Journal 2007; 9(6): 13 – 18.
[5] Garweg JG. Altersbedingte Makuladegeneration – Ursachen und Therapie. Schweiz Med Forum 2011; 11(9): 152 – 155.
[6] Berufsverband der Augenärzte Deutschlands e.V. und Deutsche Ophthalmologische Gesellschaft e.V. Leitlinie Nr. 21 – Altersabhängige Makuladegeneration (November 2011).
[7] Gerste RD. Trockene Makuladegeneration – Modulation des Sehzyklus. Dtsch Ärztebl 2012; 109(3): A90 – A91.
[8] Kollias AN, Ulbig MW. Diabetische Retinopathie. Dtsch Ärztebl 2010; 107(5): 75 – 84.
[9] Massin P, Bandello F, Garweg J et al. Safety and efficacy of ranibizumab in diabetic macular edema (RESOLVE study) – a 12-month, randomized, controlled, double-masked, multicenter phase II study. Diabetes Care 2010; 33: 2399 – 2405.
[10] Nationale Versorgungsleitlinie Typ-2-Diabetes – Prävention und Therapie von Netzhautkomplikationen (Version 2.6, Februar 2010).
[11] Gerding H, Thelen U. Augenerkrankungen im Alter. Geriatrie Journal 2008; 10(1): 27 – 30.
[12] Berufsverband der Augenärzte Deutschlands e.V. und Deutsche Ophthalmologische Gesellschaft e.V. Leitlinie Nr. 15a – Primäres chronisches Offenwinkelglaukom, Normaldruckglaukom und okuläre Hypertension (2006).
[13] Berufsverband der Augenärzte Deutschlands e.V. und Deutsche Ophthalmologische Gesellschaft e.V. Leitlinie Nr. 19 – Katarakt (Grauer Star) im Erwachsenenalter (Januar 2012).
[14] Kohnen T, Baumeister M, Kook D, Klaproth OK, Ohrloff C. Kataraktchirurgie mit Implantation einer Kunstlinse. Dtsch Ärztebl 2009; 106(43): 695 – 702.
[15] Lubatschowski H, et al. Lentotomie mittels fs-Laserpulsen: Behandlung der Presbyopie durch Erzeugen von Gleitebenen in der Linse. Klin Monatsbl Augenheilkd 2009; 226: 984 – 990.
AutorClemens BilharzFacharzt für Anästhesiologie und Intensivmedizin






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.