
- DAZ.online
- DAZ / AZ
- DAZ 26/2011
- Nutzen und Risiko ...
Hormontherapie
Nutzen und Risiko individuell abwägen
Laut Prof. Dr. Olaf Ortmann, Direktor der Klinik für Frauenheilkunde und Geburtshilfe der Universität Regensburg und Koordinator der interdisziplinären S3-Leitlinie, sollten alle Frauen, die ein behandlungsbedürftiges Symptom in oder nach den Wechseljahren haben, über die Möglichkeit einer Hormontherapie aufgeklärt werden. Das gilt bei vasomotorischen Beschwerden, bei der Vaginalatrophie, rezidivierenden Harnwegsinfekten oder auch bei einer Osteoporose, wenn Osteoporose-spezifische Medikamente nicht verträglich sind oder nicht gewünscht werden.
Zwischen dem 45. und 55. Lebensjahr ist es so weit: Dann kommen die meisten Frauen in die Wechseljahre. Die Ovarialfunktion erlischt, eine Schwangerschaft ist nicht mehr möglich. Damit einher geht eine veränderte Hormonsituation. Bereits in der Prämenopause, etwa ab dem 45. Lebensjahr, fallen die Progesteronspiegel drastisch ab. Auch der Estrogenspiegel beginnt allmählich zu sinken. Nach der Menopause, also der letzten Menstruationsblutung, schreitet diese Entwicklung fort. Im Gegenzug steigen die Gonadotropine an. Prämenopausale Blutungen, Hitzewallungen und vaginale Atrophie können den Frauen dann zu schaffen machen. Manche klagen auch über Schlafstörungen, Leistungsabfall, Gelenkbeschwerden, Nervosität, Depression und Reizbarkeit – eine Symptomenpalette, die oft als klimakterisches Syndrom bezeichnet wird. Doch längst nicht jede Frau geht leidend durch die Wechseljahre. Etwa ein Drittel scheint den "Wechsel" ohne Beschwerden zu vollziehen, bei einem weiteren Drittel treten mäßige oder leichte Beschwerden auf und nur etwa ein Drittel hat mit starken Beschwerden zu kämpfen.
WHI-Studie bringt HRT in die Diskussion
Über einige Jahrzehnte wurden viele Frauen im Klimakterium und nach der Menopause mit einer Hormonersatztherapie (hormone replacement therapy, HRT) versorgt, vor allem um vasomotorische Beschwerden, sprich Hitzewallungen, zu bekämpfen, aber auch um die Psyche zu stabilisieren, dem Osteoporoserisiko vorzubeugen und möglicherweise sogar das kardiovaskuläre Risiko zu senken. Drastisch geändert hat sich das mit Veröffentlichung der Daten aus der WHI-Studie. Vor allem der Anstieg des Mammakarzinomrisikos hat zu einer emotionalen Diskussion geführt. Auch der vermutete günstige Effekt auf das kardiovaskuläre Risiko ließ sich nicht bestätigen. Bei vielen Frauen wurde daraufhin die Hormonersatztherapie, die inzwischen bevorzugt als Hormontherapie (HT) bezeichnet wird (siehe Kasten), abgesetzt, nur bei wenigen überhaupt wieder eingesetzt. Auch zulasten der Patientinnen, denn zur Behandlung schwerer Hitzewallungen und vaginaler Atrophie ist die Hormontherapie die beste Option.
HT statt HRTDie Behandlung von Frauen mit Östrogenen beziehungsweise Östrogen-Gestagen-Kombinationen wurde noch bis vor Kurzem als Hormonersatztherapie (hormone replacement therapy; HRT) bezeichnet. Dieser Begriff ist zumindest in der Fachwelt weitgehend passé, denn er impliziert, dass der Hormonmangel während des Klimakteriums per se substitutionsbedürftig ist. Das ist aber nicht der Fall. Aus der physiologischen ovariellen Funktionsveränderung ergibt sich keine zwingende Notwendigkeit einer Pharmakotherapie. Deshalb wird inzwischen die Bezeichnung "Hormontherapie" (HT) befürwortet, obwohl die HRT in den Köpfen noch immer fest etabliert ist. |
Interdisziplinäre S3-Leitlinie als Orientierungshilfe
Inzwischen hat sich nach einem genauen Blick auf die Daten der WHI-Studie und zusätzliche Studien die Diskussion versachlicht, obwohl die Hormontherapie auf gynäkologischen Fachkongressen noch immer zu den Topthemen gehört. Laut Ortmann, Koordinator der interdisziplinären S3-Leitlinie, ist die Hormontherapie in der Peri- und Postmenopause eine der bedeutsamsten endokrinologischen Therapieoptionen in der gynäkologischen Praxis. Da sie positive wie negative Effekte hat, muss aber das Nutzen-Risiko-Profil sehr sorgfältig abgewogen und eine Entscheidung dafür oder dagegen individuell getroffen werden. Die Frauen sollten deshalb umfassend über die Vor-und Nachteile aufgeklärt und in diesen Prozess eingebunden werden, so Ortmann in der Zeitschrift "Der Gynäkologe". Zur Orientierung für die Frauenärzte wurde unter seiner Federführung mit Beteiligung zahlreicher Fachgesellschaften eine interdisziplinäre S3-Leitlinie zur Hormontherapie in der Peri- und Postmenopause entwickelt, die von der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe 2009 herausgegeben wurde. Sie wird ergänzt durch Anwendungsempfehlungen für die gynäkologische Praxis, die von sechs Fachgesellschaften herausgegeben wurden.
Hauptindikationen: vasomotorische Beschwerden und Vaginalatrophie
Eine Hormontherapie will wohl überlegt sein. Sie sollte nur dann eingesetzt werden, wenn dafür eine konkrete Indikation besteht. Hormone zu geben, weil Sexualhormone fehlen, ist dagegen fehl am Platz. Als Hauptindikationen der Hormontherapie gelten Hitzewallungen und vaginale Trockenheit. Diese Beschwerden werden durch Östrogene deutlich reduziert oder sistieren vollständig. Ist die vaginale Atrophie die einzige Indikation für die Hormontherapie, sollte das Estrogen aufgrund des geringeren Risikos vaginal appliziert werden.
Alternative zur Osteoporoseprävention
Eindeutig positiv ist auch der Effekt der Östrogene auf den Knochenstoffwechsel: Eine längerfristig durchgeführte Hormontherapie reduziert signifikant die Frakturrate und die Häufigkeit Osteoporose-assoziierter Brüche. Dieser Effekt lässt sich bereits mit niedrigen Östrogendosen erreichen. Die Hormontherapie ist deshalb grundsätzlich für die Primärprävention der Osteoporose geeignet. Als First-line-Option empfiehlt die S3-Leitlinie des Dachverbandes für Osteologie jedoch eine Reihe anderer Medikamente wie etwa Bisphosphonate. Die Hormontherapie ist deshalb in der Osteoporoseprävention vor allem eine Alternative für Frauen mit Unverträglichkeiten oder Kontraindikationen gegenüber den primär empfohlenen Medikamenten.
Inkontinenz nein, rezidivierende Harnwegsinfekte ja!
Wirkt die Hormontherapie gegen Harninkontinenz? Die Antwort auf diese Frage lautet eher "nein". Der günstige Effekt auf die Dranginkontinenz, der sich in älteren Studien gezeigt hatte, ließ sich nicht bestätigen. Aktuelle Studien zeigen eher eine ungünstige Wirkung der oralen Hormontherapie: Das Risiko für eine Harninkontinenz erhöht sich, eine bereits bestehende Inkontinenz kann sich verschlechtern. Auch die transdermale oder vaginale Estrogenapplikation verbessert die Inkontinenz nicht eindeutig. Ganz anders die Daten zu rezidivierenden Harnwegsinfekten. Sie lassen sich durch eine vaginale Östrogentherapie reduzieren. Zur Prävention rezidivierender Harnwegsinfekte ist eine orale Hormontherapie nicht geeignet, eine vaginale Estrogenbehandlung ist dagegen wirksam. Und kann empfohlen werden.
Gut für's Herz, schlecht für's Hirn?
Zwar gibt es zahlreiche Hinweise, dass sich bei frühem Behandlungsbeginn das Risiko für einen Herzinfarkt durch eine Hormontherapie reduzieren lässt. Eine primäre Indikation lässt sich daraus aber nicht ableiten. Für ältere bzw. kardiovaskulär vorbelastete Frauen kann sich das Risiko dagegen initial erhöhen. Deshalb sollte bei Frauen mit bestehender KHK keine systemische Hormontherapie, bei Frauen über 60 Jahre nur nach strenger Nutzen-Risiko-Abschätzung eingesetzt werden. Erhöht wird das Risiko für Schlaganfälle, vermutlich aber nur bei prädisponierten Patientinnen, etwa mit einer Hypertonie. Auch das Risiko für venöse Thrombosen und Lungenembolien steigt, besonders im ersten Behandlungsjahr und insbesondere bei Frauen mit angeborenen Blutgerinnungsstörungen. Die Wahrscheinlichkeit einer Thrombose lässt sich allerdings durch eine transdermale Applikation reduzieren. Das gilt im Übrigen auch für Erkrankungen der Gallenwege, die unter einer Hormontherapie ebenfalls häufiger sind.
Ob die Haut profitiert, ist fraglich
Forever young – wer wünscht sich das nicht? Und Hormone gelten für viele als Geheimrezept. Dass sich mit einer Hormontherapie Alterungsprozesse der Haut abmildern lassen, ist aber nicht belegt. Entsprechend gibt es dafür auch keine Indikation. Ob antiandrogene Gestagene kutane Androgenisierungserscheinungen (Hirsutismus, Alopezie) verbessern, wurde bislang nicht untersucht. Eine Verminderung der Androgenisierungserscheinungen durch eine Hormontherapie ist nicht belegt. Fällt die Entscheidung für eine Hormontherapie, sollten aber bei kutanen Androgenisierungerscheinungen Präparate mit einer antiandrogenen Gestagenkomponente eingesetzt werden.
Ohne Einfluss auf Kognition und Demenz
Wenig eindeutig ist der Effekt einer Hormontherapie auf die Kognition bei älteren postmenopausalen Frauen. Auch das Demenzrisiko lässt sich nicht positiv beeinflussen. Vielmehr kann eine kombinierte kontinuierliche Hormontherapie (siehe unten) das Demenzrisiko bei älteren Frauen erhöhen. Eine bereits bestehende Alzheimer-Demenz lässt sich durch Östrogene ebenfalls nicht positiv beeinflussen.
Gering, aber gefürchtet: das erhöhte Brustkrebsrisiko
Weit mehr als die kardiovaskulären Risiken einer Hormontherapie beschäftigt Frauen und Frauenärzte der Anstieg des Mammakarzinomrisikos. Dass die Hormontherapie das Brustkrebsrisiko erhöht, daran gibt es laut WHI-Daten keinen Zweifel. Entscheidend dabei aber ist die Dauer der Anwendung: In der WHI-Studie erhöhte die kombinierte Hormontherapie das Brustkrebsrisiko ab einer Anwendungsdauer von fünf oder mehr Jahren. Bei einer Behandlungsdauer bis zu fünf Jahren ändert es sich aber auch unter einer Kombinationstherapie nicht signifikant. Unter einer Estrogen-Monotherapie, die allerdings nur bei hysterektomierten Frauen in Betracht kommt, macht sich die Risikoerhöhung erst nach einer noch längeren Anwendungsdauer über zehn oder 15 Jahre bemerkbar. Dies ist nach Meinung von Ortmann auch der Grund dafür, dass in der WHI-Studie, die über einen kürzeren Beobachtungszeitraum lief, unter der Estrogen-Monotherapie kein risikosteigernder Effekt beobachtet wurde. Nach Absetzen der Hormontherapie sinkt das Brustkrebsrisiko wieder und pendelt sich nach wenigen Jahren auf dem Grundrisiko ein. Möglicherweise beeinflusst auch die Gestagenkomponente bei der kombinierten Hormontherapie das Mammakarzinomrisiko. Hinweise darauf gibt es aus Fall-Kontroll- und Kohortenstudien. Diese beobachteten geringeren Risiken durch Verwendung von Gestagenen wie Progesteron oder Dydrogesteron müssen aber noch in weiteren Studien verifiziert werden. Wichtig für die Aufklärung: Das Risiko für ein Mammakarzinom steigt unter einer Hormontherapie nur gering. Es liegt laut Prof. Dr. Alfred Mueck, Tübingen, auf dem diesjährigen Fortbildungskongress der Frauenärztlichen Bundesakademie, im Promillebereich und betrifft in absoluten Zahlen etwa einen Fall pro 1000 Frauen pro Jahr. Sicher ist: Bei Frauen mit einem behandelten Mammakarzinom sollte wegen des deutlich erhöhten Rezidivrisikos auf eine Hormontherapie komplett verzichtet und auf Alternativen ausgewichen werden (siehe Kasten).
Gibt es alternative Therapien?Nach der S3-Leitlinie "Hormontherapie in der Peri- und Postmenopause gibt es derzeit keinen Nachweis einer sicheren Effektivität pflanzlicher Therapien auf vasomotorische Beschwerden. Isoflavone oder Cimicifuga racemosa können bei leichten Hitzewallungen und Schweißausbrüchen in Erwägung gezogen werden, da in Einzelfällen eine Reduktion der klimakterischen Beschwerden möglich ist. Die Wirksamkeit kann individuell nicht vorausgesagt werden. Bei starken vasomotorischen Beschwerden ist ein ausreichender therapeutischer Effekt nicht zu erwarten. Mögliche Risiken alternativer Therapien können heute nicht ausreichend bewertet werden. Empfehlung: Phytoöstrogene, andere pflanzliche und nichthormonale Therapien können nicht als Alternative zur Hormontherapie empfohlen werden. |
Mit Gestagen das Endometrium schützen
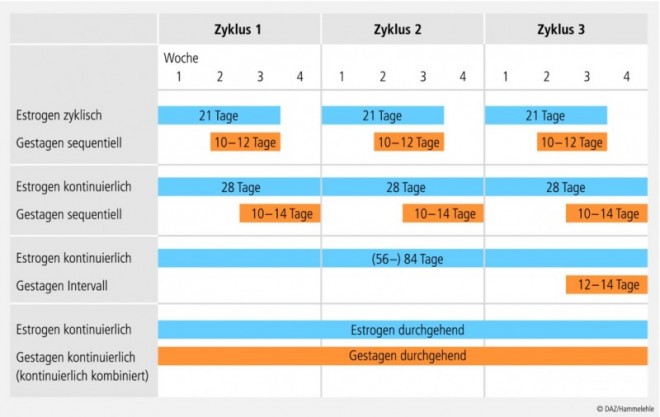
Werden Östrogene oral eingenommen, steigt, zeit- und dosisabhängig, das Risiko für ein Endometriumkarzinom. Deshalb müssen nicht-hysterektomierte Frauen zusätzlich mit einem Gestagen in ausreichender Dosierung versorgt werden, mindestens über zehn Tage, besser über 12 bis 14 Tage im Monat. Für die zyklisch-sequentielle oder kontinuierlich-sequentielle Therapie (siehe Abbildung) stehen entsprechende Kombinationspräparate zur Verfügung. Eine Estrogen-Monotherapie ist nur bei Frauen ohne Gebärmutter indiziert. Vaginal appliziertes niedrig dosiertes Estrogen scheint das Risiko für ein Endometriumkarzinom dagegen nicht zu erhöhen. Die Datenlage dazu ist aber eingeschränkt. Die Diskussionen um eine Erhöhung des Ovarialkarzinomrisikos sind kontrovers. Jüngere Metaanalysen konnten einen Anstieg sowohl unter einer Mono- als auch unter einer Kombinationstherapie nachweisen. Dagegen sinkt das Risiko für kolorektale Karzinome, und zwar unter einer kombinierten Hormontherapie, nicht unter einer Estrogen-Monotherapie. Nicht ausreichend untersucht ist das Risiko einer Hormontherapie bei Frauen mit einem Endometrium- , Ovarial- oder Kolorektalkarzinom in der Anamnese.
Wenn Brustkrebspatientinnen ins Klimakterium kommenFür Frauen mit Brustkrebs in der Anamnese ist eine Hormontherapie, aber auch Tibolon kontraindiziert. Doch was tun, wenn sie über schwere vasomotorische Beschwerden klagen? Die Arbeitsgemeinschaft Gynäkologische Onkologie (www.ago-online.de) hat die Datenlage gesichtet und eine Bewertung vorgenommen. Danach ist selbst die lokale Estrogentherapie zur Behandlung der Vaginalatrophie nicht 100-prozentig sicher, eine systemische Wirkung der Östrogene nicht völlig ausgeschlossen. Sicher, aber weniger effektiv sind Vaginalgels oder Lubrikanzien, die keine Östrogene enthalten. Extrakte von Cimicifuga racemosa werden bei klimakterischen Beschwerden eingesetzt, weil sie am Östrogenrezeptor kompetitiv-inhibitorisch wirken sowie direkt an Dopamin-, Serotonin- und GABA-Rezeptoren angreifen. Studienergebnisse zur Wirksamkeit sind aber widersprüchlich. Auch die Sicherheit der Anwendung parallel zu einer zytotoxischen Behandlung ist nicht eindeutig bewiesen. Eine Alternative ist Clonidin, ein Imidazolin, das nicht nur den Blutdruck senkt, sondern auch klimakterische Beschwerden reduziert. In einer randomisierten Studie, in der 198 Frauen parallel zu einer adjuvanten Tamoxifentherapie über acht Wochen Clonidin (0,1 mg/d) erhielten, gingen die Hitzewallungen signifikant zurück. Auch selektive Serotoninwiederaufnahmehemmer (SSRI) können die Inzidenz von Hitzewallungen senken. Sie sind dafür allerdings nicht zugelassen. Bei Frauen, die mit Tamoxifen behandelt werden, müssen Interaktionen beachtet werden. SSRIs hemmen unter anderem CYP2D6, das für die Metabolisierung von Tamoxifen in aktives Endoxifen notwendig ist. Werden SSRIs zusätzlich zu Tamoxifen eingenommen, können der Blutspiegel und damit die Wirksamkeit von Endoxifen sinken. Mindestens so effektiv wie SSRI scheint das Antikonvulsivum Gabapentin gegen vasomotorische Beschwerden zu wirken. Hitzewallungen konnten damit bei Patientinnen mit Mammakarzinom signifikant reduziert werden. Nicht empfohlen werden dagegen Phytoöstrogene. Sie konnten ihre Wirksamkeit nicht zweifelsfrei belegen. Durch die estrogenen Inhaltsstoffe kann es zudem zu einer Reaktivierung Hormonrezeptor-positiver Tumorzellen kommen mit dem Risiko eines Rezidivs. Eine echte Alternative sind nicht-medikamentöse Maßnahmen, wie Sport, Yoga oder auch Hypnose. |
Welche Hormone?
Während in Kontrazeptiva als Estrogenkomponente nahezu ausschließlich synthetisches Ethinylestradiol zum Zuge kommt, sind es bei der Hormontherapie "natürliche" Östrogene Dazu gehören vor allem 17β-Estradiol und dessen Ester oder auch konjugierte equine Östrogene. Für die lokale Therapie im Genitalbereich wird vorwiegend Estriol verwendet. Bei der Wahl der Dosis sollte der Grundsatz gelten: so viel wie nötig, so wenig wie möglich. Die Standarddosis liegt für Estradiol bei 1 mg, für konjugierte Östrogene bei 0,625 mg pro Tag. Eine Dosiserhöhung auf 2 mg bzw. 1,25 mg pro Tag ist bei Bedarf möglich. Weit umfangreicher ist die Palette der Gestagene, mit denen das Estrogen kombiniert wird. Dazu gehören Norethisteron, Levonorgestrel, Dienogest, Dydrogesteron, Drospirenon, Medroxyprogesteron oder auch Medrogeston. Sie unterscheiden sich in ihren Partialwirkungen, etwa in ihrer androgenen, antiandrogenen oder antimineralocorticoiden Wirkung. Aufgabe des Arztes ist es, gemeinsam mit der Patientin, die ideale Kombination zu finden. Bei oralen Hormontherapie-Präparate enthalten die Tabletten in der ersten Einnahmephase nur das Estrogen, in der zweiten Einnahmephase die Estrogen-Gestagen-Kombination. Bei der transdermalen Applikation können die Gestagene entweder zusätzlich in Tablettenform zugeführt oder über das Pflaster in der zweiten Applikationsphase ebenfalls transdermal verabreicht werden. Bei der Estrogenapplikation in Gelform muss das Gestagen oral oder vaginal zugeführt werden.
Oral, transdermal oder vaginal? Zyklisch oder kontinuierlich sequentiell?
Östrogene und Gestagene stehen für die Hormontherapie in verschiedenen Darreichungsformen zur Verfügung: für die systemische Therapie transdermal und oral, für die lokale Therapie als vaginale Applikationsform. Die Estrogen-Monotherapie ist der hysterektomierten Frau vorbehalten. Bei allen anderen Frauen mit einer Indikation für eine Hormontherapie ist eine kombinierte Östrogen-Gestagen-Behandlung indiziert. Sie kann zyklisch sequentiell oder kontinuierlich sequentiell durchgeführt werden, wobei es jeweils zu einer Abbruchblutung kommt (siehe Schema). Viele Frauen wünschen sich allerdings eine Hormontherapie ohne Blutungen. In der Postmenopause kann bei ihnen eine kontinuierlich kombinierte Therapie eingeleitet werden, bei der keine Blutungen mehr auftreten. In der ersten Zeit nach der Menopause kommt es aber unter diesem Regime häufig zu Durchbruchblutungen. Die kontinuierlich kombinierte Therapie empfiehlt sich deshalb oft erst etwa zwei Jahre nach der Menopause.
Last, but not least: die Nebenwirkungen
Last but not least muss, neben den bereits genannten Risiken auf die Nebenwirkungen aufmerksam gemacht werden, die eine Hormontherapie mit sich bringen kann. Möglich sind endometriale Blutungen, Mastodynie, Übelkeit, Zunahme von Migräneattacken, Ödeme, Blutdruckerhöhung oder auch Leberfunktionsstörungen. Auch an Interaktionen mit Gerinnungshemmern, Schilddrüsenhormonen und Antidiabetika muss gedacht werden. Eine Verminderung der Estrogenwirkung ist durch Enzyminduktoren wie Carbamazepin oder Rifampicin möglich. Zu den Kontraindikationen gehören, neben estrogenabhängigen Tumoren, schwere Leberfunktionsstörungen bzw. Stoffwechselstörungen, Thrombosen, Herzinfarkt oder Schlaganfall in der Anamnese oder auch eine Endometriose.
Die wichtigsten Statements und Empfehlungen der S3-Leitlinie in Kürze
Klimakterische Beschwerden und deren Behandlung
Hitzewallungen und vaginale Trockenheit sind mit dem Übergang von der Prä- zur Postmenopause assoziiert und werden mit unterschiedlicher Häufigkeit berichtet. Schlafstörungen, verschiedene körperliche Beschwerden, Harnwegsbeschwerden, sexuelle Probleme, Stimmungsänderungen sind inkonsistent berichtete Beschwerden
Empfehlung:
Bei der Nutzen-Risiko-Bewertung muss bedacht werden, dass nur Hitzewallungen und vaginale Trockenheit die Beschwerden darstellen, die am konsistentesten von Frauen zur Zeit des menopausalen Übergangs angegeben werden. Zur Behandlung von Hitzewallungen können Östrogene, ggf. Östrogen- Gestagenkombinationen oder Tibolon eingesetzt werden. Bei der Indikationsstellung sind mögliche Nutzen und Risiken zu beachten. Die alleinige Verbesserung der allgemeinen oder der gesundheitsbezogenen Lebensqualität ist keine Indikation zur Hormontherapie.
Bewegungsapparat und Knochenstoffwechsel
Eine Hormontherapie reduziert signifikant die Inzidenz von Frakturen.
Empfehlung:
Bei Frauen mit hohem Frakturrisiko kann eine Hormontherapie zur Prävention einer Fraktur, unter Berücksichtigung der Nutzen-Risiko-Abwägung, eingesetzt werden, sofern eine Unverträglichkeit oder Kontraindikation gegenüber anderen zur Osteoporosetherapie vorrangig empfohlenen Arzneimitteln besteht.
Koronare Herzkrankheit
Empfehlung
Eine Hormontherapie ist nicht zur Primär- oder Sekundärprävention der koronaren Herzkrankheit indiziert. Zur Primär- und Sekundärprävention stehen andere Strategien zur Verfügung, deren Wirksamkeit bewiesen ist.
Zerebraler Insult
Eine Hormontherapie erhöht das Risiko für einen zerebralen ischämischen Insult.
Empfehlung
Die Erhöhung des Schlaganfallrisikos muss in die Nutzen-Risiko-Abwägung einer HAT eingehen.
Venöse Thromboembolien
Eine orale Hormontherapie erhöht das Risiko für venöse Thrombosen und Lungenembolien (VTE).
Empfehlung
Das erhöhte Risiko für VTE muss in die Nutzen-Risiko-Abwägung eingehen, wobei das Risiko während des ersten Jahres besonders hoch ist und sich bei Vorliegen weiterer Risikofaktoren für VTE zusätzlich erhöht.
Alterungsprozesse der Haut
Eine Abmilderung der Alterungsprozesse der Haut durch eine Hormontherapie ist nicht belegt.
Empfehlung
Eine Hormontherapie ist nicht indiziert, um die Alterungsprozesse der Haut abzumildern.
Erkrankungen der Gallenblase und -gänge
Unter Hormontherapie finden sich Hinweise für eine erhöhte Häufigkeit von Gallenblasen/-gangserkrankungen, insbesondere von Cholezystolithiasis und Cholezystitis/Cholangitis sowie auch von Cholezystektomien.
Empfehlung
Bei der Nutzen-Risiko-Abwägung ist das erhöhte Risiko für Cholezystitis/Cholangitis, Cholezystolithiasis und Cholezystektomien mit einzubeziehen.
Kognition
Eine Hormontherapie hat keine positive Wirkung auf die Kognition bei älteren postmenopausalen Frauen.
Empfehlung
Eine Hormontherapie soll nicht zur Verringerung kognitiver Beeinträchtigungen bei postmenopausalen Frauen empfohlen werden.
Demenz
Eine Hormontherapie zeigt keinen Nutzen in Bezug auf Demenzsymptome bei Frauen mit Alzheimer-Erkrankung. Eine kombiniert kontinuierliche Hormontherapie erhöht das Risiko einer Demenz für ältere Frauen.
Empfehlung
Eine Hormontherapie soll zur Verringerung des Risikos einer Demenz nicht empfohlen werden.
Mammakarzinom
Eine Östrogen-Gestagen-Therapie erhöht das Brustkrebsrisiko.
Eine Östrogentherapie erhöht das Brustkrebsrisiko weniger als eine Östrogen-Gestagen-Therapie.
Empfehlung
Die Erhöhung des Brustkrebsrisikos muss in die Nutzen-Risiko-Bewertung der Hormontherapie eingehen.
Endometriumkarzinom
Eine Östrogentherapie erhöht das Endometriumkarzinomrisiko, eine kombinierte Östrogen-Gestagen-Therapie mit mindestens 10-, besser 12-tägiger Gestagenanwendung pro Behandlungsmonat nicht.
Empfehlung
Eine Östrogentherapie soll nur bei hysterektomierten Frauen durchgeführt werden. Eine kombinierte Östrogen-Gestagen-Therapie bei nicht hysterektomierten Frauen soll eine mindestens 10-, besser 12-tägige Gestagenanwendung pro Behandlungsmonat enthalten.
Ovarialkarzinom
Eine Hormontherapie erhöht das Ovarialkarzinomrisiko; inwieweit Unterschiede zwischen Östrogentherapie und Östrogen-Gestagen-Therapie bestehen, ist unklar.
Empfehlung
Die Erhöhung des Ovarialkarzinomrisikos muss in die Nutzen-Risiko-Bewertung einer Hormontherapie eingehen.
Kolorektale Karzinome
Eine Östrogen-Gestagen-Therapie senkt das Risiko für kolorektale Karzinome, eine Östrogentherapie nicht.
Empfehlung
Hieraus ergibt sich keine Indikation für eine Hormontherapie.
HT nach Malignomerkrankung
Eine Hormontherapie steigert das Risiko für ein Rezidiv nach behandeltem Mammakarzinom. Das Risiko einer Hormontherapie nach behandelten Endometrium-, Ovarial- oder kolorektalen Karzinomen ist nicht ausreichend untersucht. Zu anderen Tumorentitäten können aufgrund fehlender Daten keine Aussagen gemacht werden.
Empfehlung
Eine Hormontherapie ist nach behandeltem Mammakarzinom kontraindiziert.
Quelle: "Hormontherapie in der Peri- und Postmenopause (HT)" S3-Leitlinie. Kurzversion. AWMF-Leitlinien-Register Nr. 015/062, Stand 09/2009.
Quelle
S3-Leitlinie "Hormontherapie in der Peri -und Postmenopause AWMF 015/062. Anwendungsempfehlungen für die Gynäkologische Praxis zur Hormonsubstitution im Klimakterium und in der Postmenopause, Frauenarzt 51, Nr. 11, (2010). Ortmann, O.: Hormontherapie (HT) in der Peri- und Postmenopause. Der Gynäkologe 43: 839 (2010). Liedtke C., Gynäkologische Endokrinologie 2010; 8:271 – 282 Interview mit Prof. Dr. O. Ortmannn, Regensburg: Extracta gynaecologica 5, Band 2 (2009). Arzneiverordnung in der Praxis: Hormontherapie im Klimakterium, Therapieempfehlungen der Arzneimittelkommission der Deutschen Ärzteschaft, 1. Auflage (2003). Hormonsprechstunde der Universitäts-Frauenklinik Göttingen (www.hormonsprechstunde.com) Prof. Dr. Alfred Mueck, Tübingen: "S3-Leitlinie HRT: Was muss bei der Verordnung der HRT bedacht werden?", 7. Februar 2011, Düsseldorf. Fortbildungskongress der Frauenärztlichen Bundesakademie.
Apothekerin Dr. Beate Fessler




















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.