
- DAZ.online
- DAZ / AZ
- DAZ 41/2005
- Helicobacter: Gut ...
DAZ wissenswert
Helicobacter: Gut versteckt, spät entdeckt
Eine unerwartete Entdeckung
Das Milieu des Magens ist extrem sauer und lebensfeindlich. In dieser Umgebung wachsen keine Bakterien. So stand es noch 1982 in den Lehrbüchern. Die Entdeckung eines Krankheitserregers in der Magenwand war also eine große Überraschung. Und sie kam zufällig, auch für die Entdecker: Der Pathologe Robin Warren (geb. 1937) und der medizinische Registrator Barry Marshall (geb. 1951) vom in der internationalen Forschungslandschaft recht unbedeutenden Royal Perth Hospital im Westen Australiens hatten nicht danach gesucht.
Warren war im Jahr 1979 aufgefallen, dass bei der Hälfte der untersuchten Gewebeproben seiner Ulkuspatienten kleine, gebogene Bakterien den unteren Teil des Magens (Antrum) besiedelten. Die Entdeckung, dass die Bakterien immer in der Nähe des entzündeten Gewebes lokalisiert waren, irritierte ihn. Marshall suchte und fand das Phänomen auch in den Gewebeproben, die andere Ärzten der Klinik von ihren Ulkuspatienten genommen hatten. Daraufhin führten Warren und Marshall gemeinsam an hundert Patienten Biopsien durch und fanden die mysteriösen Mikroben vor allem bei Patienten, deren Magenschleimhaut entzündet war oder die an Geschwüren des Magens oder des Zwölffingerdarms litten. Nachdem ihnen 1982 die Kultivierung gelungen war, nannten sie die Mikrobe Campylobacter pyloridis. 1989 wurde sie in Helicobacter pylori umbenannt.
Revolution der Therapie
Als Warren und Marshall ihre Entdeckung in der britischen Fachzeitschrift "Lancet" publizieren wollten, lehnten die Herausgeber die Veröffentlichung ab. Die Geschichte vom "maliziösen Keim" schien der Fachwelt unglaubwürdig. Noch galt das eherne Gesetz: "Ohne Säure kein Ulkus". Ulkuspatienten wurden mit Säurehemmern behandelt, aber nur selten geheilt, denn nach dem Absetzen des Medikaments kamen die Beschwerden meistens wieder.
Als Warren und Marshall auch mit Tierversuchen die Fachwelt nicht davon überzeugen konnten, dass H. pylori Magenentzündungen hervorrufen kann, unternahm Marshall einen Selbstversuch: Er trank die Suspension einer H. pylori-Kultur. Wie Brackwasser soll sie geschmeckt haben. Magenschmerzen und Brechanfälle stellten sich ein und interessante Nebenwirkungen, wie Marshall später meinte. Nach einer Woche entwickelte sich eine Gastritis. Dies überzeugte die Fachwelt von der Pathogenität des H. pylori. Die Lehrbücher wurden umgeschrieben, und die Therapie des peptischen Ulkus wurde um die Eradikation von H. pylori mit Antibiotika erweitert.
Seither sind 18 weitere Helicobacter-Spezies gefunden worden, eine beim Menschen, die übrigen in Tieren.
Überlebenskünstler
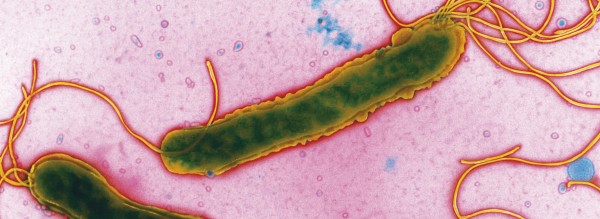
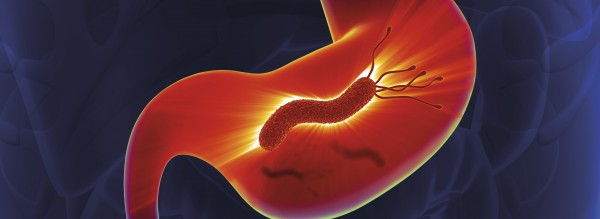
Der Magen ist ein bakterizides Habitat. H. pylori besetzt hier eine sehr spezielle ökologische Nische, die kein anderer Organismus besiedeln kann. Oral aufgenommen, wandert der gramnegative, mit drei bis sechs Geißeln versehene Erreger chemotaktisch zur Magenschleimhaut (Mukosa). In dem stark sauren Magenlumen setzt er Urease frei. Dieses Enzym baut Harnstoff zu Kohlendioxid und Ammoniak ab und schafft dem Bakterium einen Schutzmantel aus Ammoniak gegen die Salzsäure. Schließlich nistet er sich in der dicken Schleimschicht ein und heftet sich mit Hilfe von Adhäsinen dauerhaft an die Epithelzellen, die ihn dann mit Nährstoffen versorgen.
H. pylori setzt verschiedene Toxine frei und lockt so die Abwehr- und Fresszellen des Immunsystems aus den Blutgefäßen der Magenwand in die Schleimschicht. Die Immunzellen erkennen H. pylori jedoch nicht als körperfremd, weil er an seiner Oberfläche Strukturen präsentiert, die den menschlichen Blutgruppenantigenen Lewis-x und Lewis-y sehr ähnlich sind; unverrichteter Dinge gehen die Immunzellen nach einiger Zeit zugrunde, zersetzen sich unter Bildung von Toxinen und setzen dadurch den Entzündungsprozess erst recht in Gang. So schädigt die Immunreaktion letzten Endes das Magenepithel. Es entwickelt sich in der Regel eine chronische Entzündung, die bei jedem fünften Infizierten später ein peptisches Ulkus und bei einem Prozent sogar ein Magenkarzinom verursacht.
Bei der Entstehung des peptischen Ulkus spielen die individuelle Disposition des Menschen und die Virulenz der H. pylori-Stämme eine Rolle. Ihre Virulenz hängt vor allem davon ab, ob sie die Proteine VacA und CagA synthetisieren. Bei Patienten, die zwar eine Gastritis, aber kein Ulkus entwickeln, wird CagA nur selten gefunden.
Bald Schluckimpfung?
Fast 90 Prozent aller Magenkarzinompatienten waren zuvor mit Helicobacter infiziert. Seit 1994 steht H. pylori deshalb auf der Liste der krebserregenden biologischen Substanzen und ist somit in die höchste Gefahrenstufe aufgerückt. Zudem wird er mit Herzinfarkt in Verbindung gebracht. Das erklärt die Bemühungen, einen effektiven, leicht anwendbaren Impfstoff gegen das Bakterium zu entwickeln.
Zu diesem Zweck hat man abgeschwächte Salmonellenstämme mit einem Helicobacter-Protein beladen; der Impfling soll darauf so reagieren, dass er Antikörper gegen das Protein synthetisiert und eine effektive Immunantwort gegen H. pylori ausbildet. Dieser Impfstoff wurde an der Maus und an Probanden erfolgreich getestet, bei den Letzteren allerdings aus ethischen Gründen nur gegen einen abgeschwächten Stamm des potenziell krebserregend Bakteriums.
Die Schluckimpfung gegen H. pylori ist allerdings umstritten. Es gibt eine Reihe von Wissenschaftlern, die den Erreger nicht als definitives Karzinogen eingestuft sehen wollen. Denn in der westlichen Welt führt eine H. pylori-Infektion allenfalls in 1% der Fälle zu Magenkrebs. Männer tragen hier ein mehr als dreimal so hohes Risiko wie Frauen, während die Infektionsraten keinen Geschlechterunterschied erkennen lassen.
Ein nützlicher Symbiont?
Nach dem Karies-Erreger Streptococcus mutans ist H. pylori der häufigste pathogene Keim der Menschheit. Aber seine Pathogenität ist sehr differenziert zu sehen. Viele Infizierte weisen überhaupt keine Symptome auf. Sie haben nicht nur eine tadellose Magenschleimhaut, sondern profitieren sogar von einer Infektion mit H. pylori: Dringt ein fremder Keim in sein Revier ein, vernichtet er sie durch bakterizide Toxine. Demnach könnte H. pylori auch als ein Symbiont betrachtet werden, ähnlich wie Escherichia coli. Nur hat er noch nicht die höchste evolutionäre Stufe der Symbiose und verträglichen Anpassung an den Wirt erreicht.
Ist Helicobacter also als ein normaler Bewohner des Verdauungstraktes anzusehen? In diesem Fall müsste seine Ausrottung durch die Schluckimpfung überdacht werden.
Zusammengenommen war die Entdeckung von Helicobacter pylori wirklich preiswürdig, denn sie hat weitreichende Konsequenzen nach sich gezogen. Ein abschließendes Urteil über diesen Organismus und seine Bedeutung für seinen Wirt, den Menschen, steht allerdings noch aus.
Dr. Uwe Schulte Händelstraße 10,
71640 Ludwigsburg schulte.uwe@t-online.de
Übertragung ungewiss
Helicobacter pylori ist ein mikroaerophiles Bakterium und gehört zur Unterabteilung der Proteobakterien. Ob es durch Küssen übertragen werden kann, ist noch nicht untersucht worden. Zumindest wird es bei Menschen mit guter Mundhygiene nicht im Plaque der Zähne und auch nicht in der Mundhöhle gefunden.
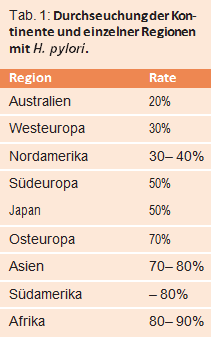
H. pylori in Westeuropa
- Etwa 50% der Bewohner über 60 Jahren sind infiziert
- Etwa 20% der Bewohner unter 40 Jahren sind infiziert
- Bei Kindern ist eine Infektion ungewöhnlich
- Ein niedriger sozioökonomischer Status begünstigt die Infektion
- Die Immigration führt zu Inseln mit hoher Durchseuchung
H. pylori in Westeuropa
- Etwa 50% der Bewohner über 60 Jahren sind infiziert
- Etwa 20% der Bewohner unter 40 Jahren sind infiziert
- Bei Kindern ist eine Infektion ungewöhnlich
- Ein niedriger sozioökonomischer Status begünstigt die Infektion
- Die Immigration führt zu Inseln mit hoher Durchseuchung
Schutz vor Speiseröhrenkrebs
Personen, die nicht von H. pylori besiedelt sind, leiden häufig unter der Refluxkrankheit. Die Speiseröhre entzündet sich durch den übermäßigen Rückfluss von Magensaft, und die Wahrscheinlichkeit von Speiseröhrenkrebs steigt. Dies spricht gegen eine Impfung gegen H. pylori.
H. pylori im Netz
Europäische Helicobacter-Studiengruppe www.helicobacter.org
Helicobacter-Ratgeber www.gastromed-suisse.ch/dt/ifo/glaxopub/hperadikation























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.