
- DAZ.online
- News
- Pharmazie
- Infektionen mit ...
Therapie, Resistenz und Pipeline
Infektionen mit Klebsiella pneumoniae
Stuttgart - 03.05.2017, 17:00 Uhr
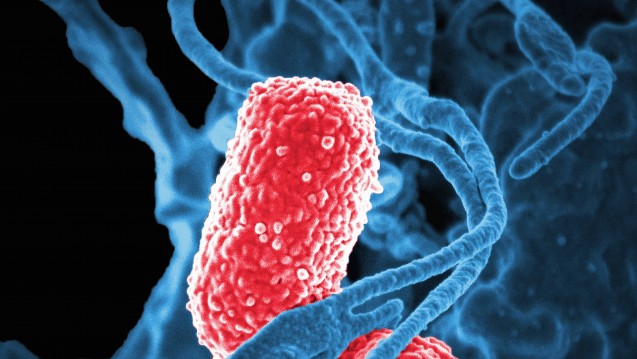
Klebsiella pneumoniae: Erreger von Sepsis und Pneumonien, insbesondere bei Carbapenemresistenz fehlen häufig Antibiotika. (Foto: dpa)
Die Killerkeime aus dem Frankfurter Universitätsklinikum machen dieser Tage von sich reden. Gemeint mit dem Killerkeim ist der Erreger Klebsiella pneumoniae. Zwei Patienten sind in Frankfurt verstorben – ob an der Infektion oder einer primärem anderen Erkrankung, ist unklar. Dennoch rücken problematische hygienische Verhältnisse und eine kritische Zunahme von Antibiotikaresistenzen aktuell verstärkt in den Fokus. DAZ.online schafft eine kurzen Überblick über Resistenzen und aktuelle Therapien. Was sagt die pharmazeutische Pipeline bei Carbapenem-resistenten Klebsiellen?
Das Thema um Antibiotikaresistenzen ploppt in regelmäßigen Abständen in den Medien auf. Anlass ist meist ein neuer Killerkeim, der Todesopfer fordert oder hygienische Bedingungen in Krankenhäusern oder Pflegeeinrichtungen, die für aufsehen sorgen. Derzeit konzentriert sich das Interesse um Klebsiella pneumoniae, ein gramnegatives Stäbchenbakterium, das zur Familie der Enterobacteriaceae gehört. Und auch hier sind zwei mit Klebsiella pneumoniae verstorbene Patienten der Uniklinik Frankfurt am Main Auslöser der medialen Diskussion.
Neben Klebsiella umfassen Enterobacteriacea weitere Gattungen wie Citrobacter, Enterobacter, Proteus, Salmonella, Serratia, Shigella und Yersinia. Insgesamt zeichnen Enterobakterien für rund 30 Prozent aller Krankenhausinfektionen in Europa und den USA verantwortlich. Klebsiella pneumoniae ist nur fakukltativ pathogen. Als normaler Bewohner der menschlichen Darmflora, sind Klebsiellen bei immunkompetenten Menschen unproblematisch. Bei immundefizienten Patienten hingegen kann das Bakterium schwere Pneumonien, Harnwegsinfekte oder gar eine Sepsis auslösen.
Klebsiellen übertragen sich von Mensch zu Mensch und können beispielsweise auch durch kontaminierte Hände von medizinischen Personal von einem Patienten an einen anderen weitergegeben werde. Seltener ist eine Ansteckung über kontaminierte Oberflächen.
Resistenzen bei Klebsiella
Als gramnegative Bakterien sind Klebsiellen natürlich resistent gegen eine Vielzahl antibiotischer Wirkstoffe, die schlichtweg nicht in der Lage sind, die stark lipophile äußere Membran der gramnegativen Bakterien zu durchdringen. Kleinere hydrophile Moleküle, wie beispielsweise Betalactame, können teilweise Porine nutzen, um in die Bakterienzelle zu gelangen. Mutieren diese wassergefüllten Transmembranproteine allerdings, gelangen diese antibiotischen Wirkstoffe auch dann nicht mehr oder nur geringer Konzentration an ihren Wirkort. Derart veränderte Porine stellen einen der Resistenzmechanismen bei Klebsiellen dar, allerdings nicht den dominierenden. Viel bedeutender bei Klebsiella pneumoniae ist die Bildung von Betalactamasen. Diese gelten generell bei Enterobakterienals wesentlicher Resistenzmechanismus.
So sind Enterobacetriaceae mit sogenannten ESBL (extended spectrum betalactamases) häufige Verursacher nosokomialer Infektionen. Bakterien mit derartigen Resistenzen zeigen eine Inaktivität gegenüber Penicillinen und Cephalosporine der Gruppen eins bis drei. Diesem vermehrten Aufkommen von ESBL-Bildnern versuchte man in den vergangenen Jahren durch den Einsatz von Carbapenemen – Imipenem/Cilastatin, Doripenem, Ertapenem, Meropenem – beizukommen. Das blieb jedoch nicht ohne Folgen: Man beobachtet nun eine weltweite Zunahme von Enterobakterien, die auch gegen Carbapeneme resistent sind – insbesondere bei Klebsiella pneumoniae. Wie dramatisch diese Entwicklung ist, machen folgende Zahlen deutlich: 2001 lag die Zahl Carbapenemase-bildender Klebsiella pneumoniae-Stämme noch unter einem Prozent in US-Krankenhäusern – sie stieg bis 2010 auf zehn Prozent. In Deutschland sieht die Situation aktuell noch weniger bedrohlich aus: Die Prävalenz für Carbapenem-resistente Klebsiellen lag im Jahr 2016 noch bei unter einem Prozent.
Insbesondere Carbapenem-Resistenzen sind kritisch
Die KPC, Klebsiella Pneumoniae Carbapenemase, ist derzeit die dominierende Resistenz bei Carbapenem-resistenten Enterobacteriaceae (CRE). KPC zählt zu den Klasse-A-Betalactamasen, kommt vorwiegend bei Klebsiellen vor, ist allerdings nicht auf diese Enterobakterien-Art beschränkt. Die KPC-Resistenz ist plasmidkodiert. Das bedeutet, dass die genetische Information relativ leicht und unabhängig von der chromosomalen Bakterien-DNA mittels Konjugation von einer Spezies auf eine andere übertragen werden kann. Neben KPC stellen VIM, NDM und OXA-48 wichtige Carbapenemasen bei Klebsiella pneumoniae dar. VIM und NDM sind sogenannte Klasse-B-Betalactamasen oder Metallo-Betalactamasen. „Metallo“ deswegen, da sie in ihrem aktiven Zentrum ein Zink-Ion benötigen. Im Gegensatz zu Betalactamasen vom Typ A zeigen sie noch eine Sensitivität gegen das Monobactam Aztreonam. Cayston ist in Deutschland allerdings nur inhalativ zur Therapie von Pseudomonas-Infektionen im Rahmen einer Cystischen Fibrose zugelassen, nicht zur Therapie von Klebsiella pneumoniae-Infektionen.
Welche Antibiotika werden bei Kebsiella pneumoniae eingesetzt?
Die Therapie von Carbapenemase-bildenden Enterobacteriaceaen gestaltet sich meist schwierig. Zum Einsatz kommen die Wirkstoffe Colistin, Tigecyclin, Fosfomycin und die Aminoglykoside Gentamicin und Amikacin. Aktuelle Daten weisen darauf hin, dass bei schweren Infektionen mit CRE antibiotische Kombinationen effektiver sind als Monotherapien. Gemeinsam ist all diesen Wirkstoffen, dass sie mitnichten unproblematisch sind. Colsitin ist stark nephro- und neurotoxisch und wirkt allein verabreicht nur eingeschränkt gut. Bei einer Therapie mit Fosfomycin kauft man sich gleichzeitig eine hohe Natriumbelastung ein, zusätzlich wird es rasch unwirksam, wenn es allein verabreicht wird. Außerdem ist beispielsweis in den USA parenterale Fosfomycin nicht auf dem Markt. Kritisch bei Tigecyclin wird insbesondere derzeit die lediglich bakteriostatische Wirkweise des Antibiotikums gesehen. Auch gibt es Daten, die gar auf eine erhöhte Mortalität bei einer Therapie mit Tigecyclin hindeuten. Und die bekannten gefährliche Nebenwirkung bei Aminoglykosiden heißen Oto- und Nephrotoxizität. Genau so wie Colisti, penetrieren Aminoglykoside nur schlecht das Lungengewebe. Und: Die genannten Wirkstoffe sind nicht omipotent, auch hier machen sich erste Resistenzen breit.
Carbapenenem plus Carbapenem bei Carbapenem-Resistenz?
Abenteuerlich und grotesk klingt eine Untersuchung aus Griechenland. Hier wurde versucht, panresistente KPC-produzierende Klebsiellae pneumoniae Infektionen mit Carbapenemen zu therapieren und zwar mit je zwei Carbapenemen. Bislang zeigte dies lediglich in vitro und in einem Mausmodell Erfolg. Gegeben wurde immer Ertapenem, entweder mit Meropenem, Doripenem oder Imipenem/Cilastatin. Ausgenutzt wurde hier die größere Affinität der KPC zu Ertapenem, was dann letztlich lediglich dem Abfangen der Carbapenemasen dienen sollte. Das Ziel ist, für das zweite Carbapenem eine ausreichend hohe Wirkstoffkonzentration zu erreichen.
Was sagt die Pipeline bei Carbapenem-resistenten Klebsiellen?
Derzeit befindet sich eine antibiotische Kombination aus Ceftazidim und Avibactam relativ fortgeschritten in der der Pipeline. Bereits im Frühjahr 2016 hatte sich der Ausschuss für Humanarzneimittel bei der EMA – CHMP – eine positive Empfehlung für die Zulassung von Zavicefta ausgesprochen, die europäische Zulassung für das Pfizer-Arzneimittel folgte im Juni 2016. Der aktuelle Fall in der Frankfurter Uniklinik demonstriert erneut die Bedeutung und Notwendigkeit neuer antibiotischer Optionen, insbesondere bei bakteriellen Infektionen mit Carbapenemase-Bildnern. In Deutschland ist Zavicefta seit März 2017 auf dem Markt. Die FDA ließ die Fixkombination AvycazTM bereits im Februar 2015 zu. Der Einsatz von Ceftazidim und Avibactam ist bei Patienten mit schweren abdominellen Infektionen und schweren Harnwegsinfektionen indiziert, wenn keine alternativen Behandlungsmethoden existieren.
Die Wirksamkeit von Avibactam trifft allerdings nicht alle Carbapenemasen, allerdings die wichtigste, die KPC. Die Metallobetalactmasen (Klasse B-Betalactamasen) VIM und NDM bleiben von Avibactam unberührt. Der gleiche Fall liegt beim Betalactamase-Inhibitor Relebactam vor. Diesen untersucht Merck derzeit in Kombination mit Imipenem/Cilastatin in einer klinischen Phase 3.





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.