
- DAZ.online
- DAZ / AZ
- DAZ 26/2022
- Gesundheitsgefahr Hitze
Klimawandel
Gesundheitsgefahr Hitze
Was man bei hohen Außentemperaturen empfehlen kann
Überdurchschnittlich hohe Temperaturen während der Sommermonate und Extremwerte im Rahmen von Hitzewellen sind weltweit mit einer erhöhten Sterblichkeit verbunden. In hoch entwickelten Industrieländern gehört Hitze zu den häufigsten wetterbedingten Todesursachen. So wurde für den bislang heißesten Sommer in Deutschland im Jahr 2003 eine Übersterblichkeit von 9400 Toten registriert. Extrem hohe Umgebungstemperaturen stehen aber nicht nur mit mehr Todesfällen aufgrund von Herz-Kreislauf-Erkrankungen und anderen Krankheiten im Zusammenhang, sondern auch mit einer erhöhten Hospitalisierungsrate, mentalen Problemen sowie Komplikationen bei Schwangerschaft und Geburt. In Verbindung damit sind höhere Kosten im Gesundheitssystem zu verzeichnen. Die meisten gesundheitlichen Risiken im Zusammenhang mit Hitzeextremen sind jedoch vermeidbar, und das Leiden und Sterben der Menschen ist unnötig. Vulnerable Gruppen werden aber oftmals nicht als solche erkannt und viele Ärzte sind nicht ausreichend für die Problematik sensibilisiert. Kleinkinder, ältere, vorerkrankte und alleinlebende Menschen haben das höchste Gesundheitsrisiko. Aber auch gesunde Personen, die im Freien arbeiten und Jugendliche, die Sport treiben, sind gefährdet [1, 2, 3].
Physiologische Folgen extremer Hitze
Der Körper reagiert auf extreme Hitze mit Gefäßerweiterung und Umverteilung des Blutflusses in Richtung Haut. So wird der Hitzetransfer von den Muskeln zur Haut und von dort an die Umwelt verbessert. Darüber hinaus wird die Produktion von Schweiß angekurbelt. Verdunstet der Schweiß auf der Haut, wird die Körperwärme abtransportiert. Beide Prozesse werden vom Gehirn ausgehend reguliert und von temperatursensitiven Nervenzellen der Haut und am ganzen Körper beeinflusst. Auch nicht-thermische Signale, die z. B. von einer Dehydrierung, diversen Metaborezeptoren oder Zytokinen stammen, spielen bei der Regulation eine Rolle. Mithilfe dieser physiologischen Reaktionen auf eine Hitzebelastung kann der Anstieg der Körperkerntemperatur begrenzt werden. Die jeweiligen Auswirkungen dieser körperlichen Reaktionen sind jedoch individuell unterschiedlich und von diversen Faktoren (z. B. Vorerkrankungen, Kondition) abhängig. Um den Blutfluss zur Haut zu lenken, muss das Herz stärker und schneller schlagen, was mit einem erhöhten Sauerstoffverbrauch des koronaren Gewebes einhergeht. Ein anhaltendes Ungleichgewicht zwischen Sauerstoffbedarf und -zufuhr kann zu kardialer Ischämie, Herzinfarkt und letztlich zum Herz-Kreislauf-Kollaps führen. Eine Dehydrierung ist möglicherweise die Folge der erhöhten Schweißproduktion. Damit einhergehender Verlust des Blutvolumens verstärkt kardiovaskulären Stress und kann ein akutes Nierenversagen hervorrufen. Chronische Dehydrierung kann eine Nierenfibrose und chronische Nierenerkrankungen nach sich ziehen, die wiederum einen negativen Einfluss auf kardiovaskuläre Erkrankungen haben. Die normalerweise vorhandene Hitzetoleranz kann durch verschiedene Erkrankungen erheblich reduziert sein, und so treten bei Hitzestress in Kombination mit Herz-Kreislauf-Krankheiten, Diabetes oder chronisch obstruktiver Lungenerkrankung (COPD) schnell lebensbedrohliche Situationen ein. Eine Hitzewelle kann damit auch leicht das gesamte Gesundheitssystem an seine Grenzen bringen [1].
Einfluss von Luftfeuchte, Strahlung und Wind
Entscheidend für die Auswirkungen der Hitze auf den Körper sind neben der Lufttemperatur unter anderem Luftfeuchtigkeit, Sonneneinstrahlung und Wind. Laut Hanns-Christian Gunga, Professor und stellvertretender Direktor am Zentrum für Weltraummedizin und Extreme Umwelten der Charité Universitätsmedizin in Berlin, beginnt der menschliche Körper bereits bei einer Umgebungstemperatur von 27 °C und geringer Luftfeuchte mit Gegenmaßnahmen, um die Körpertemperatur von 37 °C aufrecht zu erhalten. Ist die sogenannte Feuchtkugel-Globustemperatur, die sich aus Lufttemperatur, -feuchte, Strahlung und Windgeschwindigkeit zusammensetzt über 30 °C, ist nur noch eine kurzfristige körperliche Belastung möglich. Bei hoher Luftfeuchte ist eine Wärmeabfuhr durch Schwitzen nicht mehr gewährleistet. Ist der Feuchtigkeitsgehalt der Luft gering, können gesunde Menschen bei ausreichender Flüssigkeitszufuhr für einige Stunden auch höhere Temperaturen tolerieren. Nicht zuletzt spielen insbesondere im Freien auch die Bekleidungsgewohnheiten und das Ausmaß der körperlichen Aktivitäten eine Rolle [3].
Körperkerntemperatur ist entscheidend
Da zelluläre und physiologische Vorgänge stark temperaturabhängig sind, kann sich der Mensch nicht langfristig an höhere Temperaturen anpassen. Dennoch existieren physiologische Mechanismen der Anpassung und die Wärmeabgabe des Körpers kann erhöht werden (Akklimatisation). Dies lässt sich z. B. durch gezieltes Training des Herz-Kreislauf-Systems, der Atmung und der Schweißproduktion im Laufe des Sommers bzw. bei einem Ortswechsel in wärmere Regionen erreichen. Das Verhalten der Menschen bei Hitze ist dabei ein Schlüsselfaktor. Für eine funktionierende Thermoregulation darf die Körperkerntemperatur bei gesunden Erwachsenen nicht höher als 38,5 °C liegen. Körperliche Aktivität treibt die Körperkerntemperatur nach oben. Erreicht diese 40 °C und mehr tritt eine lebensbedrohliche Situation ein, die auch für Leistungssportler und Menschen mit guter Kondition gefährlich ist. Deutlich geringere Anpassungsfähigkeit haben Säuglinge und Kleinkinder sowie alte und kranke Menschen, betont Henny Annette Grewe, Professorin im Fachbereich Pflege und Gesundheit der Hochschule Fulda. Bei Umgebungstemperaturen und -bedingungen, die die Wärmeabgabe einschränken, sind sie bereits ohne körperliche Anstrengung gefährdet [3].
Weitreichende hitzebedingte Folgen
- eingeschränkte Leistungsfähigkeit der Menschen mit direktem Einfluss auf die Arbeitswelt (wenn möglich sollten Arbeitszeiten entsprechend angepasst und Ruhepausen eingelegt werden)
- möglicher Ausfall bei Gesundheits- und Pflegepersonal kann zu Kollaps des Gesundheitssystems führen
- bestimmte sportliche Aktivitäten einschließlich Wettkämpfe und Meisterschaften müssen künftig möglicherweise ausfallen bzw. zeitlich oder örtlich verschoben werden
- Badestellen müssen aufgrund von Blaualgenbefall geschlossen werden (mit Auswirkungen auf den Tourismus)
- steigender Anteil an verdorbenen Lebensmitteln kann unter Umständen zu Mangelversorgung führen (insbesondere in ärmeren Ländern, in Abhängigkeit vom sozioökonomischen Status aber auch in reichen Ländern wie Deutschland)
- Stromausfälle (Klimaanlagen können nicht mehr betrieben werden!)
- Anstieg an Infektionskrankheiten (z. B. begünstigende Wirkung auf Malaria-Mücken)
- Klimatisch bedingte Migrationsbewegungen
Arzneimittel als Risikofaktoren
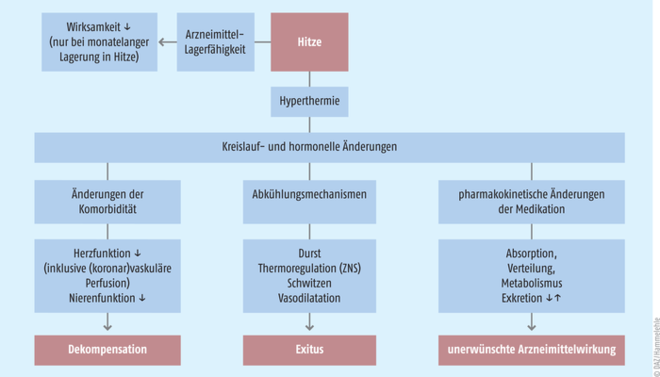
Neben Alkohol und illegalen Drogen (z. B. Cocain) setzen auch viele Arzneimittel die Akklimatisierungsfähigkeit herab. Die Anwendungen bestimmter Arzneimittel wie z. B. Diuretika, Angiotensin-Konversionsenzym(ACE)-Hemmer, Angiotensin-II-Rezeptor-Blocker, Anticholinergika, Antidepressiva, Antipsychotika, Antikonvulsiva und Opioide gehören zu den Risikofaktoren hitzebedingter Gesundheitsschäden insbesondere bei älteren Menschen. Nach Ebi et al. 2021 sind die meisten Arzneimittel jedoch bislang nicht systematisch im thermoregulatorischen Kontext untersucht worden und es besteht ein dringender Bedarf an entsprechenden Studien. Von besonderem Interesse sind hier die Hemmstoffe des Neurotransmitters Acetylcholin, da dieser verantwortlich ist für das Schwitzen und möglicherweise auch für die Gefäßerweiterung. Darüber hinaus ist ein direkter Einfluss von Arzneimitteln auf das thermoregulatorische Kontrollzentrum im Gehirn denkbar. Auch eine durch Hitze veränderte Pharmakokinetik birgt Gefahren. So kann die systemische Verfügbarkeit von trans- und subkutanen Arzneistoffen (z. B. Opioid-Pflaster, Normalinsulin) durch die verstärkte Hautdurchblutung erhöht sein. Insgesamt kann durch Hitze sowohl die Wirksamkeit als auch die Sicherheit von Arzneimitteln verändert sein und die Qualität einer Arzneimitteltherapie auf verschiedenen Ebenen beeinflusst werden.
Gut zu wissen!
In der sogenannten Heidelberger Hitzetabelle fassen Prof. Dr. Walter E. Haefeli und Prof. Dr. David Czock von der Abteilung Klinische Pharmakologie und Pharmakoepidemiologie am Universitätsklinikum Heidelberg Arzneistoffe bzw. Arzneistoffgruppen zusammen, die die Temperaturregulation und den Volumenstatus während einer Hitzewelle potenziell beeinflussen können. Darin werden nicht nur die zu erwartenden unerwünschten Arzneimittelwirkungen, sondern auch mögliche Maßnahmen zur Risikominimierung aufgeführt, die auch für die Beratung in der Apotheker relevant sind. Geben Sie in die Suchfunktion auf DAZ.online unter www.deutsche-apotheker-zeitung.de den Webcode N5AS6 ein und Sie gelangen direkt zur Heidelberger Hitzetabelle.
Vor allem Risikopatienten müssen bei Hitzeperioden für die Gefahren sensibilisiert und sehr sorgsam überwacht werden, sodass kritische Arzneimittel erforderlichenfalls rechtzeitig abgesetzt, pausiert oder in ihrer Dosis reduziert werden können. Kreislauf-Veränderungen und ungenügende Hydrierung können z. B. zu eingeschränkten Organfunktionen und verminderter Arzneimittelausscheidung führen, was eine Dosisreduktion notwendig machen kann. In dem Zusammenhang ist auch die Dosis von Diuretika kritisch zu hinterfragen, denn eine Dehydrierung kann durch sie gefördert werden. Nicht nur Ärzte, auch Apotheker sind hier gefragt und sollten ein verstärktes Augenmerk auf diese Patienten haben. Im Rahmen ihrer Beratungstätigkeit sollten sie z. B. die Bedeutung einer kontrollierten Flüssigkeits- und Elektrolytzufuhr hervorheben. Darüber hinaus sollte nach unerwünschten Arzneimittelwirkungen wie reduziertes Schwitzen durch antimuskarinische Arzneistoffe (z. B. Antipsychotika, Anticholinergika, tricyclische Antidepressiva oder zentrale Nervensystem(ZNS)-gängige H1-Antagonisten), reduzierten Durst (z. B. ACE-Hemmer), verringerte Aufmerksamkeit (Sedativa) und verstärkte Arzneimittelwirkung (z. B. Normalinsulin, transdermale Opioide) gefragt werden. Im Zweifelsfall kann Rücksprache mit dem behandelnden Arzt gehalten werden. Nicht zu vergessen ist auch ein möglicher physikalischer Schaden der Arzneimittel durch die Hitze. Kurzzeitige Überschreitungen der angegebenen Lagerbedingungen sind aber nicht unbedingt mit einem Qualitätsverlust verbunden [1, 4, 5].
Hitze kann die Arzneimitteltherapie auf physikalischer und physiologischer Ebene beeinflussen (nach [4]).
Strategien zur Reduktion hitzebedingter Gesundheitsrisiken
Von den Hitzeextremen sind besonders die in Städten lebenden Menschen betroffen. Dort können durch starke Aufwärmung tagsüber urbane Wärmeinseln entstehen. Neben dringend notwendigen Änderungen auf städtebaulicher Ebene (z. B. Bewässerung und Begrünung urbaner Flächen, Verwendung klimagünstigen Materials und Beachtung natürlicher Ventilation) lässt sich die Hitzebelastung auf individuellem Level durch effektive Kühlungsstrategien reduzieren. Bei extremer Hitze sollten sich die Menschen so viel wie möglich in gekühlten Räumen aufhalten. Klimaanlagen kühlen hervorragend und tragen zum Wohlbefinden und zur Gesundheit der Menschen bei. Allerdings sind sie nicht nur aufwendig und kostspielig, sondern leisten auch ihren Beitrag zur Hitzebelastung in den Städten, indem sie die globale Emission von Treibhausgasen erhöhen. Eine preisgünstige Alternative sind Ventilatoren. Sind Klimaanlagen oder Ventilatoren nicht verfügbar bzw. ausgefallen, lassen sich kardiovaskulärer Stress und Dehydrierung auf einfache Art und Weise reduzieren, z. B. indem man große Teile der Körperoberfläche ab und zu mit kühlem Leitungswasser (circa 20 °C) benetzt. Fußbäder mit kühlem Wasser (circa 20 °C) haben sich unter heißen und feuchten klimatischen Bedingungen ebenfalls als hilfreich erwiesen, wie auch das Eintauchen der Hände und Unterarme in kaltes Wasser (circa 10 °C). Feuchte Tücher vor offenen Fenstern oder Ventilatoren können als Verdunstungskühler dienen. Beim Versprühen von Wasser in Kombination mit einem Ventilator sollte jedoch darauf geachtet werden, dass ein Anstieg der Luftfeuchtigkeit vermieden wird. Daher ist diese Maßnahme nur für gut durchlüftete Räume und Außenbereiche geeignet. Beim Arbeiten im Freien oder anderen körperlichen Aktivitäten sind regelmäßige Pausen wichtig, um die metabolische Hitzeproduktion zu reduzieren. Gleichzeitig kann dabei Kleidung gewechselt und Wasser getrunken werden [2, 3].
Grillfest ohne Durchfall
Obacht ist auch in der Küche geboten. Gerade bei Temperaturen über 30 °C können sich in Lebensmitteln, die beim Grillen oder Picknicken längere Zeit ungekühlt bleiben, Mikroorganismen rasant vermehren. Für immungeschwächte Personen, Senioren und Kinder kann eine Lebensmittelvergiftung, beispielsweise verursacht durch Campylobacter oder Salmonellen, mitunter lebensbedrohlich werden. Die allgemeinen Hygieneregeln in der Küche sollten deshalb bei Hitze besonders beachtet werden: regelmäßiges Händewaschen und vollständiges Durcherhitzen der Speisen auf 70 bis 100 °C tötet Bakterien ab. Küchenutensilien, die mit Fleisch oder Geflügel in Berührung kamen, sollten nicht für Rohkost oder Salat verwendet werden, um Kreuzkontaminationen zu vermeiden. Vor allem tierische Produkte sind so lange wie möglich im Kühlschrank aufzubewahren und zum Transport in eine Kühlbox zu packen, damit die Kühlkette nicht unterbrochen wird. Rohes Gemüse, Salat, Kräuter und Obst sollte selbstverständlich sorgsam gewaschen werden [6].
Hitzeaktionspläne erforderlich
Nach Ansicht der Experten sind Hitzeaktionspläne mit Handlungsrichtlinien dringend erforderlich. Diese sollten auch als Kommunikationsgrundlage mit der Bevölkerung dienen. Koordination und Zuständigkeiten müssen klar definiert sein und festgelegte Maßnahmen müssen regelmäßig kontrolliert und evaluiert werden. Dabei sollte nach Dea Niebuhr, Professorin für Health Technology Assessment und Gesundheitssystemdesign an der Hochschule Fulda, zwischen dem Management von Akutereignissen für vulnerable Personen und langfristig wirksamen Maßnahmen zum Schutz vor Hitzeextremen unterschieden werden. Die Kommunikation und Umsetzung der entsprechenden Maßnahmen wird künftig ein Schlüsselfaktor sein. Zwar gibt es in Deutschland bereits Empfehlungen für Hitzeaktionspläne auf Bundes- und Landesebene, es hapert aber an der Anpassung und Umsetzung auf lokaler Ebene. Laut Niebuhr gibt es bisher in Deutschland keine systematische Risikokommunikation zu Verhaltensänderungen bei Hitze, die Risikogruppen zielbewusst und bedürfnisorientiert informiert [2, 3].
Handlungsleitfaden Hitzeaktionspläne
Schlüsselfaktoren des in Deutschland erstellten Handlungsleitfadens zur Erstellung von Hitzeaktionsplänen:
- Koordination und Zuständigkeiten müssen klar definiert sein
- gut funktionierendes Hitzewarnsystem unter Berücksichtigung regional differenzierter Schwellenwerte
- Innenräume berücksichtigen, in denen Menschen nächtlichen Schlaf zur Regeneration verbringen
- spezielle Maßnahmen zum Schutz von Risiko- und vulnerablen Gruppen (z. B. Ausstattung von Pflegeheimen und Krankenhäusern mit Klimaanlagen)
- spezielle Maßnahmen für Gesundheitsberufe einschließlich Schulung des Gesundheits- und Pflegepersonals
- bauliche und stadtgestalterische Maßnahmen zur Hitzereduktion
- Monitoring und Evaluierung der Maßnahmen [3]
Schlüsselfunktion für Hausärzte und Apotheker
Ohne geeignete Maßnahmen wird sich die Situation über die nächsten Dekaden verschärfen und die Gefährdung der Menschen durch die Hitze zunehmen. Speziell für Deutschland mit seiner alternden Bevölkerungsstruktur ist klar, dass auch der Anteil der Risikopopulation in den nächsten Jahren deutlich ansteigen wird. Niedergelassenen Ärzten und insbesondere Hausärzten, aber auch dem Apotheker vor Ort kommt eine Schlüsselfunktion bei der Verminderung hitzebedingter Gesundheitsgefährdungen zu. Sie kennen ihre Patienten und wissen welche Krankheiten und Risikofaktoren vorliegen und welche Medikamente sie einnehmen. Auch ist ihnen der Wohnort und oftmals die soziale Situation bekannt. Deshalb sollten sie für die Problematik sensibilisiert und speziell geschult werden, um Risiken und Symptome rechtzeitig zu erkennen. In diesem Sinne waren der Klimawandel und seine Auswirkungen auf die Gesundheit auch Schwerpunktthemen auf dem 125. Deutschen Ärztetag im vergangenen Jahr [3, 4]. |
Literatur
[1] Ebi KL et al. Heat and Health 1 Hot weather and heat extremes: health risks. Lancet 2021;398:698-708
[2] Jay O et al. Heat and Health 2 Reducing the health effects of hot weather and heat extremes: from personal cooling strategies to green cities. Lancet 2021;398:709-724
[3] Matzarakis A et al. Strategien zur Reduzierung von Gesundheitsrisiken durch Hitzeextreme. www.sciencemediacenter.de/alle-angebote/research-in-context/details/news/strategien-zur-reduzierung-von-gesundheitsrisiken-durch-hitzeextreme/, Stand 20. August 2021, Science Media Center Germany gGmbH
[4] Herrmann A et al. Epidemiologie und Prävention hitzebedingter Gesundheitsschäden älterer Menschen. Z Gerontol Geriat 2019;52:487-502, Springer Medizin Verlag
[5] Haefeli WE, Czock D. Heidelberger Hitze-Tabelle. https://dosing.de/Hitze/Medikamentenmanagement_bei_Hitzewellen.pdf, Stand 15. September, Uniklinik Heidelberg
[6] Bei Sommerhitze verderben Lebensmittel schneller. Deutsche Gesellschaft für Ernährung e. V., www.dge.de/uploads/media/DGE-Pressemeldung-aktuell-08-2015-lminfektion.pdf, Stand 16. Juli 2015






























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.