
- DAZ.online
- DAZ / AZ
- DAZ 40/2021
- Durchgelegen
Wundmanagement
Durchgelegen?
Dekubitus ist ein gefürchtetes Problem im Pflegealltag
Das Wundliegen ist ein ernst zu nehmendes Problem – so sind mehr als zehn Prozent der im Krankenhaus behandelten Patienten von einem Dekubitus unterschiedlichen Schweregrades betroffen, das Risiko steigt mit zunehmendem Alter. Dabei geht das Krankheitsbild mit starken Schmerzen einher und führt zu einer erheblichen Beeinträchtigung der Gesundheit und des Wohlbefindens. Die Therapie ist langwierig und kann sich über Monate hinziehen – eine enorme Belastung sowohl für die Betroffenen als auch für das Pflegepersonal. Umso wichtiger ist es, dem vorzubeugen und die Entwicklung eines Dekubitus zu verhindern. Die Prophylaxe beinhaltet unter anderem gezielte Bewegungsförderung und korrekte Lagerung bzw. Positionierung der Patienten mit dem Ziel, den Druck zu entlasten. Voraussetzung für die Vermeidung eines Dekubitus sind darüber hinaus eine fachgerechte Pflege und Betreuung der Patienten und eine gute Zusammenarbeit aller Beteiligten. Hier kann die Apotheke einen wertvollen Beitrag leisten [1].
Der Begriff Dekubitus (Dekubitalulcus) stammt aus dem Lateinischen von decubare = niederlegen und ulcus = Geschwür. Nach der internationalen Definition der NPIAP (National Pressure Injury Advisory Panel), EPUAP (European Pressure Ulcer Advisory Panel) und PPPIA (Pan Pacific Pressure Injury Alliance) versteht man darunter „eine lokal begrenzte Schädigung der Haut und/oder des darunter liegenden Gewebes, typischerweise über knöchernen Vorsprüngen, infolge von Druck oder Druck in Verbindung mit Scherkräften“ [2, 3, 4].
Wie entsteht ein Dekubitus?
Hauptursache für die Entstehung eines Dekubitus ist die eingeschränkte Bewegungsfähigkeit der Patienten. Wenn der Betroffene selbst nicht mehr in der Lage ist, durch Ausgleichsbewegungen den Druck, der durch Liegen oder Sitzen auf das Gewebe einwirkt, zu verlagern, sind geeignete Lagerungstechniken und -hilfen erforderlich, um eine Gewebeschädigung zu vermeiden. Für die Entstehung eines Dekubitus sind drei Faktoren maßgebend:
- der Auflagedruck (z. B. Beschaffenheit der Matratze)
- die Druckverweildauer und
- individuelle Risikofaktoren (z. B. Grunderkrankungen, Alter)
Dabei beruht der Pathomechanismus auf zwei Prinzipien: dem direkten Deformationsschaden und der Komprimierung von Blut- und Lymphgefäßen (Okklusion).
Der direkte Deformationsschaden entsteht durch eine länger andauernde Druckeinwirkung auf das Gewebe – die Zellen verformen sich und gehen zugrunde (Nekrose). Durch Druck oder Scherkräfte werden die versorgenden Gefäße komprimiert, wodurch es zu einer Minderdurchblutung des Gewebes kommt. In Folge der Ischämie tritt eine lokale Übersäuerung des Gewebes auf – das Risiko für Entzündungen steigt an. Schließlich kommt es zur Bildung von Ödemen, Blasen und Thromben – bis hin zu einem Druckgeschwür (siehe Abb. 1) [1, 4, 5, 6].
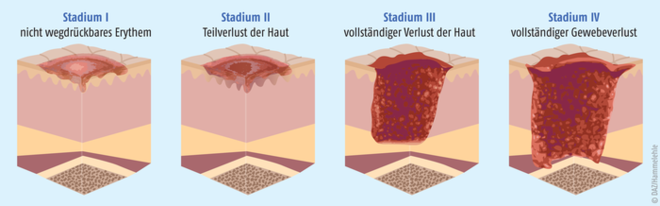
Abb. 1: Dekubitus-Stadien Der Dekubitus wird nach dem internationalen Klassifikationssystem in vier Kategorien unterteilt (von links): Stadium I: nicht wegdrückbares Erythem mit intakter Haut in einem lokalen Bereich gewöhnlich über einem knöchernen Vorsprung; Stadium II: Teilverlust der Haut, Teilzerstörung der Haut (bis in die Dermis/Lederhaut) als flaches, offenes Ulcus; Stadium III: vollständiger Verlust der Haut, subkutanes Fett kann sichtbar sein, aber Knochen, Sehnen oder Muskeln liegen nicht offen; Stadium IV: vollständiger Gewebeverlust mit freiliegenden Knochen, Sehnen oder Muskeln. Maßgeblich für die Einteilung ist die Ausdehnung in die Tiefe des Gewebes. Darüber hinaus werden zwei weitere Kategorien ergänzend verwendet, wenn eine Einstufung nicht exakt möglich ist: keiner Kategorie/keinem Stadium zuordenbar: Tiefe unbekannt, vermutete tiefe Gewebeschädigung: Tiefe unbekannt
Wo entsteht ein Dekubitus?
Besonders gefährdete Stellen sind Körperregionen, an denen Knochenvorsprünge vorhanden sind. Am häufigsten sind die Steißbeinregion und die Ferse betroffen. Aber auch an den Ohren, Schulterblättern, Kreuzbein, Wirbelsäule, Hinterkopf und Ellenbogen können Druckgeschwüre entstehen [1, 5]. Die Risikofaktoren werden in intrinsische und extrinsische Faktoren unterteilt:
intrinsische Faktoren
- reduzierte Mobilität / Immobilität (z. B. nach einem Schlaganfall)
- hohes Alter
- beeinträchtigter Hautzustand (z. B. durch unzureichende Hautpflege)
- reduzierter Allgemeinzustand
- Exsikkose
- Körpergewicht (Über- und Untergewicht als Risikofaktoren)
- Mangelernährung (insbesondere Eiweißmangel)
- Inkontinenz
- Stoffwechsel- und neurologische Erkrankungen (z. B. Diabetes)
- Sensibilitätsstörungen
- Infektionen
extrinsische Faktoren
- fehlerhafte Lagerung (z. B. 90-Grad-Seitenlagerung)
- fehlerhafte Hebe- und Lagerungstechnik
- zu feste Auflageflächen
- Scherkräfte
- Feuchtigkeit
- falsch angelegte Verbände
- Sonden, Katheter
- Arzneimittel (z. B. Sedativa, Analgetika, Muskelrelaxanzien) [1, 2, 4, 6]
Wie kann das Dekubitus-Risiko ermittelt werden?
Um das individuelle Risiko für die Entstehung eines Dekubitus abschätzen zu können, sollte von Beginn an ein strukturiertes Risikoassessment durchgeführt und in regelmäßigen Abständen wiederholt werden. Dabei stehen den Behandlern verschiedene Assessmentinstrumente wie die Norton-Skala (siehe Tab.) oder die Braden-Skala zur Verfügung, die aber lediglich eine Quantifizierung der Faktoren ermöglichen und nur ergänzend zur Bewertung herangezogen werden sollten. Zum Assessment gehören die Erfassung der individuellen Risikofaktoren, die Bewertung der Mobilität und eine vollständige Begutachtung der Haut des Patienten. Anschließend wird das Ganze dokumentiert und für jeden einzelnen Patienten ein Präventionsplan erstellt [2, 4, 6, 7].
Punkte | 4 | 3 | 2 | 1 | erreichte Punktzahl |
|---|---|---|---|---|---|
Kooperations-bereitschaft / Motivation | voll | wenig | teilweise | keine | |
Alter | < 10 Jahre | < 30 Jahre | < 60 Jahre | > 60 Jahre | |
Hautzustand | in Ordnung | schuppig, trocken | feucht, Wunden | Allergie, Risse | |
Zusatzerkrankungen | keine | Abwehrschwäche, Fieber, Diabetes, Anämie | multiple Sklerose, Adipositas, Karzinom, erhöhter Hämatokrit | arterielle Verschlusskrankheit | |
körperlicher Zustand | gut | leidlich | schlecht | sehr schlecht | |
psychischer Zustand | klar | apathisch, teilnahmslos | verwirrt | stupurös (stumpfsinnig) | |
Aktivität | geht ohne Hilfe | geht mit Hilfe | rollstuhlbedürftig | bettlägerig | |
Beweglichkeit | voll | kaum eingeschränkt | sehr eingeschränkt | voll eingeschränkt | |
Inkontinenz | keine | manchmal | meistens Urin | Urin und Stuhl | |
Dekubitusrisiko
| Summe | ||||
Prophylaktische Maßnahmen
Kernaufgabe der Prophylaxe ist die Erkennung des Dekubitusrisikos. Noch immer wird das Risiko nicht rechtzeitig erkannt – auch unzureichendes oder veraltetes Fachwissen trägt dazu bei, dass die Prävention scheitert und ein Dekubitus entsteht. Es gibt aktuelle Leitlinien wie die „Prävention und Behandlung von Dekubitus“ der EPUAP/NPIAP/PPPIA, die S1-Leitlinie „Querschnittspezifische Dekubitusbehandlung und –prävention“ der Deutschsprachigen Medizinischen Gesellschaft für Paraplegie e. V. (DMGP) und der Expertenstandard Dekubitusprophylaxe des Deutschen Netzwerks für Qualitätsentwicklung in der Pflege (DNQP), die als Hilfestellung ergänzend herangezogen werden können [1, 2, 3, 6].
Bewegung fördern
Die wichtigste Dekubitusprophylaxe beinhaltet die Bewegungsförderung, Mobilisation und Lagerung der Patienten. Wenn die Patienten durch Erkrankungen oder Behinderungen in ihrer Bewegungsfähigkeit eingeschränkt sind, sollte durch therapeutische Maßnahmen (z. B. Physiotherapie) darauf geachtet werden, dass diese nicht weiter fortschreitet und die noch vorhandene Beweglichkeit gefördert wird. Wenn der Zustand des Patienten es ermöglicht, sollten auch Hilfsmittel wie Gehstock oder Gehhilfe in Erwägung gezogen werden [1, 6].
Lagerungs- und Transfertechniken
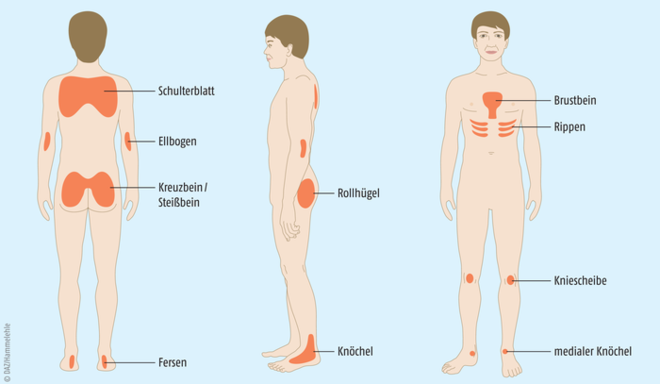
Jede Mobilisation sollte so gewebeschonend wie möglich erfolgen – spezielle Lagerungs- und Transfertechniken kommen hier zum Einsatz. Dabei sollte das regelmäßige Umlagern in festen Zeitabständen erfolgen, um das Gewebe zu entlasten und die Durchblutung anzuregen. Dazu können für jeden Patienten spezielle Lagerungspläne erstellt werden. Die am häufigsten angewendete Lagerungstechnik ist die 30-Grad-Schräglagerung, die als besonders angenehm empfunden wird. Die früher eingesetzte 90-Grad-Seitenlagerung ist hingegen obsolet. Darüber hinaus kommt auch die sogenannte Mikrolagerung zum Einsatz. Diese richtet sich nach dem physiologischen Bewegungsmuster (Gesunde führen im Liegen pro Stunde ca. 10 bis 40 Mikrobewegungen durch) und dient der kurzzeitigen Entlastung des Gewebes. Dabei werden gefährdete Körperstellen (z. B. Ferse, Schulter, s. Abb. 2) mit Hilfsmitteln wie gefalteten Handtüchern oder Kissen unterlagert. Bei jeder Lagerung sollte jedoch darauf geachtet werden, dass die Vorlieben und Wünsche des Patienten berücksichtigt werden – das Wohlbefinden steht an erster Stelle [1, 2, 4, 6].
Abb. 2: An bestimmten Körperstellen ist das Risiko für die Entstehung eines Dekubitus besonders groß.
Anti-Dekubitus-Hilfsmittel
Die Dekubitus-Prophylaxe ist enorm zeitaufwendig – Hilfsmittel zur Lagerung sollten unterstützend zum Einsatz kommen. Dabei werden drei Systeme unterschieden:
- Weichlagerungssysteme (z. B. Schaumstoffmatratzen, Gelauflagen)
- Wechseldrucksysteme (z. B. Wechseldruckmatratzen)
- Mikro-Stimulationssysteme
Die Auswahl richtet sich unter anderem nach den Grunderkrankungen des Patienten, der Beweglichkeit und auch der Bedienbarkeit und Akzeptanz. Der Einsatz sollte behutsam erfolgen. Besondere Vorsicht ist bei Schlaganfall- und Schmerzpatienten geboten.
Mittlerweile gibt es auch intelligente Matratzen, die mit Sensoren ausgestattet sind, die auf Parameter wie Bewegung und Feuchtigkeit reagieren und die Informationen über Apps an die Angehörigen oder das Pflegepersonal weiterleiten. Nach heutigem Wissensstand sollten Sitzringe, Wassermatratzen oder Felle nicht mehr angewendet werden [1, 4, 5, 6].
Präventive Hautpflege
Die Hautpflege spielt eine wichtige Rolle – so kann ein schlechter Hautzustand die Entstehung eines Dekubitus begünstigen. Täglich sollte die Haut auf mögliche Anzeichen wie z. B. Rötungen untersucht werden. Die Haut sollte sauber und trocken gehalten werden. Zur Körperpflege eignen sich pH-Wert-neutrale Waschlotionen und Cremes auf Wasser-in-Öl-Basis. Dabei sollte starkes Massieren bzw. Reiben unbedingt vermieden werden. Wenn gewünscht, können dem Wasser auch zur Anregung der Durchblutung natürliche Zusätze wie Rosmarin oder Pfefferminze hinzugesetzt werden.
Wenn der Patient inkontinent ist oder stark schwitzt, können sogenannte Barrierecremes (z. B. Cavilon®) zum Einsatz kommen. Auch bei der Auswahl der Inkontinenzprodukte sind atmungsaktive Artikel zu bevorzugen.
Die Anwendung von Babyölen, hautabdeckenden Pasten, Vaseline, Melkfett und Franzbranntwein sieht man noch häufig im Pflegealltag – sollte aber vermieden werden [1, 2, 5, 6].
Ernährung
Durch eine gesunde Ernährung kann ein Dekubitus zwar nicht verhindert, aber die Risikofaktoren günstig beeinflusst werden. Der Ernährungsstatus sollte im Rahmen des Risikoassessments für jeden Patienten erfasst werden. Insbesondere ist auf eine ausreichende Eiweißzufuhr und Aufnahme von Vitaminen, Mineralstoffen und Spurenelementen (Vitamin C, A, Zink, Eisen) zu achten. Sollten die empfohlenen Tagesmengen nicht über die Nahrung gedeckt werden, muss über eine Supplementierung nachgedacht werden. Bei Mangelernährung oder Eiweißmangel können hochkalorische Protein-Nahrungsergänzungsmittel (z. B. Fresubin®, Fortimel®) empfohlen werden. Darüber hinaus ist auf eine ausreichende Flüssigkeitszufuhr zu achten [1, 2, 4, 6].
Bettklima
Häufig wird beobachtet, dass die Patienten in durchgeschwitzter Kleidung im Bett liegen – das fördert die Mazeration der Haut und damit die Entstehung eines Dekubitus. Die Nacht- und Bettwäsche sollte aus atmungsaktiven Materialien bestehen – auch auf unnötige Inkontinenzartikel sollte verzichtet werden. Wichtig ist auch ein gutes Raumklima – dabei sollte die individuelle Wohlfühltemperatur berücksichtigt werden [1, 4, 6].
Qualität der Versorgung
Die Dekubitusprophylaxe beinhaltet ebenfalls regelmäßige Schulungen und Anleitungen der Patienten und deren Angehörigen. Nur gemeinsam gelingt die Prävention. Apotheken könnten z. B. Seminare anbieten. Wichtig ist auch, dass die prophylaktischen Maßnahmen nicht „schleifen gelassen“, sondern kontinuierlich umgesetzt und gegebenenfalls angepasst werden [1, 2, 4, 6].
Wie wird ein Dekubitus behandelt?
Wichtig ist, dass bei der Diagnostik der Dekubitus von anderen ähnlichen Krankheitsbildern wie der Inkontinenz-assoziierten Dermatitis (IAD) abgegrenzt wird [1, 2]. Sollte ein Dekubitus entstanden sein, muss dieser von fachkundigem Personal behandelt werden. Dabei gliedert sich die Therapie in die Kausal- und Lokaltherapie.
Kausaltherapie
Oberstes Ziel ist die Druckentlastung – durch fachgerechte Lagerung muss die Durchblutung wiederhergestellt werden, nur dann kann eine Heilung der Wunde eintreten. Hier können auch entsprechende Lagerungssysteme und Hilfsmittel (z. B. Spezialkissen) zum Einsatz kommen. Da ein Dekubitus mit extremen Schmerzen verbunden ist, gehört auch eine effektive Schmerztherapie zur kausalen Behandlung. Darüber hinaus muss der Allgemein- und Ernährungszustand verbessert werden. Der Proteinbedarf ist bei Dekubitus-Patienten erhöht (1,25 g bis 1,5 g/kg Körpergewicht pro Tag) und muss gegebenenfalls durch Spezialnahrung gedeckt werden. Auch auf eine ausreichende Vitamin- und Mineralstoffversorgung ist zu achten [1, 2, 3, 6].
Lokaltherapie
Weiteres Kernelement in der Dekubitus-Behandlung stellt die Lokaltherapie dar. Diese bezieht sich auf die Wundversorgung und umfasst die Reinigung und die Nekrosenentfernung (Debridement).
Zu Beginn der Therapie muss die Wunde von Nekrosen, Belägen, Abfallsubstanzen und überschüssigem Wundsekret befreit werden. Dabei werden die meisten Dekubitusgeschwüre mit 0,9%-NaCl- oder Ringerlösung gereinigt. Bei infizierten Wunden kommen Antiseptika (z. B. Prontosan® Wundspüllösung) zum Einsatz.
Beim Debridement wird die Wunde von abgestorbenem Gewebe befreit – die Wundbedingungen werden dadurch verbessert und Infektionen vorgebeugt. Dabei stehen unterschiedliche Verfahren zur Verfügung:
- chirurgisch
- autolytisch (z. B. Hydrogele)
- mechanisch
- biochirurgisch (z. B. mit steril gezüchteten Maden der Gattung Lucilia sericata)
Auf einen Blick
- Dekubitus wird auch als Druck- oder Wundliegegeschwür bezeichnet.
- Es handelt sich um eine lokale Gewebeschädigung durch Einwirkung von Druck und/oder Scherkräften.
- Dekubitus tritt besonders an knöchernen Vorsprüngen wie Steißbein und Ferse auf.
- Risikofaktoren für die Entstehung sind unter anderem reduzierte Mobilität, fehlerhafte Lagerung und hohes Lebensalter.
- Das Dekubitus-Risiko sollte im Rahmen des Risikoassessments bei Aufnahme des Patienten ermittelt werden.
- Oberstes Ziel ist die Prävention: Diese beinhaltet die Förderung der Beweglichkeit, spezielle Lagerungstechniken, Anti-Dekubitus-Hilfsmittel, Hautpflege und Ernährung.
- Der Dekubitus wird je nach Schweregrad in vier Kategorien eingeteilt.
- Die Behandlung eines Dekubitus besteht aus der kausalen und lokalen Wundtherapie.
Die Auswahl richtet sich unter anderem nach der Lokalisation und der Wundtiefe.
Die Wundauflage wird nach dem Wundheilungsstadium (Reinigungs-, Granulations- und Epithelisierungsphase), Infektionszeichen, Exsudationsmenge und dem Zustand der Umgebung der Wunde gewählt. Heute werden in der Regel moderne idealfeuchte oder hydroaktive Wundauflagen verwendet – die trockene Wundversorgung ist obsolet.
Dabei kommen Hydrogel- (z. B. Hydrosorb®) und Hydrokolloid-Verbände (z. B. Suprasorb® H) bei oberflächlichem, gering bis mäßig exsudierendem Dekubitus zur Anwendung. Zur Behandlung von moderat bis stark exsudierenden Druckgeschwüren werden Alginatverbände (z. B. Biatain® Alginate, Sorbalgon®) eingesetzt. Schaumverbände (z. B. Dracofoam®) sollten bei einem exsudierenden Dekubitus der Kategorie II und oberflächlichem Dekubitus der Kategorie III in Erwägung gezogen werden.
Bei der Verwendung von Wundauflagen ist darauf zu achten, dass die umgebende Haut geschützt und bei jedem Wechsel der Dekubitus bewertet und auf mögliche Komplikationen (z. B. Infektionen, Entzündungen) geprüft wird [1, 2, 3, 6, 8].
Die Dekubitus-Prophylaxe und –Therapie ist herausfordernd – umso wichtiger, dass alle Beteiligten Hand in Hand arbeiten, um den Betroffenen unnötiges Leid zu ersparen. Hier kann das Apothekenteam beratend und unterstützend zur Seite stehen. |
Literatur
[1] Dekubitus-Ratgeber. Institut für Innovationen im Gesundheitswesen und angewandte Pflegeforschung (IGAP), www.dekubitus.de/ratgeber
[2] Prävention und Behandlung von Dekubitus. Kurzfassung der Leitlinie, Herausgegeben von European Pressure Ulcer Advisory Panel (EPUAP), National Pressure Injury Advisory Panel (NPIAP) und Pan Pacific Pressure Injury Alliance (PPPIA), Stand 2019, www.epuap.org/wp-content/uploads/2020/06/qrg-2020-german.pdf
[3] Querschnittspezifische Dekubitusbehandlung und –prävention. S1-Leitlinie der Deutschsprachigen Medizinischen Gesellschaft für Paraplegie e. V. (DMGP), Stand 2017, AWMF-Register Nr. 179/008, www.awmf.org/uploads/tx_szleitlinien/179-008l_S1_Querschnittspezifische_Dekubitusbehandlung_Dekubituspraevention_2017-08.pdf
[4] Dekubitus. DocCheck Flexikon, https://flexikon.doccheck.com/de/Dekubitus
[5] Dekubitus. Mediset, https://mediset.de/dekubitus/
[6] Expertenstandard Dekubitusprophylaxe in der Pflege. Deutsches Netzwerk für Qualitätsentwicklung in der Pflege (DNQP), Stand 2017, www.dnqp.de/fileadmin/HSOS/Homepages/DNQP/Dateien/Expertenstandards/Dekubitusprophylaxe_in_der_Pflege/Dekubitus_2Akt_Auszug.pdf
[7] Bienstein C. Modifizierte Norton-Skala. www.thieme.de/statics/dokumente/thieme/final/de/dokumente/tw_pflege/297500101_004_Norton-Skala.pdf
[8] Lorenz R. Chronische Wunden Definition: Dekubitus. www.draco.de/dekubitus/





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.