
- DAZ.online
- DAZ / AZ
- DAZ 33/2015
- Gegen die Schwerkraft
Gegen die Schwerkraft
Venenschwäche betrifft fast alle Menschen
Bei den Erkrankungen des Venensystems lassen sich akute (z. B. Thrombosen) und chronische (z. B. Varikose) unterscheiden. Zwischen diesen Krankheitsbildern bestehen durchaus Wechselbeziehungen. Einerseits können primäre Krampfadern die Entstehung von Thrombosen fördern, andererseits kann sich im Rahmen eines postthrombotischen Syndroms eine sekundäre Varikose ausbilden. Unabhängig von der Pathogenese kann im ungünstigen Fall das Vollbild der chronisch venösen Insuffizienz den Endzustand darstellen.
Die „klassischen“ Venenleiden betreffen in der Regel die Beinvenen (s. Kasten „Venen – stille Schwerarbeiter“) und gehören zu den häufigsten Krankheitsbildern in Deutschland. Zahlreiche epidemiologische Studien ergaben, dass chronische Venenkrankheiten je nach Schweregrad bei 50 bis 80% der deutschen Bevölkerung auftreten. In der Bonner Venenstudie mit 3072 Probanden zeigten nur knapp 10% der 18- bis 79-jährigen Untersuchten keinerlei Venenveränderungen.
Venen – stille Schwerarbeiter
Ausgehend von einem Herzminutenvolumen in Ruhe von 4,5 bis 5 Litern pro Minute müssen die Venen pro Tag rund 7000 Liter Blut zum Herzen zurückbefördern – entgegen der Schwerkraft. Biomechanisch kommt der sogenannten Venen- oder Muskelpumpe der unteren Extremität dabei eine wichtige Funktion zu. Um vor allem in aufrechter Körperposition einen Reflux nach unten zu verhindern, besitzen die Beinvenen Taschenklappen, die sich normalerweise nur in Flussrichtung zum Herzen öffnen.
Anatomisch und funktionell lassen sich im Bein drei venöse Systeme unterscheiden:
- Die tiefen Beinvenen drainieren den größten Teil des venösen Blutes herzwärts. Sie sind im Unterschenkel zumeist als zwei oder drei Begleitgefäße um die gleichnamigen Arterien angelegt (z. B. die Tibial-Venen). In der Knieregion vereinigen sie sich zur V. poplitea, die sich im Oberschenkelbereich als. V. femoralis fortsetzt.
- Die oberflächlichen Beinvenen verlaufen recht variabel und nicht arterienbegleitend. Sie sammeln das restliche venöse Blut aus Haut und Fettgewebe. Die beiden wichtigsten, die sogenannten Stammvenen, sind die V. saphena magna und V. saphena parva. Die V. saphena magna beginnt vor dem Innenknöchel und zieht über die Medialseite des Unter- und Oberschenkels bis zur Einmündung in die V. femoralis unterhalb der Leiste. Hier fließen mehrere Venen zusammen, wegen der Ähnlichkeit mit einem Bischofskrummstab wird die Einmündung „Crosse“ genannt (eingedeutscht „Krosse“).
- Die Perforans-Venen sorgen für den Abfluss des venösen Blutes aus den oberflächlichen in die tiefen Beinvenen. Physiologischerweise verhindern die Klappen in den Vv. perforantes hierbei eine Ektasie der oberflächlichen Venen durch Rückfluss. An jedem Bein gibt es etwa 150 solcher verbindenden Venen.
Vor allem die Stammvenen betroffen
Unter einer Varikose versteht man krankhaft erweiterte und geschlängelte epifasziale (oberflächliche) Venen, die meist im Verlauf der V. saphena magna und parva, der sogenannten Stammvenen, zu finden sind. Morphologisch zeigen sich spindel-, zylinder- oder sackförmige Gefäßerweiterungen, wobei mehrere Windungen regelrechte Varizenknäuel und -konvolute bilden können. Ätiopathogenetisch lassen sich zwei Ursachen unterscheiden:
- Bei der primären Varikose handelt es sich um eine anlagebedingte Wanddegeneration einer oberflächlichen Vene. Risikofaktoren sind das (meist höhere) Alter, eine positive Familienanamnese, mehrere Schwangerschaften, eine stehende Tätigkeit und Übergewicht. Die Ursache ist nicht in allen Einzelheiten abschließend geklärt, diskutiert werden auch lokale hämodynamische Einflüsse.
- Unter einer sekundären Varikose versteht man eine kompensatorische Venenektasie einer oberflächlichen Vene als Umgehungskreislauf für den Verschluss einer tiefen Vene. In der Regel geschieht dies im Rahmen eines postthrombotischen Syndroms.
Pathologische Rezirkulation
Hämodynamisch wirkt sich bei der Varikosis vor allem die Insuffizienz der Venenklappen aus. Dadurch fließt das venöse Blut bei aufrechter Körperhaltung der Schwerkraft entsprechend von oben nach unten zurück. Da es von dort nun erneut Richtung Herz transportiert werden muss, kommt es zu einem pathologischen Rezirkulationskreislauf. Entscheidend für den Schweregrad (s. Tab. 1) ist die Entfernung zwischen dem proximalen Insuffizienzpunkt, an dem der Reflux aus der tiefen durch die oberflächliche Vene (meist eine Stammvene mit ihren Ästen) nach distal beginnt, und dem distalen Insuffizienzpunkt, an dem das Blut bei wieder schließender Venenklappe durch eine Perforansvene in eine tiefe Beinvene gelangt, durch die es wieder nach proximal transportiert wird.
Vena saphena magna |
komplette Stammvarikose |
|
proximaler Insuffizienzpunkt: im Bereich der Mündung (= Krosse); vier Schweregrade nach Hach, je tiefer der jeweilige distale Insuffizienzpunkt liegt (= Insuffizienzstrecke)
|
Vena saphena parva |
komplette Stammvarikose |
|
proximaler Insuffizienzpunkt: im Bereich der Mündung (in Höhe der Kniekehle); drei Schweregrade je nach Insuffizienzstrecke
|
Durch die Belastung durch den Rezirkulationskreislauf kommt es mit der Zeit auch zu einer Volumenbelastung der tiefen Beinvenen mit Dilatation und Klappeninsuffizienz.
Verschiedene Varikose-Typen
Das klinische Bild ist geprägt durch die unterschiedlichen Krampfadertypen bzw. -ausdehnungen:
- Als Stammvarikose wird der Befall der V. saphena magna oder parva bezeichnet. Liegt der proximale Insuffizienzpunkt im Bereich der Einmündung (z. B. bei der V. saphena magna in der Krosse), handelt es sich um eine komplette (s. Tab. 1), falls tiefer gelegen, um eine inkomplette Stammvarikose.
- Auch die Seitenäste der Stammvenen und die Venae perforantes können betroffen sein.
- Bei netzförmig angeordneten oberflächlichen Varizen mit einem Durchmesser von 2 bis 4 mm spricht man von retikulärer Varikose. Diese findet sich oft in der Kniekehle und an der Außenseite von Ober- und Unterschenkel.
- Bei kleinsten intrakutanen Varizen mit einem Durchmesser unter 1 mm handelt es sich um sogenannte Besenreiser. Diese bedeuten keine Belastung für den venösen Kreislauf der unteren Extremität.
Krämpfe, Schmerzen, schwere Beine
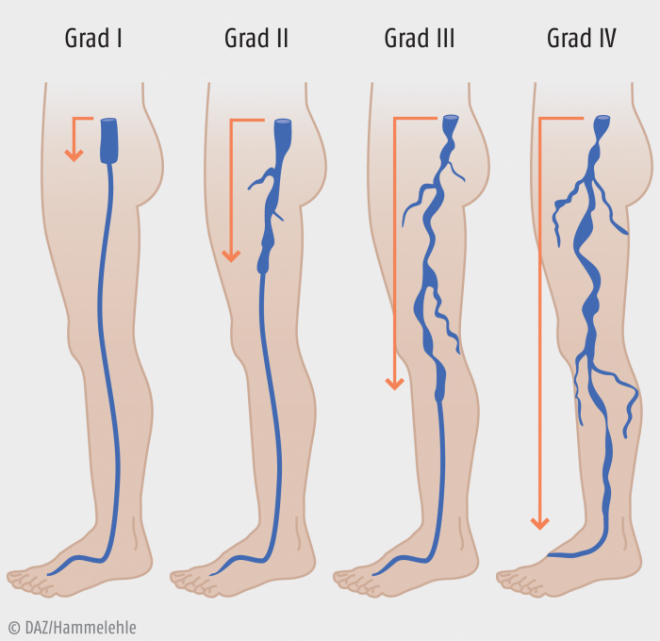
Die mit einer Varikose einhergehenden klinischen Veränderungen können anhand verschiedener Klassifikationen beschrieben werden. So lassen sich im klinischen Alltag nach Widmer rein deskriptiv vier Schweregrade unterscheiden. Die Grenzen zum Symptombild der chronisch venösen Insuffizienz sind hierbei fließend:
- Grad I: Varizen ohne (nennenswerte) Beschwerden; keine Komplikationen.
- Grad II: Varizen mit Beschwerden wie Dysästhesie (Empfindungsstörung), Juckreiz, Schweregefühl, Spannungsgefühl, Wadenkrämpfe, Schmerzen beim Stehen, leichte Schwellungsneigung); keine Komplikationen.
- Grad III: Varizen mit Beschwerden (wie Stadium II, gegebenenfalls stärker ausgeprägt); als Komplikationen trophische Hautstörungen wie Ekzem, Pigmentierung, Atrophie, Induration und/oder Varikophlebitis.
- Grad IV: Varizen mit Beschwerden (wie Stadium III); mit Komplikationen (wie Stadium III, stärker ausgeprägt); florides Ulcus cruris venosum.
Wie die Bonner Venenstudie zeigte, ist die Häufigkeit von Beinbeschwerden deutlich altersabhängig. Sie nahm im Zeitraum zwischen November 2000 und März 2002 von 46,8% bei den 20- bis 29-jährigen auf 74,1% bei den 70 bis 79 Jahre alten Befragten zu. Geklagt wurde am häufigsten über Fuß- oder Wadenkrämpfe (25,5%), Schmerzen nach längerem Stehen (19,9%) und „schweren Beinen“ (18,2%), wobei die Symptome bei Frauen häufiger auftraten als bei Männern. Mit zunehmender Schwere der Varikose wurde auch eine zunehmende Beeinträchtigung der Lebensqualität angegeben.
Erhöhte Kapillardurchlässigkeit
Die selbst bei aktivierter Muskelpumpe ungenügende venöse Drainage führt in den betroffenen Abschnitten der unteren Extremität zu einem Druckanstieg, zuerst in den Venen, später auch in den Kapillaren. Hierdurch wird eine Kaskade von Vorgängen ausgelöst, die unter dem Begriff der chronisch venösen Insuffizienz (CVI) zusammengefasst werden kann.
- Vor allem die morphologischen Veränderungen der Kapillaren haben eine erhöhte Permeabilität des Endothels für Erythrozyten und Eiweißmoleküle zur Folge. Klinisch zeigt sich diese Entwicklung in Unterschenkelödemen und Hyperpigmentierungen (durch die Ablagerung von Hämosiderin).
- Weiterhin kommt es durch die Kapillarläsion zur Aktivierung neutrophiler Granulozyten. Im Sinne einer inflammatorischen Reaktion führt dies irreversibel zu chronisch-entzündlichen Hautveränderungen wie eine Atrophie blanche (Atrophie der Haut durch Kapillarverschlüsse) und eine Dermatolipofasziosklerose.
Sklerotische Hautveränderung
Letztere ist im Anfangsstadium gekennzeichnet durch ein bogen- oder zungenförmig begrenztes Erythem mit mäßiger ödematöser Induration des distalen Unterschenkels. Im weiteren Verlauf führt der sklerotische Umbau von Haut, Unterhautfettgewebe und Muskelfaszien zu einer ausgeprägten Verhärtung mit flächigen braunroten bis braunschwarzen Verfärbungen. Folge ist eine Atrophie von Fettgewebe und Muskulatur, es kommt zur Miniaturisierung der Unterschenkelkontur („Flaschenbein“). In diesem Areal bilden sich keine Ödeme mehr aus, oberhalb und unterhalb können sich jedoch teigige Ödemmanschetten zeigen. Diese Entwicklung geht in der Regel mit mittleren bis starken Druck- und Spontanschmerzen einher.
Ulcus cruris venosum
Nimmt im Verlauf der CVI die Läsion des Unterschenkelgewebes weiter zu, kommt es zum Ulcus cruris venosum (s. Abb. in der Printausgabe). Hierbei handelt es sich um ein unterschiedlich großes und tiefes Geschwür, das trotz des Substanzdefekts nur noch mäßig schmerzhaft, manchmal sogar komplett indolent ist. Meist zeigt sich eine feucht sezernierende, rote Ulkusfläche, die auch einmal schmierig gelblich belegt sein kann. Ihr Außenrand ist häufig aufgeworfen, bogig begrenzt, rot oder auch weißlich mazeriert. Nicht selten kommt es sekundär zu einer Besiedlung mit gramnegativen Bakterien. Ein längere Zeit unbehandeltes oder therapieresistentes Ulcus cruris kann sich nach distal bis zur Knöchelregion ausdehnen und nach proximal den gesamten Unterschenkel zirkumferent umfassen („Gamaschen-Ulkus“).
Da die oben genannte Einteilung in Schweregrade nach Widmer keine Aussagen über Ausdehnung, Pathophysiologie und hämodynamische Aspekte ermöglichte, ist international inzwischen eher die differenziertere CEAP-Klassifikation gebräuchlich (s. Tab. 2).
klinische Einteilung (C) | |
C0 |
keine sichtbaren oder tastbaren Zeichen einer Venenerkrankung |
C1 |
Besenreiser oder retikuläre Varizen |
C2 |
Krampfadern (Varizen) |
C3 |
Ödem |
C4a |
Pigmentierung oder Ekzem |
C4b |
Lipodermatosklerose oder Atrophie blanche |
C5 |
abgeheiltes venöses Unterschenkelgeschwür (Ulcus cruris) |
C6 |
aktives venöses Unterschenkelgeschwür (Ulcus cruris) |
ätiologische Klassifizierung | |
Ec |
angeboren |
Ep |
primär |
Es |
sekundär |
En |
keine venöse Ursache nachweisbar |
anatomische Klassifikation | |
As |
oberflächliche Venen |
Ap |
Perforansvenen |
Ad |
tiefe Venen |
An |
keine venösen Veränderungen nachweisbar |
Pathophysiologie | |
Pr |
Reflux |
Po |
Obstruktion |
Pr/o |
Reflux und Obstruktion |
Pn |
keine venöse Pathophysiologie nachweisbar |
Stripping und Sklerosierung
Die klinische Entwicklung einer Varikose vor allem in Bezug auf ihre Komplikationen ist im Einzelfall nicht vorhersehbar. Da mit zunehmender Einschränkung der venösen Drainage die Inzidenz von Folgeschäden ansteigt, empfiehlt sich eine möglichst frühzeitige Behandlung. Primäres Ziel ist hierbei, wieder eine normale venöse Hämodynamik herzustellen. Weiterhin sollen die Stauungsbeschwerden beseitigt oder zumindest gemildert sowie die Abheilung der trophischen Störungen und Ulzera unterstützt werden. Unabhängig von der Kompressionstherapie als Basismaßnahme stehen je nach Varikoseform auch verschiedene operative oder interventionelle Verfahren zur Verfügung (s. Tab. 3).
Stammvarikose der V. saphena magna |
|
Stammvarikose der V. saphena parva |
|
Varikose der Vv. perfo-rantes oder Seitenäste |
|
retikuläre Varizen und Besenreiser |
|
Bei der Sklerosierung wird ein gewebetoxisches Verödungsmittel (Polidocanol 0,25 – 3%) injiziert mit anschließender passagerer Kompression. Nach Umwandlung in einen bindegewebigen Strang verschwindet die Varize. Werden aufgeschäumte Verödungsmittel verwendet, kommt das Verfahren auch für die Stammvarikose infrage. Sowohl bei der endovenösen Laser- als auch bei der Radiofrequenztherapie kommt es zum Verschluss und Schrumpfung der Varizen durch die thermische Schädigung der Venenwand.
Entfernung von Faszien und Nekrosen
Beim Ulcus cruris venosum ist eine operative Behandlung indiziert, wenn nach Ausschöpfung aller konservativen Möglichkeiten innerhalb von drei Monaten keine Heilungstendenz zu erkennen oder das Ulkus nach zwölf Monaten noch nicht abgeheilt ist. Wichtige Maßnahmen sind hierbei die Entfernung von Nekrosen einschließlich der Defektdeckung mittels Meshgraft (in ein Netz umgewandelte Spalthaut) sowie eine Faszienentfernung bei sehr tiefreichenden Geschwüren mit Beteiligung des Sehnenapparates.
Literatur
[1] Robert Koch Institut. Venenerkrankungen der Beine. Gesundheitsberichterstattung des Bundes. Heft 44, Berlin 2009
[2] Eberhardt RT, Raffetto JD. Chronic Venous Insufficiency. Circulation 2005;111:2398-2409
[3] Husmann M, Amann-Vesti B. Physiologie und Pathophysiologie der arteriellen und venösen Mikrozirkulation. Schweiz Med Forum 2010;10(38):643-646
[4] Erkrankungen der venösen Gefäße. In: Herold G und Mitarbeiter. Innere Medizin, 2014:820-824
[5] Altmeyer P. Varikose. www.enzyklopaedie-dermatologie.de/artikel?id=4200
[6] Altmeyer P. Chronisch venöse Insuffizienz. www.enzyklopaedie-dermatologie.de/artikel?id=4240
[7] Altmeyer P. Dermatoliposklerose. www.enzyklopaedie-dermatologie.de/artikel?id=1879
[8] Altmeyer P. Ulcus cruris venosum. http://www.enzyklopaedie-dermatologie.de/artikel?id=4096
[9] Schmidt I, Norgauer J. Erkrankungen der Venen. In: Schöfer H, Baur-Beger S (Hrsg.). Aktuelle Dermatologie für Dermatologen und dermatologisch Interessierte. Derma-Net-Online 2014
[10] Deutsche Gesellschaft für Phlebologie. Leitlinie zur Diagnostik und Therapie der Krampfadererkrankung, 2009
[11] Deutsche Gesellschaft für Phlebologie. Leitlinie zur Diagnostik und Therapie des Ulcus cruris venosum, 2008




















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.