
- DAZ.online
- DAZ / AZ
- DAZ 6/2013
- Depression im Alter
Medizin
Depression im Alter
Die meisten Menschen haben in der Altersphase einschneidende und oft negativ empfundene Veränderungen und seelische Belastungen zu bewältigen. So endet in diesem Lebensabschnitt die Arbeitstätigkeit, kommt es zum Verlust des Lebenspartners, von Familienangehörigen und Freunden und nehmen die eigenen gesundheitlichen Beschwerden zu. Nicht selten bestehen Versorgungsprobleme, Vereinsamung und verändert sich die gewohnte Wohnsituation. Auch der Verlust der Autonomie sowie die Angst vor dem Tod sind Faktoren, die zu einem Gefühl der Hilflosigkeit und Sinnlosigkeit bis hin zum Lebensüberdruss führen können.
Subsyndromale Depressionen häufig
Alterskorrelierte neurodegenerative Erkrankungen, wie die Alzheimer-Demenz und die Parkinson-Erkrankung, gehen häufig mit Symptomen einer depressiven Störung einher. Weitere ätiologische Faktoren sind zum einen die im Alter zunehmende zerebrale Minderdurchblutung, zum anderen der zunehmende Mangel an Noradrenalin, Serotonin und Dopamin in den für die Stimmungsregulation zuständigen Funktionssystemen des ZNS.
Vor diesem Hintergrund wäre zu erwarten, dass depressive Erkrankungen im höheren Lebensalter besonders häufig auftreten. Allerdings zeigen die Daten nahezu aller epidemiologischen Studien der letzten Jahre das Gegenteil: Depressionen, die die Kriterien der derzeitigen internationalen Klassifikation ICD-10 erfüllen ("Major Depression"), treten im hohen Alter durchaus seltener auf als bei jüngeren Menschen. Problematisch hierbei ist zunächst, dass die Form und die Symptomatik sich im Alter manifestierender depressiver Störungen bislang weder ausreichend erfasst noch systematisch beschrieben wurde. Darüber hinaus kommen gerade untypische oder leichte bis unterschwellige Depressionen gehäuft im höheren Lebensalter vor. Ansonsten liegt der Zeitpunkt, an dem sich erste Merkmale einer depressiven Störung zeigen, bei der Hälfte der Betroffenen vor dem 32. Lebensjahr.
Ungeachtet dieser Unsicherheiten wird die Prävalenz des depressiven Syndroms bei älteren Menschen in Deutschland auf acht bis zehn Prozent geschätzt, Angaben in Bezug auf "subsyndromale" Depressionen reichen bis zu 30%. Interessant ist, dass aus anderen europäischen Ländern ein so starkes Auftreten dieses Syndroms nicht berichtet wird. Möglicherweise beruht dieses Phänomen in Deutschland auf einer Häufung von Traumatisierungserfahrungen der heute alt gewordenen Kriegsgeneration. Bei Personen, die in Heimen leben, wird die Prävalenz depressiver Episoden auf bis zu 50% und von schwerer Depression auf 15% bis 20% geschätzt. Insgesamt stellen depressive Syndrome nach den demenziellen Erkrankungen die zweitgrößte Gruppe der psychischen Störungen im Alter dar.
Hohe Suizidrate im Alter
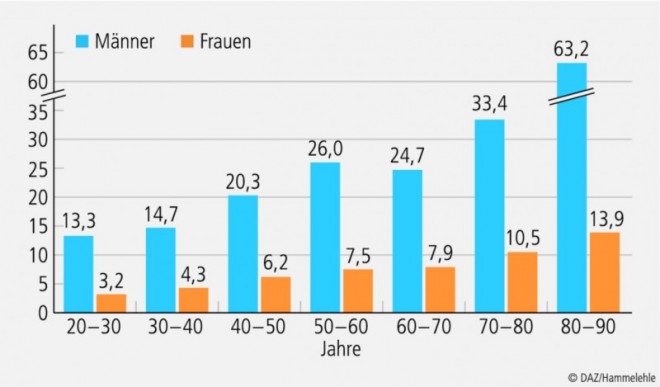
Wie psychologische Autopsiestudien belegen, sind psychische Erkrankungen eng mit der Umsetzung suizidaler Ideen assoziiert. Bei 65 bis 90% der vollendeten Selbstmorde lässt sich eine psychische Erkrankung im Vorfeld nachweisen, wobei es sich in bis zu 70% der Fälle um eine Depression handelt. Vor allem im hohen Alter sind das Suizidrisiko und die Suizidrate erheblich erhöht, insbesondere bei Männern (Abb. 1). Charakteristisch hierbei ist eine erhöhte Letalität der suizidalen Handlungen durch die häufigere Wahl "harter" Methoden, etwa Erhängen, Erschießen oder Sprung aus großer Höhe.
Aber auch unabhängig von der Suizidalität kann bei älteren Menschen eine Depression zu lebensbedrohlichen Zuständen führen, beispielsweise durch Appetitlosigkeit und zu geringe Flüssigkeitsaufnahme oder auch durch zunehmende Immobilisierung bei Rückzugsneigung ins Bett.
Weltweit zählen depressive Syndrome – altersunabhängig – zu den häufigsten Erkrankungen. Die "Burden of Illness Study" der WHO und der Weltbank prognostiziert deren Zunahme bis in das Jahr 2020, sodass sie wahrscheinlich den zweiten Platz der zu Behinderungen führenden Erkrankungen einnehmen werden. In Tabelle 1 werden die häufigsten Ursachen für den Verlust behinderungsfreier Lebensjahre in Europa und den USA gegenübergestellt.
Tab. 1: Die häufigsten Ursachen für den Verlust behinderungsfreier Lebensjahre (nach [4]) | |
Europa |
USA |
|
Ischämische Herzerkrankung 10,5%
Zerebrovaskuläre Erkrankung 6,8%
(Bipolare) depressive Störungen 6,1%
Demenzielle Erkrankungen (Alzheimer u. a.) 3,0%
Alkoholabhängigkeit 2,9%
|
(Bipolare) depressive Störungen 8,0%
Perinatale Begleitumstände 5,0%
Gewalt 4,7%
Ischämische Herzerkrankung 4,5%
Alkoholabhängigkeit 4,3%
|
Wechselwirkung zwischen psychischen und somatischen Erkrankungen
Unabhängig von somatischen Symptomen der Depression ist auch auf mögliche Komorbiditäten zu achten. So kann es im Rahmen anderer psychischer Erkrankungen ebenfalls zu depressiven Episoden kommen, etwa bei Demenz, Schizophrenie, Angst- und Zwangsstörungen oder Suchterkrankungen. Auch die Wechselwirkung somatischer und psychischer Erkrankungen, zumal im Alter, ist zunehmend Gegenstand zahlreicher Untersuchungen. Beispielsweise erhöht das kombinierte Auftreten von Depression und Herzinfarkt die Mortalität um das Vierfache, von Depression und Schlaganfall ("Post Stroke Depression") um das Dreieinhalbfache. Zudem gilt eine Depression als Risikofaktor, an einer koronaren Herzkrankheit zu erkranken und daran zu sterben. Tabelle 2 nennt verschiedene somatische Erkrankungen, die mit depressiven Störungen assoziiert sein können.
Tab. 2: Somatische Erkrankungen, die mit depressiven Störungen assoziiert sein können (Auswahl) |
|
Kardiovaskuläre und pulmonale Erkrankungen
Myokardinfarkt, Schlaganfall
Herzinsuffizienz
COPD, Asthma bronchiale
Metabolische Störungen/Endokrinopathien Diabetes mellitus
Hypo-/Hyperthyreose
Metabolisches Syndrom
ZNS-Erkrankungen M. Parkinson
Epilepsie
Muskuloskeletale Erkrankungen/Kollagenosen Lupus erythematodes
Tumorerkrankungen |
Diagnostische Verkennung nicht selten
In Deutschland leiden etwa zwölf Prozent der Patienten, die eine Allgemeinarztpraxis aufsuchen, an einer depressiven Störung – allerdings wird bei rund einem Viertel dieser Personen keine entsprechende Diagnose gestellt. Diese Diskrepanz hat in den meisten Fällen wahrscheinlich folgende Ursachen:
Die Patienten sprechen depressive Kernsymptome selten aktiv an, sondern nennen zumeist unspezifische körperliche Beschwerden (Abb. 2).
Die konsultierten Ärzte fragen nicht aktiv nach bzw. wenden die formalen Diagnosekriterien nicht explizit an.
Die konsultierten Ärzte führen die Symptomatik häufig allein auf organische Störungen zurück.
Auch und gerade für ältere Patienten treffen diese drei Punkte zu. Einerseits wird eine Depression von Ärzten und Angehörigen häufig als normale Begleiterscheinung von Alter oder altersbedingter Lebenskrise verkannt, andererseits leugnen alte Menschen selbst nicht selten die Existenz psychischer Probleme und depressiver Stimmungslagen. Fatal hierbei ist, dass eine Depression im Alter in der Regel von somatischen Beschwerden begleitet oder überlagert wird, weswegen das diagnostische Procedere häufig auf das Vorliegen einer körperlichen Erkrankung gerichtet ist.
Ein erstes Screening – der Zwei-Fragen-TestEine Möglichkeit der schnellen Erfassung einer depressiven Erkrankung ist der "Zwei-Fragen-Test", der eine Sensitivität von 96% aufweist. 1. "Fühlten Sie sich im letzten Monat häufig niedergeschlagen, traurig, bedrückt oder hoffnungslos?" 2. "Hatten Sie im letzten Monat deutlich weniger Lust und Freude an Dingen, die Sie sonst gerne tun?" Werden beide Fragen mit "ja" beantwortet, ist eine Diagnose mit expliziter Erfassung aller relevanten Haupt- und Zusatzsymptome erforderlich. |
Haupt- und Zusatzsymptome gemäß ICD-10
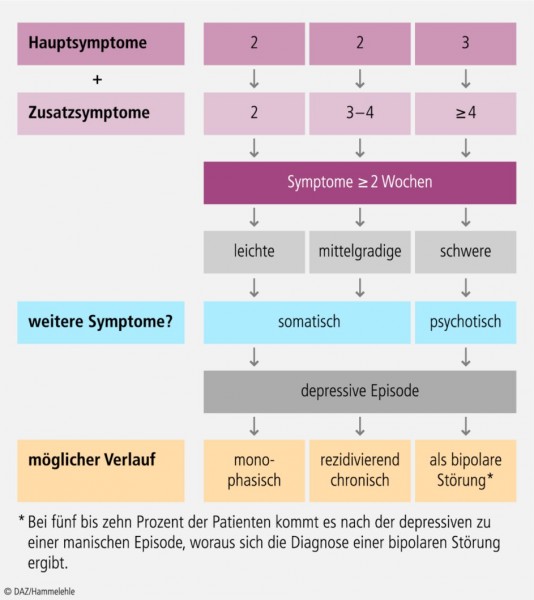
Als Grundvoraussetzung für die Diagnose einer depressiven Episode gilt, dass depressionsspezifische Symptome über mindestens zwei Wochen bestehen bzw. fast durchgängig vorhanden sind. Nach ICD-10-Kriterien werden drei Hauptsymptome sowie mehrere Zusatzsymptome angeführt (Tab. 3); je nach Kombination und Ausprägung führen die Symptome zur Diagnose einer leichten, mittelgradigen oder schweren depressiven Störung (Abb. 3). Diese Kriterien sind allerdings altersunabhängig zu verstehen und haben vor allem im hohen Alter partiell einen anderen Stellenwert, etwa bei der Frage nach der beruflichen Aktivität.
Tab. 3: Haupt- und Zusatzsymptome der depressiven Störung nach ICD-10-Kriterien | |
Hauptsymptome |
Zusatzsymptome |
|
Depressive Stimmung
Interessenverlust und Freudlosigkeit
Erhöhte Ermüdbarkeit und Antriebsmangel
|
Verminderte Konzentration und Aufmerksamkeit
Vermindertes Selbstwertgefühl und Selbstvertrauen
Gefühle von Schuld und Wertlosigkeit
Negative und pessimistische Zukunftsperspektiven
Suizidgedanken/-handlungen
Schlafstörungen
Verminderter Appetit
|
Bei leichten bis mittelgradigen depressiven Episoden können somatische Zusatzsymptome vorhanden sein, die sich etwa in frühmorgendlichem Erwachen, psychomotorischer Hemmung oder Agitiertheit und in einem deutlichen Libidoverlust äußern können.
Bei etwa einem Drittel der Patienten mit schweren depressiven Episoden treten psychotische Zusatzsymptome auf, die ein besonderes Warnsignal darstellen. Typische Beispiele sind ein Verarmungswahn, ein Schuld- oder Versündigungswahn, ein hypochondrischer Wahn oder gar ein nihilistischer Wahn (die "Gewissheit", innerlich bereits tot zu sein). Problematisch ist, dass die Patienten hier nicht mehr von ihren subjektiven Überzeugungen bezüglich dieser Wahninhalte abzubringen sind und alle gegensätzlichen objektiven Darstellungen seitens ihrer Angehörigen und Ärzte ins Leere laufen.
Bei älteren und/oder multimorbiden Patienten kann die Diagnose nach ICD-10-Kriterien schwierig sein, weil Merkmale wie gedrückte Stimmung, Inaktivität, allgemeines Schwächegefühl, verlangsamtes Denken oder Schlafstörungen auch unabhängig von einer manifesten Depression auftreten können. Hilfreich kann hier zunächst der Fragebogen der geriatrischen Depressionsskala sein, der bereits seit drei Jahrzehnten angewendet wird (Abb. 4).
Antidepressiva auch bei alten Menschen gut wirksam
Für ältere Menschen bestehen grundsätzlich die gleichen Therapieprinzipien mit ähnlich guten Erfolgsaussichten wie bei jüngeren Menschen mit einer Depression. Da die Wirksamkeit von Antidepressiva auch für ältere Patienten belegt ist, sollten diese – unter Berücksichtigung gewisser Besonderheiten – in gleicher Weise behandelt werden wie jüngere:
Bislang konnten laut aktueller S3-Leitlinie keine signifikanten Wirksamkeitsunterschiede zwischen den beiden großen Substanzgruppen der trizyklischen Antidepressiva (TZA) und selektiven Serotonin-Wiederaufnahmehemmer (SSRI) nachgewiesen werden, auch nicht zu neueren Präparaten wie selektiven Serotonin-/Noradrenalin-Wiederaufnahmehemmern (SSNRI, z. B. Venlafaxin) oder α2-Rezeptor-Antagonisten (z. B. Mirtazapin).
Jedoch sind im Vergleich zu jüngeren Patienten sowohl die Verträglichkeit als auch das Nebenwirkungsprofil noch stärker zu beachten.
Bei älteren Patienten ist es sinnvoll, bei TZA die Anfangsdosis zu halbieren und gegebenenfalls langsam aufzudosieren.
Vor allem ältere tri- und tetrazyklische Antidepressiva sollten aus folgenden Gründen nicht mehr first line verordnet werden: anticholinerge Nebenwirkungen, arrhythmogene Effekte, übermäßige Sedierung mit Sturzgefahr.
SSRI und SSNRI beeinflussen auch die thrombozytäre Serotoninfunktion. Insbesondere unter Komedikation mit Thrombozytenaggregationshemmern, Antikoagulanzien und nicht steroidalen Antirheumatika kann v. a. das gastrointestinale Blutungsrisiko etwa um den Faktor 2 ansteigen.
Ebenfalls sollte zu Beginn der Therapie mit SSRI auf unerwünschte Wirkungen wie Agitiertheit, Blutdruckschwankungen und Hyponatriämie geachtet werden.
Insbesondere die drei SSRI Fluoxetin, Fluvoxamin und Paroxetin wirken stärker auf das Cytochrom-P450-System, wodurch der Abbau gleichzeitig verordneter anderer Medikamente beeinflusst werden kann.
Neurotoxische Reaktionen unter Lithiumsalzen kommen bei älteren Patienten häufiger vor und sind insbesondere bei Augmentation, d. h. in Kombination mit anderen Psychopharmaka (klassische und atypische Antipsychotika) beschrieben worden.
Allerdings sollten Antidepressiva nicht generell zur Erstbehandlung einer leichten depressiven Episode eingesetzt werden. Grundsätzlich lässt die aktuelle Leitlinie bei leichter bis mittelgradiger Depression die Wahl zwischen einer Psychotherapie oder Pharmakotherapie. Als konkreter formulierte Empfehlung soll zur Behandlung einer akuten leichten bis mittelgradigen Depression eine Psychotherapie angeboten werden und zur Behandlung einer akuten mittelgradigen Depression eine medikamentöse Therapie mit einem Antidepressivum. Da bei akuten schweren depressiven Episoden eine Kombinationstherapie nachweislich überlegen ist, wird für solche Fälle die kombinierte Anwendung einer Psychotherapie und Pharmakotherapie empfohlen [9].
Mehr Psychotherapie bei Älteren
Als zweite große Säule in der Behandlung depressiver Erkrankungen hat sich die Psychotherapie (siehe Textkasten) heute in großem Umfang etabliert, sowohl im ambulanten als auch im teilstationären und stationären Bereich. Dennoch stellen über 60-Jährige nur etwa 5,5% der Klientel niedergelassener Psychotherapeuten dar, was zwar einen bedeutsamen Anstieg gegenüber Untersuchungen aus den 90er Jahren darstellt, aber in Relation zur Patientenzahl in dieser Altersgruppe deutlich unter dem Durchschnitt liegt. Gründe hierfür sind zum einen das immer noch nachwirkende Fehlurteil Sigmund Freuds von der "Untherapierbarkeit" älterer Menschen, zum anderen die Vorurteile vieler älterer Menschen selbst gegenüber psychotherapeutischen Interventionen; die Stigmatisierung psychischer Erkrankungen ist bei älteren Menschen deutlich stärker ausgeprägt als bei jüngeren.
Psychotherapie von DepressionenLaut aktueller Leitlinie [9] beinhaltet die heutige psychotherapeutische Basisbehandlung depressiver Störungen folgende Aspekte:
|
Dass das Alter heute von vielen Betroffenen nicht mehr nur als Restlebenszeit betrachtet wird, sondern mehr und mehr als dynamischer und gestaltbarer Lebensabschnitt verstanden wird, zeigt sich nichtsdestotrotz in langsam steigenden Behandlungszahlen, zumal sich auch die Psychotherapeuten selbst für diese Patientengruppe geöffnet haben. Erschwerenden Faktoren, z. B. sensorischen Defiziten, stehen erleichternde Faktoren wie eine kumulierte Bewältigungs- und Lebenserfahrung (Reife) gegenüber.
Literatur [1] Weyerer S. Altersdemenz. Gesundheitsberichterstattung des Bundes, Heft 28. Robert Koch-Institut 2005. [2] Wittchen HJ, et al. Depressive Erkrankungen. Gesundheitsberichterstattung des Bundes, Heft 51. Robert Koch-Institut 2010. [3] Statistisches Bundesamt, Fachserie 12 Reihe 4. Gesundheit. Todesursachen in Deutschland 2011. Wiesbaden 2012. [4] Üstün TB, et al. Global burden of depressive disorders in the year 2000. Br J Psychiatry 2004;184:386 – 392. [5] Wächtler C, et al. Depression im Alter. Hamburger Ärztebl 2010;64:10 – 18. [6] Rudolf S, et al. Diagnostik depressiver Störungen. Dtsch Ärztebl 2006;103(25):A1754-A1762. [7] Yesavage JA, et al. Development and validation of a geriatric depression screening scale: a preliminary report. J Psychiatr Res 1983;17:37 – 49. [8] Härter M, et al. Klinische Leitlinie Unipolare Depression. Dtsch Ärztebl 2010;107(40):700 – 708. [9] Deutsche Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde (DGPPN), et al. S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression. Kurzfassung Dez. 2009. [10] Bühring P. Psychotherapie älterer Menschen – Vorbehalte in den Köpfen. Dtsch Ärztebl 2012;109(7):296 – 297.
Autor
Clemens Bilharz, Facharzt für Anästhesiologie und Intensivmedizin



























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.